Во время кормления
1. Перед каждым кормлением мать должна чисто вымытыми руками осторожно с помощью ваты обмыть сосок чистой кипяченой водой или 3% раствором борной кислоты.
2. Сцедить несколько капель молока, с которыми удаляются случайные бактерии, легко попадающие в периферические отделы выводных железистых протоков; ни в коем случае не сцеживать
более или менее значительных количеств молока.
3. Мать должна принять удобное для кормления положение: она садится на низкий стул или табурет и, поставив, например, при кормлении левой грудью на скамеечку левую ногу и поддерживая рукой голову и спину ребенка, наклоняется слегка над ним, захватив грудь средним и указательным пальцами правой руки, и вкладывает ребенку сосок в рот.
При неправильном положении при кормлении мать легко утомляется, часто жалуется на боли в спине и другие неприятные субъективные ощущения, нередко наводящие на различные совершенно ошибочные диагностические предположения.
Кормление в лежачем положении допустимо только в первые дни послеродового периода, пока мать вынуждена лежать на спине, или при случайных заболеваниях матери, препятствующих ее вставанию. В этих случаях ребенка кладут параллельно матери, она слегка поворачивается на сторону используемой груди и, поддерживая ребенка рукой той же стороны, а грудь другой рукой, вкладывает ему в рот сосок.
4. Необходимо, чтобы при сосании ребенок захватывал в рот не только сосок, но и околососковый кружок, чтобы носовое дыхание не было затруднено и нос ребенка оставался свободным, для чего грудь несколько оттягивается назад вторым и третьим пальцами поддерживающей ее руки. Только такое положение обеспечивает полное опорожнение груди и препятствует заглатыванию ребенком воздуха при кормлении. Обычно по характеру звука при сосании можно узнать, сосет ли ребенок действительно и получает молоко или сосет впустую, наглатываясь при этом только воздуха.
5. По окончании кормления грудь необходимо тщательно обсушить тонкой полотняной тряпочкой, смазать сосок и окружность его вазелином и прикрыть кусочком полотна или марли, тщательно оберегая сосок от случайного трения и раздражения бельем и одеждой (см. Профилактика трещин, стр. 57).
ПРАВИЛА ГРУДНОГО ВСКАРМЛИВАНИЯ
НОРМАЛЬНОГО РЕБЕНКА
1. Ребенка с первых дней жизни необходимо приучать к порядку в кормлении. Наиболее целесообразным числом кормлений надо считать: для детей первых 1,5—2,5 недель — 6—7 раз в сутки, для детей от 2,5 недель до 3—4 месяцев — 6 раз в сутки, для детей от 4 месяцев и до конца года — 5 раз в сутки.
В тех случаях, когда хорошо сосущие здоровые дети с самого начала легко приспосабливаются к 6—5 кормлениям, можно переходить на 6, а иногда даже и на 5 кормлений с первых дней жизни и на 5 кормлений — с 1,5—2,5 недель.
Если ребенок привык к 6 кормлениям в родильном доме и хорошо выдерживает промежутки между приемами пищи днем и ночью, нецелесообразно после выписки из родильного дома переводить его на 7 кормлений, что, к сожалению, часто делается.
Часы кормлений
При 7 кормлениях 6, 9, 12, 15,- 18, 21 и 24 часа
≫ 6 6, 9,5, 13, 16,5, 20 и 23,5 часа
≫ 5 6, 10, 14, 18 и 22 часа
Часы кормлений могут меняться в зависимости от характера работы матери и индивидуальных особенностей ее жизненного уклада. Но, безусловно, необходимо, чтобы они оставались постоянными (41) изо дня в день, чтобы соблюдались достаточно правильные промежутки между отдельными кормлениями и чтобы ночной перерыв, необходимый для отдыха матери и ребенка, был бы достаточно велик (не менее 6 часов).
Настойчиво рекомендуя матери и требуя от нее порядка в кормлениях, мы считаем необоснованной боязнь иногда накормить ребенка на 15—20 минут раньше или позже положенного срока. Так, например, если ребенок проспит случайно свой час кормления на несколько минут, лучше его не будить, так как многие дети, разбуженные от глубокого сна, плохо сосут. Наоборот, если ребенок, будучи совершенно здоровым, проявит чувство голода на 15—20 минут раньше положенного времени и если не удается ничем его успокоить, можно накормить его и раньше, не опасаясь при этом каких-либо вредных последствий от такого нарушения режима питания. Детей в период новорожденности, а также более старших, но вялых и слабых, нередко мало реагирующих на голод, или больных, обнаруживающих часто беспокойство, надо кормить в точно установленные часы.
В учреждениях для детей раннего возраста лучше, как правило, не отступать от установленных часов кормления.
Так называемый свободный режим в питании грудных детей, когда ребенок сам регулирует интервалы между кормлениями, просыпаясь к моменту приема пищи, вполне допустим в условиях достаточно высокой культуры семьи и, конечно, при безупречном состоянии здоровья ребенка.
Его нельзя рекомендовать для детских учреждений (ясли, дом ребенка), где, конечно, нельзя обеспечить в отношении числа кормлений строго индивидуальный подход к каждому ребенку.
2. При каждом кормлении ребенка прикладывают поочередно только к одной груди. Кормление каждый раз обеими грудями разрешается только при наличии к этому специальных показаний: временная недостаточность лактации (см. подробности на стр. 59).
3. Длительность каждого кормления в среднем должна равняться 15—18 минутам и во всяком случае не должна превышать 20—25 минут. Надо помнить, что нормально сосущий ребенок в большинстве случаев высасывает уже за первые 5 минут более 50% всего необходимого ему на каждое кормление количества молока.
4. Необходимо обращать внимание, чтобы ребенок при кормлении все время энергично сосал и не делал более или менее значительных перерывов. К этому ребенка легко приучить, делая каждый раз, как только он прекращает сосание, ≪мнимую≫ попытку отнять от него грудь (о так называемых ленивых, но здоровых сосунах см. стр. 64).
5. При каждом кормлении ребенок должен полностью опорожнять грудь матери. Некоторое количество молока, остающегося в груди после полного насыщения ребенка, необходимо сцедить. Только при соблюдении этого условия лактационная способность (42) молочной железы матери сможет выявиться максимально и не будет обнаруживать тенденции к раннему угасанию.
6. Вся потребность ребенка в основных пищевых ингредиентах, необходимых ему как для пластических целей, т. е. правильного течения процессов роста и регенерации тканей и образования в организме различных резервных депо, так и для энергетических целей, т. е. перехода в тепло и работу, в течение первых месяцев жизни должна полностью покрываться получаемым им количеством молока (Допустимо, а в жаркое время даже необходимо, назначение, кроме молока, некоторого количества воды (100—200 мл в сутки).
7. Единственно правильным и бесспорно надежным критерием для суждения о достаточности для каждого данного ребенка получаемого им количества молока является лишь правильное эйтрофическое его развитие (стр. 17 и след.).
8. В тех случаях, когда эйтрофическое развитие ребенка нарушается, необходимо установить причину уклонения от нормы, и для этого врач прежде всего должен выяснить, соответствует ли количество получаемого ребенком молока средней нормальной потребности ребенка данного возраста.
9. Количество молока, фактически получаемое ребенком, определяется путем взвешивания ребенка до и после кормления (стр. 60).
10. Для определения количества молока, необходимого ребенку для правильного развития, предложено много различных формул. Наиболее простым, но вместе с тем и недостаточно точным, а потому имеющим лишь ориентировочное значение, является расчет, учитывающий только возраст ребенка: 8-недельный ребенок в течение суток должен получить 800 мл молока; если ребенок моложе, то на каждую неделю, недостающую до указанного возраста, количество молока должно быть уменьшено на 50 г; если ребенок старше, то количество молока необходимо увеличить также на 50 г, но уже не на неделю, а на каждый месяц сверх 8-недельного возраста (не свыше 1 л в сутки). Например, ребенок 5 недель должен получить за сутки 800 г — (50 г X 3), т. е. 650 г; ребенок 4,5 месяцев по этому расчету получит 800 г - (50 г х 2,5), т. е. 925 г.
Гораздо более точным и вполне достаточным для повседневной практической работы со здоровыми детьми является объемный способ, учитывающий не только возраст, но и вес ребенка.
Ребенок должен получать количество молока:
В возрасте от 2 до 6 недель, равное 1/5—1/6 веса его тела
> ≫ > 6 недель до 4 месяцев ≫ 1/6 ≫ ≫ ≫
В возрасте от 4 до 6 месяцев, равное 1/7 веса его тела
≫ > ≫ 6 > 9 > ≫ 1/8 > ≫ ≫
Например, ребенок 3 месяцев весом 5 кг должен получить за сутки
5000/6 =835 г молока. (43)
Более точной, но сложной является оценка достаточности пищи путем вычисления калорийного коэффициента, т. е. выявление количества калорий, введенных ребенку с пищей и приходящихся на каждый килограмм веса его тела.
Ребенок в возрасте первой четверти года должен получать в среднем 120—130 кал на 1 кг веса, во второй четверти — около 115—125, в третьей — около 110—120 и, наконец, к концу года около 100—115 кал.
Зная, что литр женского молока в среднем содержит около 700 кал, легко рассчитать, сколько ребенок должен получить молока за сутки. Например, ребенок 4,5 месяцев весом 5800 г должен получить около 120 кал па килограмм веса или 696 кал за сутки, что составляет около 994 мл молока:
(696 X1000)/700 = 994 (мл)
На стр. 89 и 90 приведены расчеты, предлагаемые различными авторами для определения количества пищи, необходимой ребенку.
11. Общее количество молока, как правило, не должно превышать 1000 мл в сутки.
12. Все приведенные формулы имеют только ориентировочное значение и применимы для объективного, хотя и приблизительного, контроля количества пищи, получаемой ребенком; они дают вполне удовлетворительные результаты лишь в отношении детей здоровых-эйтрофиков и при условии пользования молоком нормального состава.
Во всех случаях уклонения от нормы, как со стороны здоровья ребенка, так и со стороны состава молока, необходимо вводить соответственные коррективы (стр. 62).
13. Ребенок должен получать пищу не только количественно достаточную, но и качественно полноценную, в которой содержатся все необходимые основные пищевые ингредиенты — белки, жиры, углеводы, соли и витамины — и не только в достаточном количестве, но и в правильном соотношении между собой. Молоко здоровой женщины, как правило, наилучшим способом удовлетворяет этим требованиям; поэтому в повседневной практической работе к количественному исследованию его приходится прибегать только в тех случаях расстройств питания, когда вес ребенка не нарастает, хотя количество получаемого им молока вполне достаточно и со стороны ребенка не отмечается патологических явлений, которые объяснили бы задержку его развития. В учреждениях, в которых дети получают молоко, взятое от нескольких кормящих женщин (кормилиц), обычно не возникает надобности в количественном анализе такого сборного молока.
14. Правильно развивающийся ребенок с высасываемым им количеством грудного молока получает в среднем за сутки на килограмм веса: белка 2,0—2,5 г, жира 6,0—7,0 г и сахара 13,0-14,0 г (44); при этом соотношение между белками, жирами и углеводами в среднем соответствует 1 : 3 : 6 .
15. Во всех случаях, когда правильное развитие ребенка несколько задерживается, необходимо бывает учесть не только общее количество молока, получаемого ребенком за сутки, но и установить на основании данных анализа молока, сколько ребенок получает белков, жиров и углеводов как рго die, так и на килограмм веса, чтобы иметь возможность внести необходимые коррективы.
16. Нормальный ребенок, получающий полноценное грудное молоко, может и, как правило, должен правильно развиваться только на грудном молоке лишь до 5, самое большее 6 месяцев.
17. Вполне целесообразно с начала второго месяца жизни давать ребенку фруктовые (виноградный, апельсиновый, лимонный), овощные (морковный, капустный и др.) или ягодные соки: начинают с 3—5 капель 1—2 раза в день и, постепенно повышая разовую дозу, доводят к 5—6-му месяцу до 8—10 чайных ложек (40—50 г) рго die.
Давать ребенку указанное количество соков следует в 2—3 приема.
Тертое сырое яблоко и гомогенизированные фруктовые пюре можно давать детям с 2—2,5 месяцев жизни. Некоторые врачи, нередко рекомендуют сырое тертое яблоко с конца первого — начала второго месяца жизни; в этом нет никакой необходимости; у очень значительного числа детей столь раннего возраста яблочное пюре вызывает диспепсические явления.
Вполне целесообразно в течение дня давать различные соки, так как они содержат различные витамины; лучше их не смешивать, так как они могут иногда от этого обесцениваться; например, смешивание богатого витамином С лимонного сока с яблочным нецелесообразно, так как последний содержит аскорбиназу — фермент, разрушающий витамин С.
Мандариновый и апельсиновый сок у многих детей с экссудативным диатезом вызывает появление строфулуса и других кожных проявлений аллергии.
При отсутствии или недостатке свежих соков их надо заменять аптечными препаратами, но злоупотреблять их количеством нежелательно, так как многие из них, в том числе и аскорбиновая кислота, могут вызывать у детей побочные отрицательные явления. Потребность здоровых детей в витаминах указана в приложении.
Специфическую профилактику рахита у здоровых доношенных детей, особенно в сравнительно неблагоприятных климатических условиях, следует проводить с 1—1,5-месячного возраста; с этой целью назначают на день сперва по 800—1000 ИЕ витамина D, а с 2—2,5 месяцев — в количестве 3000—4000—5000 ИЕ в день в течение осенне-зимних месяцев.
Общее количество на весь курс лечения не должно превышать 800 000—1 000 000 ИЕ. Надо помнить, что у детей относительно часто возникают явления гипервитаминоза D, а некоторые дети обнаруживают к витамину D повышенную чувствительность. Рыбий жир следует давать с 2—2.5 месяцев каплями, а с 3—4 месяцев по 1/2 — 1 чайной ложке 1—2 раза в день.
ПРИКОРМ
1. С 5—6 месяцев жизни ребенок уже не может удовлетворяться только грудным молоком даже в том случае, если количество последнего вполне достаточно и полностью покрывает всю калорийную потребность растущего организма.
2. С этого времени, т. е. с 5—6 месяцев жизни, в диету здорового и правильно развивающегося ребенка необходимо ввести прикорм, так как неизбежным последствием вскармливания его только одним грудным молоком является обеднение организма солями, в частности железом, известью и фосфором, и нарушение нормального нарастания энергии внутриклеточных ферментов.
Клинически это сказывается постепенно все усиливающимся отклонением ребенка от состояния эйтрофии с выявлением у него анемических, рахитических и других патологических явлений.
3. В зависимости от состояния здоровья ребенка и его особенностей, а также учета некоторых факторов окружающей среды введение прикорма может быть начато несколько раньше или позже указанного выше срока.
1) Показания к более раннему (4—41/2 месяцев) введению прикорма: задержка нормального нарастания веса, несмотря на достаточное количество молока, получаемого ребенком, анемия, рахит, экссудативный диатез, упорные срыгивания.
2) Показания к более позднему введению прикорма: идиосинкразия к чужеродной пище, случайные острые желудочно-кишечные расстройства, острые лихорадочные заболевания, жаркое время года.
4. При введении прикорма надо соблюдать следующие основные положения:
1) Прикорм надо вводить постепенно, начиная с малых и понемногу увеличиваемых количеств какого-либо одного вида прикорма, и лишь после того, как ребенок совершенно привыкнет к нему, переходить к другому виду прикорма, так же осторожно увеличивая и его количество.
2) Прикорм не должен вызывать у ребенка никаких затруднений при глотании, а потому в первое время должен быть совершенно жидким (5% каши).
3) Постепенно уменьшая количество молока и переходя к более густой, а позже и плотной пище, надо возможно раньше приучать ребенка к приему пищи с ложечки и к жеванию и тем облегчить переход к пище детей старше 1 года. (46)
5. Основные виды прикорма назначаются приблизительно в следующие сроки:
5% каша c 5-5.5
10% каша – 5.5-6
Овощное пюре – 5-5.5
Кисель – 5-5.5
Мясной бульон – 6-7
Яичный желток – 6-7 (при наличии рахитических явлений можно назначать желток несколько раньше — с 6 месяцев, а в виде лимонно-яичной смеси — даже с 4.5—5.5 месяцев.)
Сухарь, печенье – 7-8
Мясной фарш – 7,5-8
Мясные котлеты – 11,5-12
6. В качестве первого при корма обычно назначают 5% кашу или овощное пюре. В этом отношении не должно быть шаблона. Детям, избыточно упитанным и пастозным, несколько малокровным, с легким рахитом, при экссудативном диатезе целесообразно для первого прикорма назначать овощное пюре, здоровым детям, хорошо, но не избыточно упитанным и не пастозным, лучше назначать кашу на овощном отваре; здоровым детям, но несколько худеньким или с плохим аппетитом, лучше назначать 5% кашу на половинном или цельном молоке, в зависимости от возраста; наконец, безупречным эйтрофикам с одинаковым успехом может быть назначена или каша или овощное пюре; чаще мы назначаем 5% кашу на половинном молоке.
Надо помнить, однако, что овощной бульон вызывает у детей с неустойчивым кишечником диспепсические явления; в этих случаях овощной бульон можно заменять слабым и нежирным мясным бульоном.
Совсем не обоснован ни теоретически, ни практически взгляд некоторых педиатров, считающих, что только овощное пюре может быть первым прикормом всех здоровых детей, а назначение каши нецелесообразно и даже ошибочно.
Таким образом, ребенок на 6-м месяце жизни будет получать:
В 6 часов утра —грудь
> 10 ≫ ≫ - грудь
≫ 2 часа дня —5% манная каша или овощное пюре
≫ 6 часов вечера —грудь
≫ 10 5. ≫ — грудь
Когда ребенок вполне привыкнет к каше или к овощному пюре, вводят фруктовый или ягодный кисель. В дальнейшем можно давать кашу пополам с киселем, иногда заменяя им всю порцию каши.
7. Начиная с 6—6,5 месяцев, а иногда и раньше, можно переходить на более густые каши и овощные пюре, муссы. В этом возрасте ребенок получает 3 раза в день грудь и 2 раза — прикорм.
(47)
Меню ребенка 6,5 —7 месяцев
В 6 часов утра — грудь
> 10 ≫ > — 10% манная каша, овсяная каша и др. (можно вместе с киселем)
> 2 часа дня —грудь
≫ 6 часов вечера —овощное пюре
≫ 10 ≫ ≫ —грудь
Когда ребенок вполне освоится с такой диетой, надо позаботиться о дальнейшем разнообразии, давать, например, печеное яблоко, яблочное пюре; целесообразно прибавлять в очень небольшом количестве к каше или к овощному пюре мясной фарш или, еще лучше, измельченные внутренние органы животных, как, например, печень и мозги, богатые витаминами, пуринами, липоидами и железом; при наклонности детей к кожным явлениям на почве нервно-артритического диатеза надо воздерживаться от назначения большого количества пуриновых начал.
8. К 8 месяцам меню нормального ребенка уже довольно разнообразно. Кроме указанных выше 10% каш, овощных пюре, киселей, муссов и т. д., ребенку можно давать компоты, чередуя их с киселями, мясной бульон, сухарики, печенье и хорошо протертый творог.
Меню ребенка 8 — 8,5 месяцев
В 6 часов утра —грудь
≫ 10 ≫ ≫ —каша и кисель
≫ 2 часа дня -грудь и сухарик или печенье с яблочным пюре
≫ 6 часов вечера -овощное пюре и бульон с сухариком
> 10 ≫ ≫ грудь
9. В последнюю четверть года (9—12 месяцев) меню ребенка делается все более разнообразным; в диету вводится мясо в большем количестве, вначале в виде фарша, а когда у ребенка уже имеется 5—6 зубов — в виде фрикаделек; к концу года, если ребенок научится хорошо жевать, — в виде мясных котлет. В это же время вместо овощных пюре можно давать овощные котлеты. Весьма желательно вначале 1—2 раза, а потом 3—4 раза в неделю или даже
ежедневно давать яичный желток, добавляя его в сыром виде к каше, пюре, бульону или в виде ≪гоголь-моголя≫. При экссудативном диатезе с желтками надо быть осторожнее, хотя большинство детей с проявлениями его переносит их очень хорошо. Цельные яйца лучше не давать раньше 1,5 лет, а детям с экссудативным и нервно-артритическим диатезами — раньше 2,5—3 лет.
На 11—12-м месяце число грудных кормлений сокращается вначале до двух, а потом — в период отлучения от груди — и до одного. Ребенок к концу года получает: (48)
В 6 часов утра —грудь
≫ 10 ≫ ≫ —каша и печеное яблоко
≫ 2 часа дня —1) бульон с фрикадельками и сухарик; 2) овощное пюре
≫ 6 часов вечера — грудь (второе грудное кормление ребенок может получать и в качестве последнего кормления в течение дня, т. е. в 10 часов вечера; тогда в 6 часов дают молоко с сахаром, второй раз — кашу или овощное пюре, мусс и т. д. Это в значительной мере зависит от образа жизни работы матери).
≫ 10 ≫ ≫ —кефир, простокваша, каша с киселем или мусс
10. Сырые фруктовые, ягодные и овощные соки, тертое сырое яблоко, а к концу года и небольшое количество свежих ягод (земляники, малины) дети обязательно должны получать ежедневно в течение всего второго полугодия жизни.
Количество соков надо довести до 60—80 г (12—16 ложек) в день. Многие дети переносят очень хорошо и гораздо большие количества их, но надобности в этом нет. Соки даются между приемами пищи или к концу еды.
Количество рыбьего жира можно довести до 2 чайных ложек в день.
ОТНЯТИЕ ОТ ГРУДИ
1. Если следовать указанным общим правилам раннего и постепенного введения прикорма, то отлучение от груди обычно проходит совершенно безболезненно и для матери и для ребенка.
2. Нормального, правильно развивающегося ребенка желательно отнять от груди на 11—12-м месяце жизни, однако в некоторых случаях вполне возможны, а иногда даже и необходимы отступления от этого срока отлучения от груди.
3. Даже вполне здорового ребенка не следует отнимать от груди в жаркое время года, всегда опасное по острым кишечным заболеваниям; ребенок должен совершенно отвыкнуть от груди и приспособиться к новым условиям питания либо еще до наступления, либо уже по окончании жаркого периода, но во всяком случае с таким расчетом, чтобы прекратить кормление грудью не раньше 9—10 и не позже 14—15 месяцев жизни.
4. Кроме времени года, к более позднему отлучению от груди (14—16 месяцев) могут быть следующие показания: 1) острые и хронические расстройства питания и пищеварения у ребенка; 2) затянувшиеся лихорадочные заболевания.
5. Показаниями к более раннему (8—9 месяцев) отнятию от груди являются: 1) заболевания матери: общая слабость, упадок питания, анемия, хронические и острые инфекции и другие заболевания (стр. 63 и 64); 2) новая беременность матери, достигшая давности 4,5—5,5 месяцев и более (стр. 63); 3) отчетливо выраженные регрессивные явления со стороны лактации матери; появление (49)
В молоке большого количества молозивных телец, явления коагуляции молочных шариков, очень низкое содержание жира (меньше 1—1,5%) или сахара (меньше 4—5%); 4) резко выраженные у ребенка и плохо поддающиеся лечению экссудативные явления.
6. Техника отлучения от груди очень проста: от ребенка, получавшего последнее время грудь только 2 раза в сутки, отнимают еще одно грудное кормление, заменяя его искусственной пищей, например цельным молоком с 5—8% сахара. При однократном (54) кормлении грудью лактация быстро уменьшается, и через 7—10 дней ребенка совершенно свободно можно лишить и этого последнего кормления женским молоком.
При внезапном отлучении ребенка от груди в силу каких-нибудь обстоятельств, если при этом не удается обеспечить ребенка хотя бы частично женским молоком (см. Смешанное вскармливание, стр. 71) и, следовательно, приходится сразу перевести его на искусственное вскармливание, надо строго соблюдать все правила последнего (см. Искусственное вскармливание, стр. 74), причем в первое время надо быть очень осторожным и лучше временно допускать некоторое недокармливание ребенка, всемерно избегая перекорма. (55).
7. Для ускорения полного угасания лактации на грудь накладывается давящая повязка, и молоко при этом обычно исчезает через 3—4 дня по прекращении кормления.
8. Рекомендуемое назначение камфары, белладонны, антипирина, мочегонных и других медикаментов в большинстве случаев излишне, да и актилактогенное действие их в рекомендуемых дозах сомнительно.
9. Что касается диеты матери в этот период, то, как правило, никаких особых изменений в ней делать не приходится, так как уже с введением прикорма и все прогрессирующим ограничением
количества грудного молока, получаемого ребенком, пища матери постепенно возвращается к обычной для нее норме.
В случаях внезапного отлучения ребенка от груди в разгар лактации надо: 1) первое время сцеживать молоко, не допуская застоя его в железах; 2) наложить давящую повязку; 3) уменьшить калорийность суточного пайка матери на 700—800 кал, а общее количество вводимой жидкости — приблизительно на литр (см. главу о питании детей после года.)
Меню ребенка 13—14 месяцев (по отлучении от груди)
В 6 часов утра — 1 стакан молока или кефира и кусок булки с маслом (или сухарь, или печенье)
10 ≫ > —каша и сырое яблоко
≫ 2 часа дня — 1) суп с овощами и 2) мясная котлета с овощным пюре
6 часов вечера — стакан кефира или простокваши с печеньем и сырое яблоко
≫ 10 ≫ каша или мусс
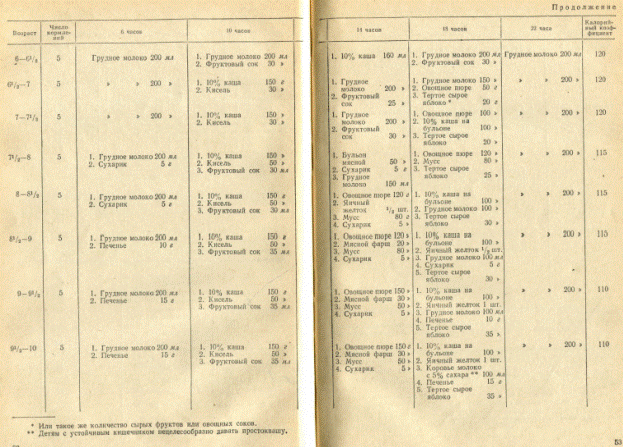
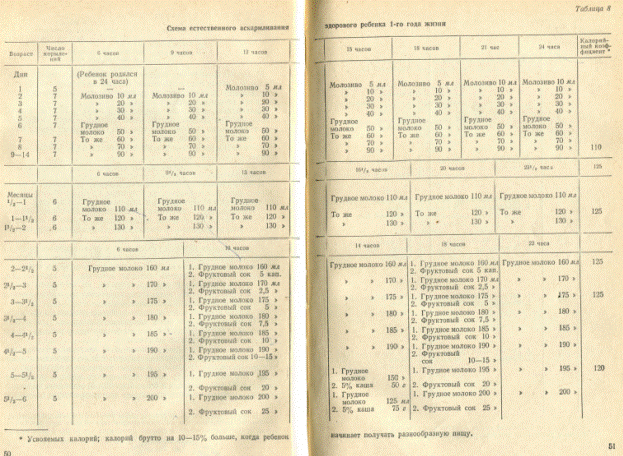
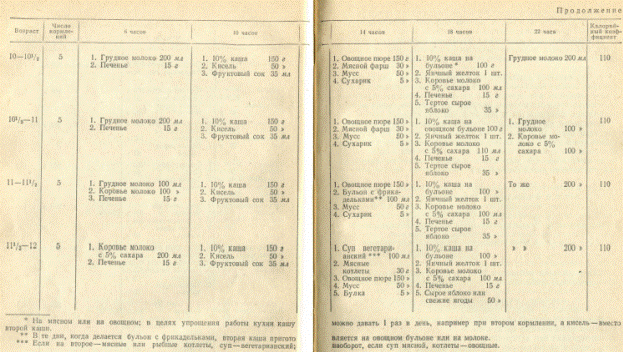
Для кормления ребенка в течение всего первого года жизни приводим схему (табл. 8).
ЗАТРУДНЕНИЯ ПРИ ВСКАРМЛИВАНИИ ГРУДЬЮ
В некоторых случаях грудное вскармливание может представлять довольно значительные трудности. Затруднения при вскармливании грудью могут обусловливаться уклонениями от нормы как со стороны матери, так и со стороны ребенка.
Неправильная форма сосков: соски малые, инфантильные, остроконечные, плоские, расщепленные, втянутые и др. Соски неправильной формы целесообразно начинать оттягивать уже в период беременности с наступлением лактации соски становятся более выпуклыми, и в большинстве случаев дети скоро и легко приспосабливаются к ним и отлично захватывают их при кормлении.
В некоторых случаях помогает, вытягивание сосков молокоотсосом или пальцами непосредственно перед каждым прикладыванием ребенка к груди. Кормление через резиновые или стеклянные накладки (56) может оказаться успешным лишь при достаточном количестве молока у матери и энергичном сосании ребенка. Однако надо иметь в виду, что при пользовании ими дети часто недокармливаются, а молочные железы не полностью освобождаются от молока; во избежание этого продолжительность кормления можно несколько затягивать (до 30 минут), а по окончании его молоко сцеживать и докармливать им ребенка с ложечки.
Во многих случаях неправильная форма и малая величина сосков являются признаками инфантильности матери, что часто сочетается с истинной гипогалактией или даже агалактией. Систематическим прикладыванием ребенка к груди матери следует попытаться усилить насколько возможно секреторную способность молочной железы, не отказываясь от других мер, обыкновенно рекомендуемых при гипогалактии.
Необходимо систематически контролировать количество молока, высасываемого ребенком, и, если окажется нужным, вводить ранний докорм, не ожидая слишком долго усиления лактации и ни в коем случае не допуская систематического недоедания ребенка.
Ссадины и трещины сосков являются наиболее частым и нередко весьма серьезным затруднением при кормлении ребенка грудью. Профилактика: 1) систематическое соблюдение указанных выше правил ухода за сосками и грудью; 2) правильное прикладывание к груди ребенка, который должен захватывать не только сосок, но и агеоlа; 3) особенно тщательное наблюдение за сосками у женщин с нежной кожей и слабой пигментацией соска и агеоlа, наиболее предрасположенными к трещинам.
Лечение. Чтобы, по возможности, уменьшить раздражение кожи сосков во время кормлений и между ними, надо: 1) в более легких случаях временно кормить ребенка через накладку; 2) в более тяжелых случаях, кроме того, ограничить число прикладываний ребенка к больной груди, а в случае надобности временно, в течение 2—3 дней, кормить только здоровой грудью; 3) систематически сцеживать молоко из больной груди рукой или молокоотсосом, не допуская ни в коем случае застоя в груди молока, что легко ведет к возникновению мастита; 4) 1—2 раза в день смазывать трещины 2—5% раствором Агg. nitrici или 5—10% раствором танина в глицерине (некоторые авторы рекомендуют смазывание 3% раствором метиленового синего, другие — 2% формалиновым спиртом); 5) при сильной болезненности при сосании смазывать 5% анестезиновой мазью; 6) после кормления надо тщательно обсушить грудь и смазывать мазью, ускоряющей эпидермизирование: а) Rр.: Агg. nitr. 0.2; Bals, peruv. 2.0; Vaselini 20.0; b) Ung. Pellidoli 1%; c) Ung. Dermatoli 5%; перед кормлением мазь удалить маслом или 50° спиртом; 7) сравнительно хорошие результаты дает местное облучение молочных желез ртутно-варцевой лампой; иногда бывает достаточно 5—6 сеансов, повторяемых через 1—2 дня; продолжительность каждого облучения увеличивают с 3 до 15 минут, расстояние лампы от сосков — 60—70 см; 8) в легких случаях хорошие результаты дают примочки из стерильного физиологического раствора хлористого натрия; 9) при появлении воспалительных явлений и гнойного отделяемого показаны смазывания 2% раствором стрептоцида или раствором пенициллина, стрептомицина или другого антибиотика (в 1 мл — 100 ООО—150 000 ЕД); 10) для защиты соска от трения бельем и одеждой в промежутках между кормлениями его надо прикрывать кусочком полотняной тряпочки или марли; можно накладывать и легкую повязку, положив вокруг больного соска мягкий валик из ваты.
Мастит. Профилактика: 1) тщательный уход за грудью (стр.40—41); 2) правильное прикладывание ребенка к груди; 3) предупреждение задержки молока в молочной железе; 4) правильное и тщательное лечение ссадин и трещин сосков (см. выше) (Не накладывать компрессы, так как они ведут к усилению мацерации кожи); 5) при первых признаках начинающегося мастита (покраснение, болезненные узлы) — лечение по указанным ниже правилам.
Лечение: 1) при легких формах мастита продолжать кормление ребенка больной грудью, так как оно даже способствует обратному развитию процесса; 2) назначать согревающие компрессы (простые, с буровской жидкостью или спиртовые) между кормлениями; 3) высоко подбинтовывать грудь; 4) при сильных болях, при общем тяжелом состоянии матери, при примешивании гноя к молоку, при обилии гноя, особенно при интерстициальной форме мастита, прекратить кормление больной грудью; 5) продолжать кормление ребенка здоровой грудью, секреция которой при этом нередко значительно усиливается и удовлетворяет полностью всю потребность ребенка в молоке; однако не оттягивать введение докорма, если количество молока в здоровой груди не увеличится; оберегать ребенка от инфицирования гноем пораженной молочной железы; 6) прибегнуть к своевременному назначению пенициллинотерапии и других антибиотиков или к хирургическому вмешательству, если наблюдается нагноение.
Галакторея — самопроизвольное истечение молока из груди часто ошибочно трактуется как признак обилия молока у матери. Галакторея встречается в двух формах': 1) молоко самопроизвольно выделяется из груди лишь в то время, когда ребенок сосет другую грудь, или 2) оно вытекает самопроизвольно из обеих грудей и в промежутках между кормлениями.
Предвидеть галакторею у первородящих до рождения ребенка вряд ли возможно, у повторнородящих можно ожидать самопроизвольного отделения молока, если оно отмечалось при вскармливании предыдущих детей. Общее укрепляющее лечение матери в период беременности является единственно возможной мерой профилактики.
Надежных профилактических и лечебных средств против этой аномалии секреции нет.
В некоторых случаях отмечается уменьшение галактореи от фарадизации молочных желез; можно испробовать опотерапию (оварин, тиреоидин), назначение камфары, йодистого натрия, хлоралгидрата, атропина, белладонны и т. д., но эффект применения всех этих средств весьма сомнителен.
Кормление ребенка грудью обычно можно продолжать, но необходимо периодически контролировать количество выпиваемого им молока и в случае надобности вводить докорм. В тяжелых случаях галактореи (наблюдаются редко), сопровождающихся нарушением общего состояния и угнетением психики матери, необходимо раннее отлучение ребенка от груди.
Всегда необходимо принимать меры для защиты кожи от постоянного раздражения вытекающим молоком. Для этого лучше
всего накладывать на грудь часто сменяемую повязку из сложенной в несколько слоев марли, лигнина или другого хорошо впитывающего материала.
Тугость груди. Ребенок может испытывать затруднения при кормлении, если у матери действительно много молока и вследствие этого грудь очень упруга. Надо, сцедив немного молока перед прикладыванием ребенка, несколько ослабить напряженность железы и этим облегчить ему акт сосания.
Гипогалактия — пониженная секреторная способность грудных желез. Надо различать гипогалактию, выявляющуюся уже в первое время после родов, и такую, при которой уменьшение количества молока наступает с 2—3-го месяца кормления или даже позднее. С этиологической точки зрения чаще всего приходится иметь дело с вторичной гипогалактией, развивающейся в результате неправильного кормления (беспорядочное кормление, недостаточное опорожнение молочных желез, вялость сосательного акта у ребенка), нерационального образа жизни, недостаточного питания, переутомления, заболеваний, психических переживаний, при новой беременности и при возобновлении менструаций (большей частью временная гипогалактия). Гораздо реже встречается истинная, первичная гипогалактия как проявление функциональной недостаточности молочных желез; с истинной гипогалактией нередко приходится иметь дело у первородящих пожилых женщин. Первичная гипогалактия обычно выявляется рано, вторичная — позже, в зависимости от характера этиологического момента.
Профилактика: при инфантильности и функциональной недостаточности грудных желез обычно не удается достичь заметных и стойких результатов. По отношению к вторичной гипогалактии необходимыми условиями профилактики являются правильное вскармливание, нормальный образ жизни, рациональное достаточное питание женщины в период беременности и кормления.
Диагноз. Никогда нельзя ставить диагноз гипогалактии только на основании слов матери. Грудь матери обязательно должна быть осмотрена врачом. Хорошо развитая и правильно сформированная молочная железа, хорошо выраженная кожная венозная сеть, свидетельствующая о сильном притоке крови к железе, полосы растяжения на груди, большая теплота кожной поверхности груди сравнительно с другими участками кожи, большое количество отчетливо прощупываемых гипертрофированных долек железы, сильно брызжущие струйки молока при надавливании на грудную железу и некоторый остаток молока в груди после 15—20-минутного энергичного сосания ребенка говорят за достаточную секреторную способность. Однако в сомнительных случаях никогда не следует ограничиваться данными, полученными при осмотре и ощупывании железы; их желательно пополнить определением количества молока, действительно содержащегося в груди, что можно выяснить путем опорожнения груди рукой или молокоотсосом или, что гораздо лучше, путем определения количества молока, выпиваемого ребенком. Последнее устанавливается взвешиванием спеленутого ребенка (во избежание потерь мочи и стула) до и после кормления и вычислением разницы между данными обоих взвешиваний. К данным однократного контрольного взвешивания надо относиться сдержанно ввиду возможности значительных иногда колебаний количества молока у одной и той же женщины в разное время дня и в зависимости от разных обстоятельств. В учреждениях, где матери находятся стационарно, лучше всего проверять в течение 2—3 суток подряд количество молока, высасываемого ребенком при каждом кормлении; при условиях работы в консультации, если первое контрольное взвешивание не оказалось вполне убедительным, желательно взвешивание повторить 1—2 раза, притом в разное время дня. Весьма существенным и в большинстве случаев решающим моментом при определении недостаточности лактации являются данные со стороны развития ребенка и наличие или отсутствие у него признаков недоедания (стр. 17, 146).
В дифференциально-диагностическом отношении надо иметь в виду другие трудности при грудном вскармливании как со стороны матери, так и со стороны ребенка, которые, являясь причиной недоедания последнего, могут симулировать картину истинной гипогалактии.
Для успешной борьбы с гипогалактией матери надо выяснить, какая форма имеет место в данном случае — первичная или вторичная, а в последнем случае — каковы ее этиологические факторы. Обычно это удается без особых затруднений, если внимательно вникнуть во все данные анамнеза и детально проверить технику кормления ребенка. В качестве вспомогательного метода, помогающего дифференцировать обе формы, можно использовать способ Молля: при истинной гипогалактии нет разницы между температурой в подмышечной впадине и в кожной складке под грудью; при вторичной и кажущейся гипогалактии температура под грудной железой большей частью на 0,1—0,5° выше, чем в подмышечной впадине.
Меры борьбы с гипогалактией. В случаях, когда гипогалактия возникла в результате неправильной техники вскармливания или других этиологических моментов, лечение не представляет никаких трудностей и быстро приводит к положительным результатам, если удается устранить первоначальную причину. Наоборот, первичная гипогалактия, возникающая в результате общей инфантильности матери, в большинстве случаев плохо поддается обычным воздействиям, которые все-таки следует испробовать; при этой форме почти всегда требуется раннее назначение ребенку докорма. Надо иметь в виду, что у первородящих молоко прибывает только к концу 1-й или, что бывает не так уж редко, даже лишь к концу 2-й — началу 3-й недели. В этих случаях врач не должен проявлять никакой торопливости и беспокойства по поводу временной задержки нормального нарастания веса ребенка, а, используя свой авторитет, должен успокоить мать и уверить ее, что отделение молока протекает нормально и скоро усилится. Конечно, нельзя допускать дистрофирования ребенка, и в случае необходимости нужно временно докармливать его сцеженным молоком другой женщины. Для устранения такой временной недостаточности лактации целесообразно рекомендовать более частые прикладывания ребенка к груди (7—8 раз), что обычно успокаивает мать и вследствие раздражения молочных желез актом сосания содействует усилению их секреторной способности. С этой же целью можно разрешить прикладывать ребенка к обеим грудям при каждом кормлении, причем первая грудь опоражнивается ребенком целиком, а вторая — частично; следующее кормление начинается с не вполне опорожненной груди. Если ребенок слаб и сосет вяло, надо сцеживать молоко руками или молокоотсосом и давать его ребенку с ложечки; в этих же случаях можно рекомендовать так называемое взаимное вскармливание, когда к груди слабо лактирующей матери прикладывают чужого более крепкого ребенка, а ее собственного кормит мать этого более крупного сосуна, который, конечно, должен получить грудь и своей матери, но только вторым. Такое вскармливание допустимо лишь при безупречном в отношении туберкулеза и сифилиса состоянии здоровья обеих матерей и их детей и, конечно, лишь при наличии достаточной лактации у матери более крепкого ребенка, обеспечивающей потребность обоих детей. Совершенно так же приходится действовать при явлениях невроза материнства. При этом состоянии матери все время находятся в крайней тревоге, им кажется, что у них не хватает для ребенка молока, что молоко плохого качества, что ребенок худеет. Они нередко совершенно неправильно толкуют все, что происходит с ребенком, и вместе с тем боятся ввести ему докорм. В этих случаях, если указанные выше меры не дают надлежащего эффект, не следует воздерживаться от назначения докорма. Наступающее при этом лучшее нарастание веса действует наиболее успокаивающим образом на мать, что немедленно благотворно сказывается и на ее лактации.
При раннем возобновлении менструаций гипогалактия временная и не требует никаких вмешательств. При уменьшении количества молока в результате возникновения новой беременности обычно приходится ввести докорм и необходимо подготовить ребенка к раннему отлучению от груди (желательно не позже 5—6-го месяца беременности). При всех формах гипогалактии необходимо обращать внимание на тщательное опорожнение грудных желез при каждом кормлении. Назначение различных молокогонных средств может иметь только психотерапевтическое влияние, и в некоторых случаях именно из этих соображений отказываться от них не следует.
Из средств, могущих усилить лактацию, следует испробовать облучение молочных желез ртутно-кварцевой лампой и протеинотерапию. Ртутно-кварцевая лампа применяется местно на расстоянии 80—70 см; начинают с 5—7 минут; продолжительность каждого следующего сеанса увеличивают на 2—5 минут и постепенно доводят до 30—45 минут. Первое время облучения делаются ежедневно, но когда лактация достаточно усилится, число сеансов сокращается до 2 в неделю продолжительностью 25—30 минут каждый.
Протеинотерапию лучше всего применять в виде инъекций женского или коровьего молока (лактотерапия). Внутримышечно инъецируется ежедневно или через день от 3 до 5 мл простерилизованного или асептично собранного молока. Если после 6—8 инъекций лактация не усиливается, рассчитывать на эффект в дальнейшем не приходится и надо отказаться от этого способа лечения.
Применение гормонотерапии и лизатотерапии, по нашим наблюдениям, в большинстве случаев не дает значительных результатов. Следует испробовать назначение препаратов гипофиза, маммина, пролактина и т. д.
Во многих случаях гипогалактии положительный эффект дает назначение витамина Е, никотиновой кислоты, глютаминовой кислоты, апилака.
От применения диатермии, рекомендуемой некоторыми авторами, мы заметного эффекта не видели.
Неполноценность молока матери. Недокармливание ребенка в некоторых (правда, очень редких) случаях может зависеть не от недостатка количества молока у матери, а от грубых отклонений от нормы в отношении содержания в нем белков, жиров и углеводов. В этих случаях хороший эффект оказывает назначение ребенку недостающих в молоке пищевых ингредиентов, поступающих в недостаточном количестве с молоком матери. Количество белков повышается прибавлением плазмона, сухих препаратов молока, пахтанья, белкового молока в количестве 1—2%, а при отсутствии их — небольших количеств цельного снятого молока и творога. При малом содержании в молоке сахара добавляют небольшие количества сахарного сиропа (1—2 чайные ложки 2—3 раза в день). При недостатке жира (что на практике легче всего удается определить) назначают ребенку небольшие количества сливок, масломучных или сливочно-молочных смесей. Надо иметь в виду, что при неправильном питании самой матери в молоке ее может оказаться мало витаминов А, В, С, В , Е. Этот недостаток исправляется устранением дефектов в диете матери и более ранним введением ребенку рыбьего жира, препаратов витаминов А, В, С, О, фруктовых соков и т. д.
Менструации. Возобновление менструаций не является основанием для преждевременного отлучения ребенка от груди или для изменений в кормлении даже в тех случаях, если у ребенка в дни менструаций матери обнаруживается несколько необычное беспокойство, появляется диспепсический стул и нарушается нарастание веса. В очень редких случаях у матерей с еще не возобновившимися менструациями периодически отмечается в дни, соответствующие их наступлению, слегка розовое окрашивание молока, зависящее от транссудирования крови в просвет молочных ходов. В этих случаях надо кормление продолжать и никаких коррективов не вносить.
Беременность. Новая беременность кормящей матери обычно не отражается на составе молока и не вредит ни ей, ни вскармливаемому ребенку. Количество молока, особенно к концу беременности, часто уменьшается, и в этот период в нем появляются молозивные тельца. Можно, как общее правило, рекомендовать раннее отлучение от груди (к концу первой — началу второй половины новой беременности), но в каждом отдельном случае к этому вопросу необходимо подходить индивидуально — в зависимости от самочувствия и здоровья матери, от состояния ребенка, от времени года и пр. Продолжаемое при этих условиях кормление не отражается на развитии плода.
Истерия. Со стороны истеричных женщин, не особенно желающих кормить своего ребенка, сравнительно часто имеются жалобы на сильные боли, испытываемые ими при прикладывании ребенка к груди, хотя самое подробное объективное исследование никаких отклонений от нормы со стороны грудной железы не обнаруживает. Врач должен убедить мать в необходимости кормления ребенка грудью. Рекомендуют также смазывание кожи соска за четверть часа до кормления 10% раствором анестезина. В упорных случаях гиперестезли приходится прибегать к кормлению через накладку.
Назначение матери большинства лекарств не противопоказано. Доказан переход в молоко следующих медикаментов: опия, морфина, пантопона, хлоралгидрата, атропина, брома, люминала, веронала и его аналогов, салициловой кислоты, аспирина, антипирина, йода, ртути, мышьяка, уротропина, салола, глистогонных, некоторых слабительных, эфира, алкоголя.
Хотя эти средства и могут переходить в молоко и отражаться на его составе, но, как правило, при обычной дозировке и при условии не чрезмерно длительного применения все они могут назначаться матери. При однократном применении этих средств лучше применять их после обильной еды и через 2—3 часа сцедить молоко. Наркоз, полученный матерью, не отражается на ребенке.
Если ребенок, несмотря на достаточное количество молока у матери, вяло сосет и высасывает мало, причиной этого может быть не только мать (упругая грудь, дефекты сосков и т. д.), но и сам ребенок.
Плохо сосущие дети. Их можно разделить на три группы: I) ребенок плохо берет грудь с самого начала; это большей частью недоношенные дети, слаборожденные и гораздо реже вполне доношенные дети с не вполне развитым или нарушенным в результате родовой травмы сосательным рефлексом; 2) ≪ленивые≫ сосуны; 3) дети, которые после некоторого периода хорошего сосания начинают вяло брать грудь, а потом и даже вовсе отказываются от нее; сюда же относятся дети, ≪боящиеся≫ груди.
В первом случае, если ребенок хотя и вяло, но сосет, надо прикладывать его при каждом кормлении к обеим грудям по способу, описанному при гипогалактии. Если ребенок очень слаб, надо временно полностью или частично отказаться от прикладывания к груди (см. Вскармливание недоношенных и слаборожденных) и кормить его сцеженным молоком из бутылочки или с ложечки, заботясь, чтобы ребенок не голодал, а грудь полностью и регулярно освобождалась от молока. Гораздо труднее обстоит дело с детьми, у которых сосательный рефлекс развит слабо или совсем отсутствует; добиваться в этих случаях достаточного введения молока путем повторных прикладываний совершенно бесполезно. Ребенку и матери надо дать покой; пищу вводить с ложечки, а если ребенок и не глотает, то через зонд.
С этими плохо сосущими детьми не надо смешивать так называемых ленивых сосунов. Различие между ними отчетливо бросается в глаза, если проконтролировать количества высасываемого ребенком молока в течение каждых 5 минут на протяжении 1/4 часа. Плохо сосущие слабые дети быстро устают и высасывают все убывающие количества молока, тогда как ≪ленивые≫ сосуны отсасывают за каждый прием приблизительно одно и то же количество молока. Ленивых детей надо приучать к определенному режиму при сосании; их надо кормить каждый раз только одной грудью, но не давать им засыпать при кормлении, перекладывая их при попытках к этому или делая попытку отнять грудь. В первое время, пока не удается приучить ребенка к энергичному сосанию, надо сцеживать остаток молока из груди и, если нужно, докармливать им ребенка, но не растягивать кормление больше чем на 25—30 минут.


В некоторых случаях ребенок, отказывающийся от груди, охотно сосет сцеженное молоко из бутылочки, что объясняется ненормальным возникновением сосательного и глотательного рефлексов. Сосательный рефлекс у таких детей возникает при раздражении только более глубоких частей рта, а не губ и кончика языка, как это должно быть в норме. В этих случаях следует давать ребенку сцеженное молоко с ложечки или из бутылочки, но продолжая при этом систематически прикладывать его к груди.
К третьей группе относятся дети, сосущие первое время вполне хорошо. Большей частью только на 2-м или 3-м месяце жизни они перестают брать грудь, и их мимика указывает на какое-то отвращение к грудному вскармливанию, хотя крик ребенка определенно свидетельствует о чувстве голода.
Эти дети как бы боятся груди. В таких случаях надо прежде всего выяснить, не начала ли мать принимать какие-либо горькие лекарства или употреблять в пищу лук, чеснок и т. д . , придающие молоку необычные для ребенка вкусовые качества. По устранении этих моментов ребенок начинает снова хорошо брать грудь. Если такие причины не удается выявить, лучше всего на несколько дней перестать прикладывать ребенка к груди и кормить его сцеженным молоком матери, другой женщины или даже коровьим молоком, немного времени спустя надо снова сделать попытку приложить ребенка к груди, причем вполне целесообразно все это время давать ребенку небольшие дозы брома (1—2% раствор по 1 чайной ложке 2—3 раза в день) или люминала (0,01—0,015 1—2 раза в день). В крайнем случае, если ребенок все же не берет грудь, надо продолжать кормить его сцеженным молоком, а если он отказывается вообще от женского молока, то приходится переходить на искусственное вскармливание.
Конечно, прежде чем отнести ребенка к ≪лениво≫ сосущим или ≪боящимся≫ груди, надо убедиться в отсутствии у него рассматриваемых ниже дефектов развития, случайных заболеваний и т. д.
Расщелина губы и твердого нёба (заячья губа и волчья пасть). Большинство детей с этими аномалиями приспосабливаются к сосанию. В противном случае назначается кормление с ложечки или временно даже через зонд.
Прогнатизм — анатомическое состояние, когда нижняя челюсть несколько мала и слишком отступает кзади. Если ребенок не сможет приспособиться к сосанию, следует кормить его сцеженным молоком из бутылочки или с ложечки.
Затруднения носового дыхания. Насморк обычно сильно мешает сосанию. С профилактической целью мать, заболев гриппом, насморком, ангиной и т. п., должна надевать при кормлении и уходе за ребенком маску из нескольких слоев марли. С целью лечения насморка и облегчения носового дыхания ребенку впускают в каждую ноздрю капли с адреналином (Rр.: Sol. Асidi borici 3% 8,0; Sol. Adrenalini hydrochl. 0.001 2,0) по 1—2 капли несколько раз в день; пенициллин (в 1 мл 15—20 тыс. ЕД) по 2—3 капли 6 раз в день; эфедрин (Sol. Ephedrini hydrochl. 1% 10,0; Sol. Adrenalini hydrochl. 0.001 gtt. X; Penicillini 300 тыс. ЕД, Аq. Destill. 10,0. МDS: по 2—3 капли в каждую ноздрю при каждом кормлении), фурацилин. Не следует применять ментол.
Беднаровские афты. Эрозии слизистой полости рта временно затрудняют сосание вследствие болезненности. Под влиянием смазывания раствором пенициллина (1 мл —30 —50тыс. ЕД), 1% раствором Агgent. Nitr., 5% раствором марганцовокислого калия или распыления дерматола афты быстро проходят.
Молочница только в тяжелых случаях затрудняет сосание. Излечивается смазыванием 25% раствором буры в глицерине пополам с водой или 2,5% раствором Liq. Ferri sesquichlorati.
Надо помнить, что и молочница и беднаровские афты — результаты нерационального ухода за полостью рта ребенка.
Короткая уздечка языка растягивается и не является сколько нибудь серьезным препятствием к сосанию. Подрезывать ее не следует.
Зубы. Если ребенок родится с зубами и они травмируют при
сосании сосок матери, надо их удалить.
Привычные необильные срыгивания грудного ребенка обычно не являются признаком желудочного заболевания. Срыгивание небольших количеств неизмененного или слегка створоженного молока сейчас же после еды или выделение водянистой жидкости при срыгивании, наступающем через 2—3 часа после приема пищи, почти физиологическое явление, отмечаемое у многих детей в течение первых месяцев жизни и не требующее никакого вмешательства. В возрасте 3—4 месяцев эти срыгивания большей частью исчезают, особенно, когда ребенок начинает получать более концентрированную пищу.
В основе таких привычных срыгивании лежит слабо выраженная перистальтическая способность желудка и повышенная чувствительность его слизистой оболочки, а также легкая возбудимость
рвотного центра.
Иногда причиной срыгивания может быть перекармливание ребенка, в других случаях — аэрофагия, т. е. наглатывание при сосании воздуха, который потом, выходя, увлекает и часть желудочного содержимого, и, наконец, у некоторых детей, по-видимому, в основе срыгивания лежит недостаток ферментативной активности желудочного сока.
Перекорм легко устранить, ограничив продолжительность и частоту кормлений, аэрофагию надо стараться ослабить правильным прикладыванием ребенка к груди, а проглоченный воздух легко удаляется, если после кормления привести ребенка в вертикальное положение или положить на живот. При гипоферментации желудка назначают пепсин с соляной кислотой (Rр.: Рерsini 1,5—3,0; Ас.mur. dil. 0,5—1,0; Аq. destill. 100,0. DS. По 1 чайной ложке перед едой) или разведенный (1 : 2) натуральный желудочный сок.
Если же срыгивания так велики, что отражаются на питании ребенка, вызывая у него задержку или падение веса, то их следует рассматривать как патологическое явление, чаще всего как начальные или легкие формы пилороспазма, требующие специального лечения. Промывание желудка, ферментотерапия, назначение соляной кислоты, голодная диета, более частые или более редкие кормления в этих случаях обычно не дают эффекта. Здесь помогает назначение более концентрированной пищи перед кормлением грудью, лучше всего в виде каши по Эпштейну (стр. 145). Одновременно с этим целесообразно провести курс гемотерапии. В некоторых случаях помогает атропин (Sol. Atropini sulf. 1%о, по 1—3 капли 2—3 раза в день; помнить о кумулятивном действии атропина и повышенной чувствительности к нему некоторых детей), аминазин (0,001 3 раза) и витамин В1 (1—3 мг 2—3 раза в день).
Запоры (правильнее — редкие опорожнения кишечника) наблюдаются довольно часто у здоровых детей грудного возраста, сопровождаются иногда вздутием живота и некоторым беспокойством ребенка.
В основе лежит слишком хорошее всасывание молока в тонких кишках и в силу этого малое количество образующихся пищевых шлаков. Прибавка углеводов в виде сахара, солодового экстракта, фруктовых соков, каши, муссов и т. д. способствует накоплению пищевых остатков, усиливает перистальтику и ведет к прекращению запоров. В более упорных случаях можно рекомендовать массаж и гимнастику. К слабительным (Sir. Mannae, Pulv Liquirit. Comp., Ol. Ricini) и к клизмам прибегать только в исключительных случаях.
В дифференциально-диагностическом отношении надо иметь в виду запоры при недоедании, при врожденных уродствах в области кишечника, при болезни Гиршпрунга, микседеме и т. д.
Поносы. Представление о том, что нормальный стул грудного ребенка обязательно должен быть похож на протертую горчицу или яичный желток, не совсем правильно. Дети даже при безупречно правильно проводимом грудном вскармливании нередко имеют стул учащенный, жидковатый, с зеленоватым оттенком, иногда с довольно значительной примесью слизи и комочков и, несмотря на это, их общее состояние остается хорошим, вес нарастает, и дети развиваются вполне нормально. Особенно часто это наблюдается у самых маленьких детей — с конца 1-й или начала 2-й недели жизни. В громадном большинстве случаев идет речь о функциональном расстройстве небактерийной этиологии.
Обычным спутником этих ≪физиологических диспепсий≫ являются опрелости в области ягодиц и в пахах (Нет оснований рассматривать эти опрелости как проявления экссудативного диатеза. Они легко излечиваются, особенно если прекращается понос). Такие поносы продолжаются в течение 1—2 месяцев и постепенно исчезают. Надо помнить, что как срыгивания, так и поносы могут быть результатом не только перекорма, но и недокорма; недокорм может быть чисто количественный или к тому же и качественный, если со стороны состава молока отмечаются существенные отклонения от нормы (см. диспепсия, стр. 128, и коррекция молока матери, стр. 62).
Клинически недокорм сказывается у новорожденного затягиванием периода падения веса и замедленным последующим восстановлением его; у детей, вышедших из периода новорожденности, — уплощением или даже падением весовой кривой.
Стул становится редким (иногда не каждый день) и принимает ≪голодный≫ характер, т. е. выделяется в небольшом количестве, темно-коричневого — зеленоватого цвета, вязкий, слизистый, с комочками.
В некоторых случаях он становится жидким, брызжущим. Дети беспокойны, жадно берут грудь, но быстро отказываются от нее, если в ней мало молока, беспокоятся после еды, с жадностью засовывают в рот кулачки. Слабые и недоношенные дети, наоборот, под влиянием недоедания становятся вялыми и апатичными.
Идиосинкразия к женскому молоку. В некоторых случаях, хотя и исключительно редких, у детей отмечается невыносливость, или идиосинкразия, к женскому молоку, обнаруживающаяся обычно сразу же после рождения при первых кормлениях. В этих случаях после приема грудного молока у ребенка появляются рвота, понос, иногда упадок сердечной деятельности и даже помрачение сознания.
Если кормление грудью продолжается, состояние ребенка прогрессивно ухудшается, выявляются гепатоспленомегалия и катаракты; если заболевание не распознано, в большинстве случаев наступает летальный исход.
Причина этого заболевания, называемого галактоземией и передаваемого по наследству, —недостаточная активность фермента галактоза- 1-фосфат-уридил-трансферазы. Надо прекратить кормление грудью, не давать коровьего и соевого молока и назначить миндальное или ореховое молоко.
Наряду с истинной идиосинкразией возможно анафилактическое состояние, зависящее, по-видимому, от проникновения в кровь недостаточно измененных белков молока.
Следует сделать попытку десенсибилизировать организм путем повторения подкожных или внутримышечных инъекций молока. Если это не дает быстрого эффекта, ребенка надо отлучить от груди и перейти на искусственное вскармливание.
Нужно проверить и наличие фактора Rh в эритроцитах крови матери и ребенка; при несоответствии этих показателей (у матери Rh —, у ребенка Rh +) и при наличии в молоке матери анти-Rh-агглютининов надо в течение 2—3 первых недель кормить новорожденного сцеженным молоком другой женщины.
Дата добавления: 2015-03-07; просмотров: 1769;
