Причини псевдокардіомегалії.
«Синдром прямої спини». В осіб з відносно невеликим передньозаднім розміром грудної клітки, відсутністю фізіологічного кіфозу грудного відділу хребта або аномаліями будови груднини, наприклад впалою грудниною, на рентгенограмі в прямої проекції може визначатися збільшена тінь серця. Цей феномен одержав назву «ефект млинця»; серце при цьому буквально здавлюється між хребтом і грудниною. Нерідко легенева артерія може бути збільшена, і можуть вислуховуватися серцеві шуми. Синдром прямої спини слід мати у виді, коли на рентгенограмі грудної клітки відстань між грудиною й VIII грудним хребцем менше 11 див у чоловіків і 9 див у жінок або відношення переднезаднего розміру до ширини грудної клітки менше 38 %.
Ексудація (випіт) у порожнину перикарду. Збільшення рентгенологічної тіні серця може спостерігатися при надлишку рідини в порожнині перикарду. Випіт у порожнину перикарду, що супроводжується незначною або помірною кардіомегалією, може виявлятися при гіперволемії, мікседемі й враженнях самого перикарду. Рідко масивний перикардиальний випіт спостерігається при метастазах пухлини в перикард. При наявності випоту в плевральній порожнині й виявлені збільшення серця, слід мати на увазі можливість значного випоту в порожнину перикарду.
Верхівкова або епікардіальна жирова подушка. Тінь верхівки серця на рентгенограмі може видатися розширеною при збільшені жирової епікардіальної подушки.
Вроджена відсутність перикарда. При цій досить рідкій патології може виникати псевдокардіомегалія внаслідок евентрації серця в ліву половину грудної клітки.
Масивний випіт у плевральну порожнину. Тінь серця може видатися розширеною при масивному випоті в ліву або праву плевральну порожнину. У подібних ситуаціях допоможе в діагностиці рентгенографія в горизонтальному положенні.
Асцит, збільшення живота або виражена гепатомегалія. При збільшенні обсягу черевної порожнини може спостерігатися підняття діафрагми й псевдокардіомегалія. Хворі з захворюваннями органів черевної порожнини навіть при енергійних спробах зробити глибокий вдих не в змозі добитися істотного зниження рівня діафрагми й тінь серця в них видається збільшеною.
Технічні фактори. Іноді «кардіомегалія» може визначатися при неефективному вдиху під час рентгенографії або несправності рентгенологічної апаратури. Ця проблема легко розв'язується при повторній рентгенографії з ретельним дотриманням технічних вимог.
Ознаки кардіомегалії:
· порушення ритму й провідності
· фізикальні дані (розширення границь серця, зсув пульсації верхівкового поштовху й ін.)
· специфічні ознаки визначаються тим захворюванням, яке привело до КМГ.
Загальний огляд.Хворий з нерозпізнаною кардіомегалією дуже часто виглядає абсолютно здоровим. У більшості випадків кардіомегалії відсутні клінічні симптоми або захворювання серця в анамнезі. Однак деякі хворі можуть відзначати появу стомлюваності й задишки при фізичних навантаженнях (іноді протягом багатьох років). Багато просто не відчувають обмеження в переносимості фізичних навантажень внаслідок малоактивного способу життя. Отже, при виявлені кардіомегалії необхідно ретельно опитати хворого про наявність задишки, ортопное, стомлюваності. У випадках, коли патофізіологічні причини збільшення серця не з'ясовані, можна рекомендувати проведення функціонального навантажувального тесту на тредмилі.
Обстеження серця. При будь-якому збільшенні серця необхідне ретельне й повне кардіологічне обстеження. Починати його потрібно з дослідження венозного пульсу на яремних венах з метою виявлення їх розширення. Якщо хворий в стані лежати горизонтально без задишки, але має підвищений венозний тиск, слід думати про ізольовану правошлуночкову недостатність або перикардит, що здавлює серце. У хворих з кардіоміопатією іноді може з'явитися переважно правошлуночкова серцева недостатність і вони не відмічають дискомфорту в лежачому положенні, незважаючи на підвищений венозний тиск.
Дослідження артеріального пульсу може мати діагностичне значення, якщо на сонних артеріях виявляються тремтіння, повільне й мале наповнення пульсу, що є характерними ознаками аортального стенозу. При аортальній недостатності, яка звичайно поєднується з кардіомегалією, каротидний пульс має збільшену амплітуду й може бути «скачучим», нерідко дикротичним. Необхідний точний моніторинг артеріального тиску, оскільки виявлення артеріальної гіпертензії (навіть якщо вона виявляється вперше) може мати значення для з'ясування етіології кардіомегалії.
Найбільш важливою частиною фізикального обстеження при підозрі на кардіомегалію є прекардиальна пальпація. При ретельному обстеженні передсерцевої області необхідно спробувати отримати клінічні ознаки, що підтверджують збільшення серця. Нормальний верхівковий поштовх у положенні лежачи утворюється за рахунок руху лівого шлуночка й лівої частини міжшлуночкової перетинки. Якщо визначити його пальпаторно не вдається, робити це за допомогою перкусії не має змісту. У цих випадках слід спробувати визначити перкуторно ліву границю серця. Якщо верхівковий поштовх зміщається латерально, це свідчить про можливе збільшення серця. Визначається верхівковий поштовх тільки в одному міжребір'ї. Якщо розміри верхівкового поштовху в положенні лежачи на лівому боці перевищують 3 см у діаметрі, це свідчить про збільшення серця. Нормальний верхівковий поштовх характеризується випинанням передньої грудної стінки на початку систоли з наступним чітким втяжінням у другій половині систоли (мал.,а). Верхівковий поштовх, що має на апекскардіограмі вид подовженого плато або пологої кривої під час систоли, з випинанням грудної стінки, що захоплюють другу половину систоли, найбільше характерний для дилатації лівого шлуночка або перевантаження тиском (мал.,б). Наявність подовженого систолічного імпульсу в положенні лежачи може бути більш достовірним показником збільшення серця, чим зсув верхівкового поштовху зовні, який може залежати від різних екстракардиальних факторів, наприклад, конституціональних особливостей, аномалій органів грудної клітки або захворювань легенів. Високоамплітудний верхівковий поштовх з нормальною конфігурацією апекскардіограми свідчить про об'ємне перевантаження лівого шлуночка, тобто мітральну або аортальну регургітації (мал., в).
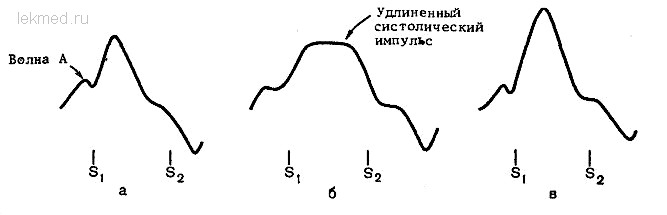 Основні типи апекскардіограми: нормальна (а), подовжена (б) і гіперкінетична (в).
Основні типи апекскардіограми: нормальна (а), подовжена (б) і гіперкінетична (в).
На діаграмах представлені основні варіанти верхівкового імпульсу лівого шлуночка. У хворих з підозрою на кардіомегалію або підтвердженим діагнозом кардіомегалії може відзначатися кожна з представлених типів апекскардіограм або відсутність верхівкового поштовху. Найбільш важливою діагностичною ознакою при пальпації передсерцевої області є наявність подовженого систолічного імпульсу (вибухання лівого шлуночка), яке корелює зі ступенем збільшення маси лівого шлуночка як при перевантаженні тиском, так і при його дилатації, і спостерігається при сферичній формі порожнини лівого шлуночка й депресії його функції в період систоли. У нормальних здорових осіб при пальпації хвиля А не визначається.
Збільшення правого шлуночка визначається по випинанню, що виявляється при пальпації парастернальної області зліва. При дослідженні з метою виявлення парастернального випинання або збільшення правого шлуночка хворий повинен затримати подих у середині видиху, дослідник робить сильне натиснення долонею в напрямку від третього до четвертого міжребір'я з лівого краю грудини. Дилатація або гіпертрофія правого шлуночка звичайно супроводжується слабкою пульсацією передньої грудної стінки, яку нерідко простіше помітити, чим відчути при пальпації.
Визначення збільшення лівого або правого шлуночка при фізикальному обстеженні підтверджує діагноз кардіомегалії.
Серцеві тони й шуми. Наявність «органічних» шумів або ненормальних тонів серця підтверджує наявність кардіальної патології й може прямо вказувати на етіологію кардіомегалії. Будь-який систолічний шум вигнання великої тривалості (добре чутний наприкінці систоли) найімовірніше є патологічним. Наявний голосистолічний шум є патологічним і свідчить про мітральну або трикуспідальну недостатності. Діастолічні шуми завжди є патологічними й звичайно доповнюють аускультативну картину аортальної недостатності або мітрального стенозу. Визначення клацання вигнання або клацання відкриття також підтверджує наявність клапанної вади.
У порівнянні з минулими роками, коли на озброєнні дослідників були лише ЕКГ і рентгенографія органів грудної клітки з контрастуванням стравоходу за допомогою барію, зараз накопичений значний досвід в оцінці кардіомегалії. При використанні комбінації електрокардіографії, рентгенографії органів грудної клітки, радіоізотопних методів дослідження серця, ехокардіографії й ангіографії вірогідність діагностики причини кардіомегалії досягає 100%. Тільки при кардіоміопатіях установити єтіологію кардіомегалії точно часом не вдається в деяких випадках навіть після біопсії міокарда.
Рентгенографія є часто першим показником кардіомегалії й можливого захворювання серця. Крім того, рентгенографія надає більшу допомогу в оцінці характеру й причини збільшення серця. Стандартна рентгенограма в прямій проекції являє собою найбільш простий спосіб оцінки розмірів серця. Незважаючи на те що розроблені методи кількісної оцінки тіні серця (поперечний розмір, поздовжній розмір, розмір найбільш широкої частини, площа тіні серця у фронтальній площині і т.д.), висновок про збільшення розмірів серця найчастіше ґрунтується на суб'єктивному візуальному вражені, що базується на досвіді лікаря і його уяві, яким повинно бути нормальне серце. Для кількісної оцінки збільшення розмірів серця використовується кардіоторакальний індекс, який, однак, є досить грубим показником і залежить від віку. Даний індекс являє собою відношення поперечного розміру серця до внутрішнього поперечного розміру грудної клітки в найбільш широкій її частині (мал.). Однак рентгенологічна картина кардіомегалії складається з багатьох факторів і деякі з них не мають ніякого відношення до розмірів самого серця і його функції. Слід зазначити, що збільшення серця може спостерігатися при нормальному кардіоторакальному індексі й навпаки, дійсні розміри серця можуть бути нормальними при збільшеному кардіоторакальному індексі.
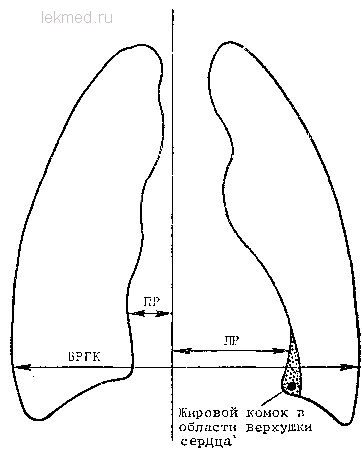 Кардіоторакальний індекс (КТ). КТ індекс дорівнює відношенню поперечного розміру серця (ПР+ЛР) за винятком жирової подушки верхівки серця до внутрішнього розміру грудної клітки (ВРГК): КТ індекс = (ПР+ЛР): ВРГК, де ПР — відстань від серединної лінії до правої границі силуету серця, а ЛР — відстань від серединної лінії до лівої границі силуету серця.
Деякі фактори виявляють вплив на оцінку розмірів серця при рентгенологічному дослідженні. У худих дітей астенічної конституції з подовженою грудною кліткою внаслідок низького стояння діафрагми й вертикального розташування серця можливість діагностики КМГ менша. І навпаки, при гіперстенічній конституції високе стояння діафрагми й горизонтальне положення серця можуть приводити до вигаданої кардіомегалії. Подібним чином при неадекватному вдиху під час рентгенографії або підвищенні рівня стояння діафрагми, наприклад, при збільшенні живота, серце розташовується горизонтальніше, у результаті чого його розміри видадуться збільшеними. З іншого боку, кардіомегалія може бути не видна при перероздутій грудній клітці (хронічні захворювання легенів). На інтерпретацію розмірів серця також впливає положення пацієнта під час дослідження. Якщо рентгенографія в передній прямій проекції виконана правильно, рукоятка грудини на знімку розташована по центру тіл грудних хребців. Навіть при незначному повороті тіла хворого конфігурація тіні серця і його розміри змінюються. Накладення тіні перикардіальної або апікальної жирової подушки може привести до переоцінки розмірів серця. Серце може також зміщатися в результаті ателектазу, пневмотораксу й евентрації органів черевної порожнини через грижовий отвір у діафрагмі, які приводять до зміни конфігурації й видимих розмірів серця. Нарешті, до збільшення розмірів серця можуть приводити зміни техніки виконання рентгенографії (неприпустимі відстані, використання портативної апаратури, знімок у задній проекції). Найкращим показником наявної кардіомегалії є серійні рентгенограми, виконані за стандартною методикою, на яких в динаміці відзначається прогресуюче збільшення серця.
Найкраще при рентгенологічному дослідженні виявляються ознаки кардіомегалії в результаті збільшення порожнин серця. Значна гіпертрофія шлуночків може ховатись за тінню серця, що має на рентгенограмі нормальні розміри. По стандартній рентгенограмі, виконаній в передній прямій і бічній проекціях, буває важко судити про збільшення окремих камер серця. У нормі на передній прямій рентгенограмі серця границю правих відділів серця утворюють верхня порожниста вена, праве передсердя й іноді нижня порожниста вена, а ліву границю - дута аорти, основний стовбур і ліва гілка легеневої артерії, ліве передсердя й лівий шлуночок (мал. 2). Однак при збільшенні серця взаєморозташування цих структур може зазнати різних змін. Гадане розширення лівої границі серця насправді може бути викликане збільшенням правих відділів, що приводять до зсуву лівих відділів серця назад і навпаки.
Традиційна рентгенографія органів грудної клітки з контрастуванням стравоходу барієм може дати більш точну інформацію про збільшення окремих камер серця, чим стандартна рентгеноскопія (мал. 3), але це дослідження використовується менш широко, оскільки ехокардіографія дає більш точну інформацію про наявність гіпертрофії міокарда, порушеннях руху стінки шлуночка й наявності рідини в порожнині перикарда.
Кардіоторакальний індекс (КТ). КТ індекс дорівнює відношенню поперечного розміру серця (ПР+ЛР) за винятком жирової подушки верхівки серця до внутрішнього розміру грудної клітки (ВРГК): КТ індекс = (ПР+ЛР): ВРГК, де ПР — відстань від серединної лінії до правої границі силуету серця, а ЛР — відстань від серединної лінії до лівої границі силуету серця.
Деякі фактори виявляють вплив на оцінку розмірів серця при рентгенологічному дослідженні. У худих дітей астенічної конституції з подовженою грудною кліткою внаслідок низького стояння діафрагми й вертикального розташування серця можливість діагностики КМГ менша. І навпаки, при гіперстенічній конституції високе стояння діафрагми й горизонтальне положення серця можуть приводити до вигаданої кардіомегалії. Подібним чином при неадекватному вдиху під час рентгенографії або підвищенні рівня стояння діафрагми, наприклад, при збільшенні живота, серце розташовується горизонтальніше, у результаті чого його розміри видадуться збільшеними. З іншого боку, кардіомегалія може бути не видна при перероздутій грудній клітці (хронічні захворювання легенів). На інтерпретацію розмірів серця також впливає положення пацієнта під час дослідження. Якщо рентгенографія в передній прямій проекції виконана правильно, рукоятка грудини на знімку розташована по центру тіл грудних хребців. Навіть при незначному повороті тіла хворого конфігурація тіні серця і його розміри змінюються. Накладення тіні перикардіальної або апікальної жирової подушки може привести до переоцінки розмірів серця. Серце може також зміщатися в результаті ателектазу, пневмотораксу й евентрації органів черевної порожнини через грижовий отвір у діафрагмі, які приводять до зміни конфігурації й видимих розмірів серця. Нарешті, до збільшення розмірів серця можуть приводити зміни техніки виконання рентгенографії (неприпустимі відстані, використання портативної апаратури, знімок у задній проекції). Найкращим показником наявної кардіомегалії є серійні рентгенограми, виконані за стандартною методикою, на яких в динаміці відзначається прогресуюче збільшення серця.
Найкраще при рентгенологічному дослідженні виявляються ознаки кардіомегалії в результаті збільшення порожнин серця. Значна гіпертрофія шлуночків може ховатись за тінню серця, що має на рентгенограмі нормальні розміри. По стандартній рентгенограмі, виконаній в передній прямій і бічній проекціях, буває важко судити про збільшення окремих камер серця. У нормі на передній прямій рентгенограмі серця границю правих відділів серця утворюють верхня порожниста вена, праве передсердя й іноді нижня порожниста вена, а ліву границю - дута аорти, основний стовбур і ліва гілка легеневої артерії, ліве передсердя й лівий шлуночок (мал. 2). Однак при збільшенні серця взаєморозташування цих структур може зазнати різних змін. Гадане розширення лівої границі серця насправді може бути викликане збільшенням правих відділів, що приводять до зсуву лівих відділів серця назад і навпаки.
Традиційна рентгенографія органів грудної клітки з контрастуванням стравоходу барієм може дати більш точну інформацію про збільшення окремих камер серця, чим стандартна рентгеноскопія (мал. 3), але це дослідження використовується менш широко, оскільки ехокардіографія дає більш точну інформацію про наявність гіпертрофії міокарда, порушеннях руху стінки шлуночка й наявності рідини в порожнині перикарда.
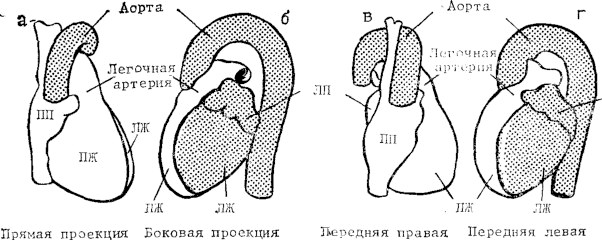 Мал. 3. Схематичне зображення силуету серця в 4 стандартних проекціях.
а — пряма проекція, видно лівий шлуночок (ЛШ), правий шлуночок (ПШ) і праве передсердя (ПП); б — бічна проекція, видно передню поверхню правого шлуночка, задню поверхню лівого передсердя (ЛП) і лівого шлуночка; в — права передня коса проекція, видно передню поверхню правого шлуночка й задню поверхню лівого передсердя; г — передня ліва коса проекція, видно передню поверхню правого шлуночка й задню поверхню лівого шлуночка.
Збільшення камер серця
Висновок про збільшення окремих камер серця нерідко можна зробити на підставі стандартних рентгенограм, виконаних у передній прямій і бічній проекціях.
Збільшення лівого передсердя можна виявити по наявності подвоєної щільності рентгенологічної тіні уздовж правої границі серця й підвищенню рівня стояння лівого головного бронха. У рідких випадках при значнім розширенні лівого передсердя, його край виступає назовні й фактично утворює праву границю серця. На бічній рентгенограмі при дуже великому лівому передсерді може спостерігатися його збільшення назад. Ліве передсердя збільшується, при мітральних вадахх, дефекті межшлуночкової перегородки, відкритій артеріальній протоці, недостатності лівого шлуночка й у всіх випадках збільшення загальних розмірів серця (мал. 4).
Збільшення порожнини лівого шлуночка можна запідозрити при наявності на передній прямій рентгенограмі зменшення тіні серця, збільшенні випуклості контуру лівого шлуночка або зсуві верхівки серця донизу й зовні. Однак подібна рентгенологічна картина може спостерігатися й при збільшені правих відділів серця. На бічній рентгенограмі збільшений лівий шлуночок виступає назад, за межі контуру нижньої порожнистої вени. У нормі лівий шлуночок повинен «проясняти» рентгенологічну тінь нижньої порожньої вени (мал. 5). Збільшення лівого шлуночка виникає при артеріальній гіпертензії, аортальних вадах серця, мітральній недостатності, ідіопатичній гіпертрофічній кардіоміопатії, коарктації аорти, дефекті межшлуночкової перетинки, відкритій артеріальній протоці, коронарній хворобі й кардіоміиопатіях (мал. 5).
Збільшення правого передсердя досить важко визначити рентгенологічно, однак воно може проявлятися зменшенням кривизни силуету правих відділів серця. Праве передсердя збільшується при дефекті міжпередсердної перегородки, аномалії Ебштейна й вадах тристулкового клапана.
Збільшення правого шлуночка може приводити до підвищення рівня розташування верхівки серця над діафрагмою на передній прямій рентгенограмі й вираженої загрудинної опуклості тіні серця (зменшення загрудинного простору на бічній проекції) (мал. 4). Правий шлуночок може збільшуватися в результаті легеневої гіпертензії (емболія легеневої артерії, мітральна вада серця, легеневе серце, порушення функції лівого шлуночка і т.д.), вад тристулкового клапана й клапана легеневої артерії.
Стан судин легенів
Оцінка легеневих судин також може дати важливу інформацію для діагностики збільшення серця. Про легеневу гіпертензію, тобто ваду мітрального клапана, лівошлуночкову серцеву недостатність, можуть свідчити посилення тіней легеневих вен, розширення й нечіткість контурів коренів легень, перибронхіальні манжети, лінії Керлі (горизонтальні лінії в області реберно-діафрагмальних кутів) і випіт у плевральні порожнини. З іншого боку, зменшення наповнення судин легенів, при якому на рентгенограмі визначаються прозорі легеневі поля, у комбінації з кардіомегалією можуть свідчити про перешкоду відтоку крові з легеневої артерії й вторинне скидання крові (уроджені вади серця). Прозорі легеневі поля в комбінації з розширеними, нечітко контурованими границями серця без ізольованого збільшення камер серця можуть свідчити про випіт в порожнину перикарду, аномалії Ебштейна, враження трикуспідального клапана зі скиданням крові праворуч ліворуч або, що буває рідше, вираженому стенозі устя легеневої артерії. Кардіоміопатія також може протікати зі збільшенням серця неспецифічної конфігурації, у цих випадках визначаються посилення легеневого судинного малюнка й ознаки «застою» (мал. 6).
Інші фактори
Неправильні рентгенологічні ознаки збільшення серця можуть спостерігатися в результаті перикардіальних або медіастінальних нашарувань, наприклад, при кистах перикарда, тимомах і лімфомах, що створюють іноді неправильне враження про загальне збільшення серця або навіть окремих його камер.
Відкладання кальцію, які найкраще видно при флюороскопії органів грудної клітки, іноді можна побачити й на чіткій рентгенограмі. При виявлені відкладань кальцію, їх локалізація на аортальному або мітральном клапані, перикарді або в коронарних артеріях може надати допомогу у встановленні причини збільшення серця.
Електрокардіографія
Стандартні 12 відведень ЕКГ можуть надати допомогу в діагностиці кардіомегалії. Електрокардіографічні критерії гіпертрофії передсердь і шлуночків добре відомі. Електрокардіографічний діагноз гіпертрофії або дилатації камер серця не завжди означає, що специфічне збільшення камер серця або кардіомегалія повинні виявлятися на рентгенограмі грудної клітки або ехокардіограмі.
На підставі ЕКГ можуть бути підтверджені або запідозрені клінічні ознаки, що стосуються етіології кардіомегалії. Ознаки явної гіпертрофії лівого шлуночка й (або) збільшення лівого передсердя сумісні з такими станами, як гіпертонічна хвороба, ідіопатична гіпертрофічна кардіоміопатія, аортальні або мітральні вади серця або кардіоміопатії (мал. 7). Ознаки гіпертрофії правого шлуночка й (або) правого передсердя на ЕКГ можуть бути пов'язані з певними видами вроджених пороків серця, легеневою гіпертензією й легеневим серцем. Ішемічні зміни або ознаки інфаркту міокарда свідчать про ішемічну хворобу серця.
«Серце спортсмена» теж має специфічні електрокардіографічні ознаки, включаючи синусову брадикардію, атріовентрикулярну блокаду першого ступеня, ранню реполяризацію й неспецифічні зміни зубця Т. При гіпотиреозі відзначається збільшення вольтажу зубців, особливо в прекардіальних відведеннях. Спостерігаються типові зміни ST у відведеннях від лівого шлуночка. ЕКГ відповідає вираженій гіпертрофії лівого шлуночка.
Враження серця може проявлятися низьким вольтажем ЕКГ і брадикардією. Зміна величини зубців, неспецифічні зміни сегмента S-Т і зубця Т, а також інші зміни ЕКГ нерідко відзначаються при кардіомегалії, однак не є специфічними для цього стану.
Ехокардіографія
Незважаючи на те що комбінація клінічного обстеження, рентгенографії органів грудної клітки й ЕКГ може значно звузити рамки диференціальної діагностики кардіомегалії, безпосередня причина збільшення серця все-таки може виявитися нез'ясованою. При використанні М-М- або двомірної ехокардіографії, що дозволяють точно оцінити анатомічні особливості й функціональний стан серця, можна визначити точний діагноз, а іноді й прогноз захворювання.
При ехокардіографії використовується сфокусований пучок ультразвукових хвиль, поперемінно випромінюваних і сприймаючих ехокардіографічним датчиком, розташованим у прекардіальній області. Одержувана інформація відтворюється на дисплеї ехокардіографа й записується на папір ( М-Режим) або відеокасету (двомірна ехокардіографія). Нормальна М-ехокардіограма, зареєстрована на рівні середини тіла лівого шлуночка, показана на мал. 8. Це нормальні розміри камер серця й нормальний характер руху в систолу мsжшлуночкjвої перетинки й задньої стінки лівого шлуночка.
.
Оцінка ехокардіограми.
У хворого з кардіомегалією комбінована оцінка М-М- і двомірної ехокардіограм може дати важливу діагностичну інформацію.
Клапани серця. На ехокардіограмі звичайно можна побачити всі чотири клапани серця. При досліджені можна визначити порушення руху клапанів, стовщення стулок і відкладання кальцію. Нерідко вдається виявити етіологію клапанних вад (ревматизм, вроджені вади серця, бактеріальний ендокардит). Крім того, зміни характеру руху клапанів можуть приводити до різних порушень гемодинаміки, наприклад, легеневої гіпертензії або підвищення кінцево-діастолічного тиску в лівому шлуночку.
Розміри камер серця. Усі чотири камери серця звичайно добре візуалізуються за допомогою ультразвуку, що дає можливість виявити збільшення окремих камер або загальну кардіомегалію. У більшості випадків вдається зробити точний вимір розмірів лівого шлуночка й лівого передсердя. Визначити анатомічні особливості правого шлуночка й правого передсердя трохи складніше.
Гіпертрофія. На ехокардіограмі можна точно виміряти товщину стінок обох шлуночків і міжшлуночкової перетинки. Гіпертрофія шлуночків може бути концентричною (що відбувається при перевантаженні тиском) або асиметричною (при гіпертрофічній кардіоміопатії).
Мал. 9. М-ехокардіограма при кардіоміопатії в результаті вірусного міокардиту.ГС — грудна стінка, ПШ — правий шлуночок, ЛШ — лівий шлуночок, ЗС — задня стінка.
Характер руху стінок серця. Характер руху стінок шлуночків можна оцінити на підставі двомірної й М-ехокардіограм. Сегментарні або локальні порушення скорочення м'язової стінки шлуночка можуть визначатися при ішемічній хворобі серця, у той час як дифузні порушення скоротливості — при довгостроково існуючих вадах серця, артеріальній гіпертензії й кардіоміопатії. На мал. 9 показаний приклад ехокардіограми при кардіоміопатії: збільшені розміри порожнини лівого шлуночка й зменшення амплітуди руху стінки шлуночка.
Враження перикарда. Вільний випіт у порожнину перикарда на ехограмі має вигляд світлої зони, по якій можна грубо оцінити кількість рідини. Можуть визначатися стовщення перикарда, відкладання кальцію й поряд із цим — деякі порушення гемодинаміки в результаті здавлення серця (тампонада серця). На мал. 10 приводиться приклад масивного випоту в передню й задню частини порожнини перикарду. Слід зазначити, що в міру руху ультразвукового променя від лівого шлуночка в напрямку до аорти й лівого передсердя ехокардіографічні ознаки перикардіального випоту зникають; це є класичною ехокардіографічною ознакою наявності рідини в порожнині перикарда.
Пухлини. Пухлини серця й середостіння можуть давати неправильну картину кардіомегалії на рентгенограмі. Внутрішньосерцеві пухлини найкраще виявляються при ультразвуковому дослідженні, яке дозволяє визначити їх локалізацію щодо різних структур серця. З іншого боку, кардіомегалія, що виявляється при рентгенографії органів грудної клітки, і нормальні результати ультразвукового дослідження свідчать про наявність екстракардіальних (медіастінальних) утворень.
На підставі інформації, отриманої при ехокардіографії й фізикальному обстеженні, можна визначити етіологію збільшення серця. Наприклад, збільшення порожнини лівого шлуночка з характеристиками руху стінки (і характерними шумами) спостерігається при мітральній або аортальній недостатності, у той час як збільшення лівого шлуночка зі зниженням амплітуди руху стінки може спостерігатися при кардіоміопатії, ішемії міокарда або, що зустрічається рідше, термінальних стадіях вад серця; в останніх трьох випадках прогноз несприятливий. Гіпертрофія лівого шлуночка зі стовщеними, кальцифікованими, малорухомими стулками аортального клапана характерна для аортального стенозу. Ізольоване збільшення лівого передсердя в комбінації зі стовщенням і порушенням рухливості стулок мітрального клапана свідчить про мітральний стеноз. Збільшення порожнини лівого шлуночка з достатньою рухливістю задньої стінки й гіпокінезією перегородки й передньої стінки можуть свідчити про перенесений інфаркт міокарда внаслідок коронарної хвороби.
Ехокардіографія в значній мірі допомагає в постановці діагнозу кардіомегалії на підставі неінвазивних методик. Особливо ультразвукове дослідження дозволяє провести диференціальну діагностику причини збільшення серця при таких станах, як перикардіальний випіт, вади клапанів серця й первинні ураження міокарда.
Катетеризація камер серця
Катетеризація камер серця є «золотим стандартом», по якому судять про інформативність усіх інших методик дослідження серця. Цей метод розглядається в якості комбінованого гемодинамічного й ангіокардіографічного дослідження, що проводиться з метою підтвердження передбачуваного діагнозу, підготовки до операції на серці або диференціальної діагностики захворювання серця.
Катетеризація порожнин серця надає точну інформацію про тиск у лівих і правих відділах (легенева гіпертензія, підвищення кінцево-діастолічного тиску в лівому шлуночку), дозволяє кількісно оцінити ступінь регургітації й стенозу клапанів, об'єм й функцію лівого й правого шлуночків, стан коронарних артерій, виразність гемодинамічних порушень при ураженнях перикарда (тампонада серця, констриктивний перикардит), діагностувати вроджені вади серця й патологічне шунтування крові.
Інші методи
Існує велика кількість додаткових методів дослідження, які при вибірковому використанні можуть допомогти в діагностиці кардіомегалії. Ці методи перераховані в табл. Мал. 3. Схематичне зображення силуету серця в 4 стандартних проекціях.
а — пряма проекція, видно лівий шлуночок (ЛШ), правий шлуночок (ПШ) і праве передсердя (ПП); б — бічна проекція, видно передню поверхню правого шлуночка, задню поверхню лівого передсердя (ЛП) і лівого шлуночка; в — права передня коса проекція, видно передню поверхню правого шлуночка й задню поверхню лівого передсердя; г — передня ліва коса проекція, видно передню поверхню правого шлуночка й задню поверхню лівого шлуночка.
Збільшення камер серця
Висновок про збільшення окремих камер серця нерідко можна зробити на підставі стандартних рентгенограм, виконаних у передній прямій і бічній проекціях.
Збільшення лівого передсердя можна виявити по наявності подвоєної щільності рентгенологічної тіні уздовж правої границі серця й підвищенню рівня стояння лівого головного бронха. У рідких випадках при значнім розширенні лівого передсердя, його край виступає назовні й фактично утворює праву границю серця. На бічній рентгенограмі при дуже великому лівому передсерді може спостерігатися його збільшення назад. Ліве передсердя збільшується, при мітральних вадахх, дефекті межшлуночкової перегородки, відкритій артеріальній протоці, недостатності лівого шлуночка й у всіх випадках збільшення загальних розмірів серця (мал. 4).
Збільшення порожнини лівого шлуночка можна запідозрити при наявності на передній прямій рентгенограмі зменшення тіні серця, збільшенні випуклості контуру лівого шлуночка або зсуві верхівки серця донизу й зовні. Однак подібна рентгенологічна картина може спостерігатися й при збільшені правих відділів серця. На бічній рентгенограмі збільшений лівий шлуночок виступає назад, за межі контуру нижньої порожнистої вени. У нормі лівий шлуночок повинен «проясняти» рентгенологічну тінь нижньої порожньої вени (мал. 5). Збільшення лівого шлуночка виникає при артеріальній гіпертензії, аортальних вадах серця, мітральній недостатності, ідіопатичній гіпертрофічній кардіоміопатії, коарктації аорти, дефекті межшлуночкової перетинки, відкритій артеріальній протоці, коронарній хворобі й кардіоміиопатіях (мал. 5).
Збільшення правого передсердя досить важко визначити рентгенологічно, однак воно може проявлятися зменшенням кривизни силуету правих відділів серця. Праве передсердя збільшується при дефекті міжпередсердної перегородки, аномалії Ебштейна й вадах тристулкового клапана.
Збільшення правого шлуночка може приводити до підвищення рівня розташування верхівки серця над діафрагмою на передній прямій рентгенограмі й вираженої загрудинної опуклості тіні серця (зменшення загрудинного простору на бічній проекції) (мал. 4). Правий шлуночок може збільшуватися в результаті легеневої гіпертензії (емболія легеневої артерії, мітральна вада серця, легеневе серце, порушення функції лівого шлуночка і т.д.), вад тристулкового клапана й клапана легеневої артерії.
Стан судин легенів
Оцінка легеневих судин також може дати важливу інформацію для діагностики збільшення серця. Про легеневу гіпертензію, тобто ваду мітрального клапана, лівошлуночкову серцеву недостатність, можуть свідчити посилення тіней легеневих вен, розширення й нечіткість контурів коренів легень, перибронхіальні манжети, лінії Керлі (горизонтальні лінії в області реберно-діафрагмальних кутів) і випіт у плевральні порожнини. З іншого боку, зменшення наповнення судин легенів, при якому на рентгенограмі визначаються прозорі легеневі поля, у комбінації з кардіомегалією можуть свідчити про перешкоду відтоку крові з легеневої артерії й вторинне скидання крові (уроджені вади серця). Прозорі легеневі поля в комбінації з розширеними, нечітко контурованими границями серця без ізольованого збільшення камер серця можуть свідчити про випіт в порожнину перикарду, аномалії Ебштейна, враження трикуспідального клапана зі скиданням крові праворуч ліворуч або, що буває рідше, вираженому стенозі устя легеневої артерії. Кардіоміопатія також може протікати зі збільшенням серця неспецифічної конфігурації, у цих випадках визначаються посилення легеневого судинного малюнка й ознаки «застою» (мал. 6).
Інші фактори
Неправильні рентгенологічні ознаки збільшення серця можуть спостерігатися в результаті перикардіальних або медіастінальних нашарувань, наприклад, при кистах перикарда, тимомах і лімфомах, що створюють іноді неправильне враження про загальне збільшення серця або навіть окремих його камер.
Відкладання кальцію, які найкраще видно при флюороскопії органів грудної клітки, іноді можна побачити й на чіткій рентгенограмі. При виявлені відкладань кальцію, їх локалізація на аортальному або мітральном клапані, перикарді або в коронарних артеріях може надати допомогу у встановленні причини збільшення серця.
Електрокардіографія
Стандартні 12 відведень ЕКГ можуть надати допомогу в діагностиці кардіомегалії. Електрокардіографічні критерії гіпертрофії передсердь і шлуночків добре відомі. Електрокардіографічний діагноз гіпертрофії або дилатації камер серця не завжди означає, що специфічне збільшення камер серця або кардіомегалія повинні виявлятися на рентгенограмі грудної клітки або ехокардіограмі.
На підставі ЕКГ можуть бути підтверджені або запідозрені клінічні ознаки, що стосуються етіології кардіомегалії. Ознаки явної гіпертрофії лівого шлуночка й (або) збільшення лівого передсердя сумісні з такими станами, як гіпертонічна хвороба, ідіопатична гіпертрофічна кардіоміопатія, аортальні або мітральні вади серця або кардіоміопатії (мал. 7). Ознаки гіпертрофії правого шлуночка й (або) правого передсердя на ЕКГ можуть бути пов'язані з певними видами вроджених пороків серця, легеневою гіпертензією й легеневим серцем. Ішемічні зміни або ознаки інфаркту міокарда свідчать про ішемічну хворобу серця.
«Серце спортсмена» теж має специфічні електрокардіографічні ознаки, включаючи синусову брадикардію, атріовентрикулярну блокаду першого ступеня, ранню реполяризацію й неспецифічні зміни зубця Т. При гіпотиреозі відзначається збільшення вольтажу зубців, особливо в прекардіальних відведеннях. Спостерігаються типові зміни ST у відведеннях від лівого шлуночка. ЕКГ відповідає вираженій гіпертрофії лівого шлуночка.
Враження серця може проявлятися низьким вольтажем ЕКГ і брадикардією. Зміна величини зубців, неспецифічні зміни сегмента S-Т і зубця Т, а також інші зміни ЕКГ нерідко відзначаються при кардіомегалії, однак не є специфічними для цього стану.
Ехокардіографія
Незважаючи на те що комбінація клінічного обстеження, рентгенографії органів грудної клітки й ЕКГ може значно звузити рамки диференціальної діагностики кардіомегалії, безпосередня причина збільшення серця все-таки може виявитися нез'ясованою. При використанні М-М- або двомірної ехокардіографії, що дозволяють точно оцінити анатомічні особливості й функціональний стан серця, можна визначити точний діагноз, а іноді й прогноз захворювання.
При ехокардіографії використовується сфокусований пучок ультразвукових хвиль, поперемінно випромінюваних і сприймаючих ехокардіографічним датчиком, розташованим у прекардіальній області. Одержувана інформація відтворюється на дисплеї ехокардіографа й записується на папір ( М-Режим) або відеокасету (двомірна ехокардіографія). Нормальна М-ехокардіограма, зареєстрована на рівні середини тіла лівого шлуночка, показана на мал. 8. Це нормальні розміри камер серця й нормальний характер руху в систолу мsжшлуночкjвої перетинки й задньої стінки лівого шлуночка.
.
Оцінка ехокардіограми.
У хворого з кардіомегалією комбінована оцінка М-М- і двомірної ехокардіограм може дати важливу діагностичну інформацію.
Клапани серця. На ехокардіограмі звичайно можна побачити всі чотири клапани серця. При досліджені можна визначити порушення руху клапанів, стовщення стулок і відкладання кальцію. Нерідко вдається виявити етіологію клапанних вад (ревматизм, вроджені вади серця, бактеріальний ендокардит). Крім того, зміни характеру руху клапанів можуть приводити до різних порушень гемодинаміки, наприклад, легеневої гіпертензії або підвищення кінцево-діастолічного тиску в лівому шлуночку.
Розміри камер серця. Усі чотири камери серця звичайно добре візуалізуються за допомогою ультразвуку, що дає можливість виявити збільшення окремих камер або загальну кардіомегалію. У більшості випадків вдається зробити точний вимір розмірів лівого шлуночка й лівого передсердя. Визначити анатомічні особливості правого шлуночка й правого передсердя трохи складніше.
Гіпертрофія. На ехокардіограмі можна точно виміряти товщину стінок обох шлуночків і міжшлуночкової перетинки. Гіпертрофія шлуночків може бути концентричною (що відбувається при перевантаженні тиском) або асиметричною (при гіпертрофічній кардіоміопатії).
Мал. 9. М-ехокардіограма при кардіоміопатії в результаті вірусного міокардиту.ГС — грудна стінка, ПШ — правий шлуночок, ЛШ — лівий шлуночок, ЗС — задня стінка.
Характер руху стінок серця. Характер руху стінок шлуночків можна оцінити на підставі двомірної й М-ехокардіограм. Сегментарні або локальні порушення скорочення м'язової стінки шлуночка можуть визначатися при ішемічній хворобі серця, у той час як дифузні порушення скоротливості — при довгостроково існуючих вадах серця, артеріальній гіпертензії й кардіоміопатії. На мал. 9 показаний приклад ехокардіограми при кардіоміопатії: збільшені розміри порожнини лівого шлуночка й зменшення амплітуди руху стінки шлуночка.
Враження перикарда. Вільний випіт у порожнину перикарда на ехограмі має вигляд світлої зони, по якій можна грубо оцінити кількість рідини. Можуть визначатися стовщення перикарда, відкладання кальцію й поряд із цим — деякі порушення гемодинаміки в результаті здавлення серця (тампонада серця). На мал. 10 приводиться приклад масивного випоту в передню й задню частини порожнини перикарду. Слід зазначити, що в міру руху ультразвукового променя від лівого шлуночка в напрямку до аорти й лівого передсердя ехокардіографічні ознаки перикардіального випоту зникають; це є класичною ехокардіографічною ознакою наявності рідини в порожнині перикарда.
Пухлини. Пухлини серця й середостіння можуть давати неправильну картину кардіомегалії на рентгенограмі. Внутрішньосерцеві пухлини найкраще виявляються при ультразвуковому дослідженні, яке дозволяє визначити їх локалізацію щодо різних структур серця. З іншого боку, кардіомегалія, що виявляється при рентгенографії органів грудної клітки, і нормальні результати ультразвукового дослідження свідчать про наявність екстракардіальних (медіастінальних) утворень.
На підставі інформації, отриманої при ехокардіографії й фізикальному обстеженні, можна визначити етіологію збільшення серця. Наприклад, збільшення порожнини лівого шлуночка з характеристиками руху стінки (і характерними шумами) спостерігається при мітральній або аортальній недостатності, у той час як збільшення лівого шлуночка зі зниженням амплітуди руху стінки може спостерігатися при кардіоміопатії, ішемії міокарда або, що зустрічається рідше, термінальних стадіях вад серця; в останніх трьох випадках прогноз несприятливий. Гіпертрофія лівого шлуночка зі стовщеними, кальцифікованими, малорухомими стулками аортального клапана характерна для аортального стенозу. Ізольоване збільшення лівого передсердя в комбінації зі стовщенням і порушенням рухливості стулок мітрального клапана свідчить про мітральний стеноз. Збільшення порожнини лівого шлуночка з достатньою рухливістю задньої стінки й гіпокінезією перегородки й передньої стінки можуть свідчити про перенесений інфаркт міокарда внаслідок коронарної хвороби.
Ехокардіографія в значній мірі допомагає в постановці діагнозу кардіомегалії на підставі неінвазивних методик. Особливо ультразвукове дослідження дозволяє провести диференціальну діагностику причини збільшення серця при таких станах, як перикардіальний випіт, вади клапанів серця й первинні ураження міокарда.
Катетеризація камер серця
Катетеризація камер серця є «золотим стандартом», по якому судять про інформативність усіх інших методик дослідження серця. Цей метод розглядається в якості комбінованого гемодинамічного й ангіокардіографічного дослідження, що проводиться з метою підтвердження передбачуваного діагнозу, підготовки до операції на серці або диференціальної діагностики захворювання серця.
Катетеризація порожнин серця надає точну інформацію про тиск у лівих і правих відділах (легенева гіпертензія, підвищення кінцево-діастолічного тиску в лівому шлуночку), дозволяє кількісно оцінити ступінь регургітації й стенозу клапанів, об'єм й функцію лівого й правого шлуночків, стан коронарних артерій, виразність гемодинамічних порушень при ураженнях перикарда (тампонада серця, констриктивний перикардит), діагностувати вроджені вади серця й патологічне шунтування крові.
Інші методи
Існує велика кількість додаткових методів дослідження, які при вибірковому використанні можуть допомогти в діагностиці кардіомегалії. Ці методи перераховані в табл.
|
Диференціальний діагноз при кардіомегаліях.
Артеріальна гіпертензія - стійке підвищення артеріального тиску вище 95-го центиля шкали розподілу значень артеріального тиску для конкретного віку, статі, маси і довжини тіла дитини. Показники нормального артеріального тиску не виходять за межі 10-го і 90-го центилів. Росповсюдженість АГ у дітей від 1% до 14%, серед школярів - 12-18%. У дітей першого року життя, а також раннього і переддошкільного віку артеріальна гіпертензія розвивається дуже рідко і частіше носить вторинний характер.
Найбільш часті причини артеріальної гіпертензії у дітей в залежності від віку
| Вікова група | Причини артеріальної гіпертензії |
| Новонароджені 0-6 лет 6-10 лет Підлітки | Стеноз чи тромбоз ниркових артерій, вроджені структурні аномалії нирок, коарктація аорти, бронхолегенева дисплазія; Структурні і запальні захворювання нирок, коарктація аорти, стеноз ниркових артерій, пухлина Вільмса; Структурні і запальні захворювання нирок, стеноз ниркових артерій, есенціальна (первинна) артеріальна гіпертензія, паренхіматозні хвороби нирок; Паренхіматозні хвороби нирок, есенціальна (первинна) артеріальна гіпертензія. |
Більш рідкі (не зв'язані з віком) причини вторинної артеріальної гіпертензії - системні васкуліти, дифузні хвороби сполучної тканини, а також ендокринні захворювання (феохромоцитома, нейробластома, гіперпаратиреоз, вроджена гіперплазія наднирників, первинний гіперальдостеронізм, ендогенний або екзогенний синдром Кушинга), гіпертензивно-гідроцефальний синдром, зловживання адреноміметиками (ефедрін, сальбутамол, нафтизін).
Фактори ризику розвитку артеріальної гіпертензії:
· постійні психоемоційні напруження, конфліктні ситуації в сімь'ї та школі;
· індивідуальні особливості дитини (тревожність, мнітельность, схильність до депресії, страхи) і її реакції на стрес;
· надлишкова маса тіла;
· особливості обміну речовин (гіперурікемія, низька толерантність до глюкози, порушення співвідношення фракцій холестерину);
· надмірне вживання повареної солі;
· діти з обтяженою по артеріальній гіпертензії спадковістю;
· підлітки з високим нормальним артеріальним тиском (90-95-й центиль).
Як правило, тяжкість плину артеріальної гіпертензії, її тривалість відповідають виразності КМГ. Збільшення розмірів серця при АГ є обов'язковим симптомом і проходить кілька етапів. Спочатку розвивається концентрична гіпертрофія, що втягує в процес "шляхи відтоку" з лівого шлуночка: від його верхівки до клапанів аорти. У цей період збільшення лівого шлуночка фізикально може не визначатися, хоча досить часто пальпується посилений верхівковий поштовх, особливо в положені на лівому боці. У випадку помірної гіпертензії такий стан може тривати роками. Надалі розвиваються гіпертрофія й дилатація "шляхів припливу" лівого шлуночка: від лівого атриовентрикулярного отвору до верхівки; гіпертрофія носить ексцентричний характер, ліва границя серця зміщується вліво й униз, верхівковий поштовх стає високим. На цьому етапі можливе збільшення лівого передсердя й деяке згладжування талії серця при перкусії границь відносної серцевої тупості. Наступний етап - збільшення всіх відділів серця, розвиток тотальної КМГ. У випадку вираженого прогресування гіпертонічної хвороби й при злоякісній АГ цей стан може розвитися порівняно швидко. Повільно прогресуюча гіпертонічна хвороба рідко приводить до формування значної КМГ, і симптоми серцевої недостатності довго не проявляються. Для діагностики АГ проводиться контроль АТ, ЕКГ (ознаки ГЛШ), вивчається очне дно (гіпертонічна ангіопатія), рентгенологічне дослідження серця, ехокардіографія.
Аневризми серця.У дітей рідше, частіше у дорослих як результат інфаркту міокарда. Один з ранніх симптомів аневризми передньої стінки лівого шлуночка - прекардиальна пульсація в 3-4 міжребір'ях ліворуч від грудини, що визначається пальпаторно й візуально (симптом "коромисла"). Аневризми, розташовані на верхівці серця, нерідко виявляють феномен подвійного верхівкового поштовху: його перша хвиля виникає наприкінці діастоли, а друга є самим верхівковим поштовхом. Рідше бувають аневризми задньої стінки лівого шлуночка. Верхівковий поштовх у хворих звичайно посилений. Існує невідповідність між посиленою пульсацією в області верхівки серця й малим пульсом на променевій артерії. Пульсовий артеріальний тиск знижений. На ЕКГ зсув сегмента S-T вгору, поява комплексу QS у відповідних відведеннях. Електрокімографія виявляє парадоксальну пульсацію контуру серця. Застосовується також рентгенографія й томографія серця. Ехокардіографія виявляє зону діскінезії й акінезії. Використовується також радіонуклідна вентрикулографія й коронарографія.
Міокардити.Найчастіша причина КМГ у дітей. Помірне збільшення розмірів серця при дифузних міокардитах зустрічається практично завжди, але КМГ характерна лише для міокардитів з важким перебігом. Збільшення розмірів серця при міокардитах відбувається звичайно за рахунок дилатації й рідко супроводжується вираженою гіпертрофією міокарда. У діагностичному плані мають значення зв'язок захворювання з перенесеною інфекцією, ознаки запалення, ЕКГ дані. Лабораторні дослідження виявляють лейкоцитоз зі зміщенням лейкоцитарної формули вліво, збільшення ШОЕ, диспротеїнемію, переважно за рахунок збільшення рівня альфа-2 і гамма-глобулінів, підвищення сироваткових мукопротеїнів і глікопротеїнів, гіперфібріногенемію, появу С-реактивного протеїну й інші зміни, типові для будь-якого запалення. Певну діагностичну цінність має виявлення в крові стрептококового антигену, а також підвищення титру АСЛ - О, АСК, АСГ. Іноді в сироватці крові можуть бути знайдені антикардиальні антитіла. При важких дифузних міокардитах можливе деяке підвищення активності "серцевих" ферментів: КК, ЛДГ, особливо її першого ізоферменту. Рідше підвищується рівень АсАт. Зміни на ЕКГ: можуть бути минущі зміни вольтажу всіх зубців, порушення реполяризації міокарда (сплощення й інверсія зубця Т, зниження інтервалу ST). При вірусному міокардиті в перший тиждень хвороби можливе виділення вірусу зі змивів носоглотки, крові, калу з наступним посівом матеріалу на різні середовища (курячий ембріон, культура фібробластів, ембріональна тканина нирок). У якості ранньої діагностики застосовується також люмінесцентна мікроскопія мазків - відбитків зі слизової носа, імунофлюоресцентне дослідження. З 2-3 тижня хвороби необхідне дослідження антитіл до вірусу в сироватці крові (обов'язково в динаміці). Для доказу патогенетчної ролі вірусу важливе виявлення підвищення титру антитіл. Часто в період реконвалесценції титр антитіл в 4 і більше разів вище, чим у гостру фазу. Слід пам'ятати, що можливе носійство антитіл, наприклад, до вірусу Коксакі, в 5-10% здорових осіб, а виявлення антитіл до вірусу Коксакі в низьких (1/8, 1/16) і середніх титрах (1/32, 1/64) без наступного підвищення титру свідчить про перенесену в минулому інфекцію. Найбільш точним методом діагностики міокардиту будь-якої природи є біопсія міокарда. Застосовується також сцинтіграфія міокарда з Ga67, який накопичується в ділянках запалення.
Результатом будь-якого міокардитуявляється міокардичний кардіосклероз. Не завжди легко провести чітку грань між хронічним міокардитом і міокардитичним кардіосклерозом. Гострі міокардити завжди приводять до кардіосклерозу. Наслідком дифузних міокардитів може бути виражений міокардитичний кардіосклероз, що приводить до збільшення розмірів серця (частіше - помірного, рідше - значного). Переважає дилятація камер серця, ніж їх гіпертрофія, що типово для міокардитів. Симптоми неспецифічні: хронічна серцева недостатність, що проявляється застоєм у легенях і недостатністю правого шлуночка. Специфічних методів діагностики немає. Важливу роль відіграє анамнез - перенесений у минулому міокардит.
Дата добавления: 2015-02-25; просмотров: 1799;
