ЛУЧЕВАЯ АНАТОМИЯ ЧЕРЕПА
ЛУЧЕВАЯ АНАТОМИЯ МОЗГОВОГО ЧЕРЕПА
У новорожденного череп имеет долихоцефалическую форму, т. е. переднезадний размер головы преобладает над фронтальным и вертикальным. Различные варианты предлежания ребенка во время рождения влияют на форму его черепа. У детей, рожденных в головном предлежании, возникает своеобразная родовая конфигурация головы в виде более высокого стояния теменных костей по сравнению с чешуей лобной и затылочной костей, а также на-ползания теменных костей на лобную и затылочную. Это отчетливо видно на боковой кра-ниограмме, где имеется возвышенное положение теменных костей, а вместо прозрачных промежутков венечного и ламбдовидного швов появляются полосы суперпозиции (уплотнения тени), обусловленные наслоением краев теменных костей на смежные края лобной и затылочной костей. На прямой рентгенограмме черепа теменные кости стоят симметрично, на одном уровне. У здорового ребенка не должно быть ни их разновысокого стояния, ни, тем более, взаимного захождения (рис. 2.1).
Описанная родовая конфигурация постепенно исправляется и полностью исчезает к 5—6-му дню жизни, т. е. выравнивается уровень стояния теменных костей, чешуи лобной и чешуи затылочной костей и отсутствует их захождение друг
Рис. 2.1. Боковая краниограмма ребенка 5 дней, рожденного в головном предлежании.
Родовая конфигурация черепа: теменные кости расположены выше лобной и затылочной костей. Венечный шов узкий, просвет ламбдовидного шва не визуализирован вследствие взаимного захождения костей.
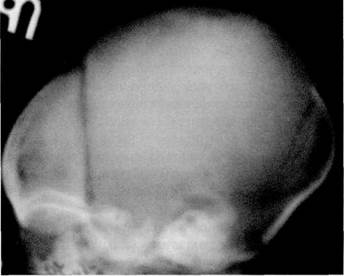
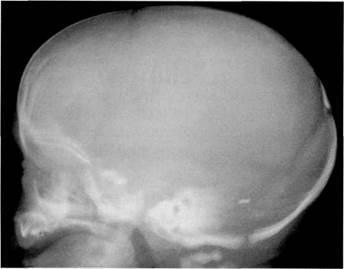
Рис. 2.2. Боковая краниограмма ребенка 4 дней, рожденного в тазовом предлежании.
Увеличенный сагиттальный размер черепа создает гипердолихокранию. Теменные кости расположены на одном уровне с лобной и затылочной костями. Взаимного захождения костей нет. В заднем родничке — вставочная кость.
за друга. Подобное исправление родовой конфигурации обусловлено нормальным ростом головного мозга новорожденного, поэтому любое отклонение от этого срока (раннее исправление родовой конфигурации или, напротив, ее задержка дольше 7 суток) является косвенным признаком поражения головного мозга.
У доношенных детей, рожденных в тазовом предлежании, родовая конфигурация головы не возникает, но имеется еще большее преобладание переднезаднего размера над всеми остальными, что обусловливает гипердолихокранию (рис. 2.2). Подобную форму черепа имеют и дети, рожденные путем кесарева сечения. Это связано с тем, что гипердолихоцефалическая форма головы формируется у плода к концу беременности и не меняется при кесаревом сечении.
К концу первого года жизни форма черепа становится мезоцефалической, т. е. все три размера черепа сравниваются между собой. Подобная форма головы сохраняется в течение второго, а иногда и третьего года жизни.
После достижения возраста 2—3 лет рост головного мозга у ребенка замедляется, и вновь изменяется форма черепа. Голова увеличивается преимущественно за счет нарастания сагиттального диаметра, т. е. опять появляется долихокрания, которая сохраняется до климактерического периода у мужчин и у женщин. При этом более выраженное преобладание переднезаднего (сагиттального) диаметра по-прежнему отмечается у тех подростков и взрослых, которые родились в тазовом предлежании.
У людей пожилого возраста в климактерическом периоде переднезадний размер несколько увеличивается по сравнению с таковым в зрелом возрасте.
Размеры черепа, несомненно, отражающие состояние головного мозга и ликворсодержащих пространств, легко определяются простым измерением головы сантиметровой лентой. Измерение абсолютных размеров по рентгенограмме должно учитывать проекционные искажения, которые зависят от фокусного расстояния. Относительные размеры лишены недостатков, связанных с проекционными искажениями, и потому могут быть использованы.
Для оценки размеров черепа на боковой краниограмме сравнивают площадь, занятую лицевым черепом, с площадью мозгового черепа. Это можно сделать с помощью сетки, нанесенной на прозрачную пленку по известным правилам планиметрии, либо мысленно пытаясь уложить лицевой скелет на мозговом черепе. Эти соотношения у новорожденного составляют 1 : 6, у ребенка в возрасте 1 года — 1 : 3, у подростков и взрослых — 1 : 1,75. Уменьшение этих соотношений может свидетельствовать о микроцефалии, увеличение — о гидроцефалии.
Кости черепа являются плоскими костями скелета, и их толщина меняется в течение жизни, кроме того, разные кости имеют разную толщину. Нарушение правильных соотношений может быть следствием поражения головного мозга, эндокринных нарушений либо первичных заболеваний костей черепа.
У доношенного зрелого новорожденного кости свода черепа однослойны, т. е. представлены только одной кортикальной пластинкой. Самыми толстыми являются чешуя лобной кости вблизи лобного бугра и чешуя затылочной кости вблизи затылочного бугра. У незрелых младенцев костная ткань хорошо развита вокруг первичных ядер окостенения, а у краев кости может отмечаться изрезанность или лучистость. Костные «лучи» направлены от центра каждой кости к ее периферии, поэтому они расположены перпендикулярно краю. Иногда при малых степенях незрелости вместо нескольких неслившихся между собой «лучей» имеется всего 1-2 «зарубки», неглубоко внедряющиеся в толщу кости от ее края. Эти зарубки окружены слегка уплотненными краями и спустя несколько недель после рождения исчезают. Подобную изрезанность края костей черепа, их лучистость или одиночные зарубки краев костей не следует трактовать как перелом.
К концу 3-го месяца жизни толщина костей увеличивается и в них появляется диплоический слой, расщепляющий однородную прежде компактную кость на внутреннюю и наружную кортикальные пластинки, и кость, таким образом, становится трехслойной. Если трехслойность костей черепа появляется уже у новорожденного, то это указывает на переношенность.
Кости остаются трехслойными на протяжении всей последующей жизни человека. При этом толщина внутренней кортикальной пластинки не меняется при переходе от одной кости к другой и везде равна толщине наружной пластинки. Различие толщины разных костей обусловлено разной мощностью диплоического слоя. Самое толстое место в своде черепа — это затылочный бугор, несколько тоньше — теменной бугор, еще тоньше — лобный бугор. Нарушение этих соотношений может указывать на серьезные заболевания.
В некоторых костях диплоический слой столь тонок, что кости могут казаться однослойными. Это чешуя височной кости, височная пластинка чешуи лобной кости, большое крыло клиновидной (основной) кости, передненижний угол теменной кости, а также чешуя затылочной кости (кроме затылочного возвышения).
У людей пожилого возраста описанные соотношения меняются. Толщина наружной костной пластинки у них несколько уменьшается вплоть до полного исчезновения, что создает впечатление обнаженности диплоического слоя. Толщина последнего, наоборот, немного увеличивается, в результате суммарная толщина кости становится больше, чем была в молодости.
Отдельные кости черепа соединяются между собой специфическим образом — швами. Швы бывают гладкие, чешуйчатые и зубчатые. Гладкими швами соединяются кости лицевого скелета, а также кости, примыкающие к большому крылу клиновидной кости. Края костей, образующих гладкие швы, ровные, просвет этих швов нитевидный (рис. 2.3).
Чешуйчатым швом соединяются лишь две кости: теменная и височная, при этом последняя, как чешуя, наползает на нижний край теменной кости. Просвет шва виден только на прямой краниограмме в виде косо расположенного просветления, отделяющего теменную кость от височной. Эту особенность нужно иметь в виду при обследовании пациента с черепно-мозговой травмой: на несимметричной рентгенограмме черепа в прямой проекции один из чешуйчатых швов (правый или левый) становится неотчетливым, в то время как противоположный становится очень ярким и нередко ошибочно трактуется как перелом. На боковой краниограмме чешуйчатый шов неразличим.
Зубчатые швы имеют достаточно сложное строение, которое формируется в течение жизни. У новорожденного кости имеют гладкие края и соединены соединительнотканными прослойками. После исчезновения родовой конфигурации головы (конец первой недели жизни) ширина этой соединительнотканной прослойки, традиционно называемой швом, увеличи-
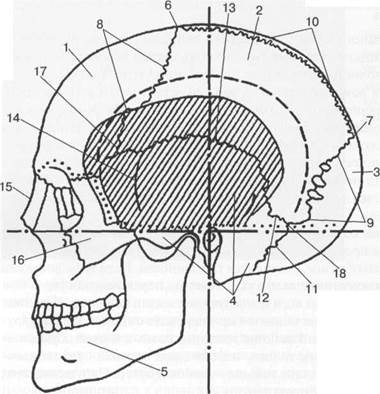
Рис. 2.3. Череп (вид сбоку) [В.С.Майкова-Строганова].
Плоскости физиологической горизонтали и ушной вертикали обозначены штрих-пунктиром. Штриховой линией намечена граница между центральным и промежуточным участками черепа. Крупной косой штриховкой — проекция височной ямы. 1 — лобная кость; 2 — теменная кость; 3 — затылочная кость; 4 — височная кость; 5 — нижняя челюсть; 6 — брег-ма; 7 — ламбда; 8 — венечный шов; 9 — ламбдовидный шов; 10 — сагиттальный шов; 11 — затылочно-сосцевидный шов; 12 — сосцевидно-теменной шов; 13 — чешуйчатый шов; 14 — чешуйчато-основной шов; 15 — носовая кость; 16 — скуловая кость; 17 — птерион; 18 — астерион.
вается день ото дня в связи с продолжающимся ростом головного мозга и достигает 10—11 мм к середине первого месяца. После этого темп роста мозга замедляется, а скорость роста костей остается прежней, в результате чего ширина швов уменьшается и после двух месяцев жизни составляет около 1 мм. В возрасте 3 месяцев появляются вначале очень короткие зубцы венечного, ламбдовидного и стреловидного швов, а также коротких сосцевидно-теменного и сосцевидно-затылочного швов. Зубцы швов имеются только на наружной костной пластинке и в диплоическом слое, а на внутренней костной пластинке край кости остается гладким, лишенным зубцов. Поэтому после того, как зубцы достигают значительной длины, изображение шва на краниограмме приобретает вид двух пересекающихся линий просветления: одной, зазубренной, соответствующей шву наружной костной пластинки, и второй, прямолинейной, отражающей шов внутренней костной пластинки.
Некоторую особенность имеют зубчатые швы задней группы: в ламбдовидном, сосцевидно-теменном и сосцевидно-затылочном швах линия стыка внутренней костной пластинки не прямолинейная, а слегка извилистая.
В разных зубчатых швах длина зубцов неодинакова: длиннее всего зубцы ламбдовидного шва, в венечном шве зубцы значительно короче, а в сагиттальном шве имеют промежуточную величину.
Синостозирование швов протекает в течение длительного периода и несинхронно в разных швах. Синостозирование начинается с диплоического слоя в возрасте 12—14 лет, и этот процесс не меняет изображения шва на рентгенограмме черепа. Внутренняя костная пластинка синостозирует в 16—18 лет, что соответствует исчезновению в изображении шва на краниограмме прямой линии. С этого момента зубчатый шов имеет вид одной зазубренной линии. Срастание шва по наружной костной пластинке, и, следовательно, полное исчезновение ли-
нии шва на краниограмме, раньше всего (в 35—45 лет) происходит в венечном шве, затем — в сагиттальном, а наружная костная пластинка задней группы швов может оставаться неси-ностозированной даже у долгожителей, т. е. людей, проживших 90 лет и более.
Помимо уже перечисленных швов, которые встречаются у всех взрослых людей и потому называются постоянными, существуют непостоянные швы. К ним относятся метопический, теменной, поперечный и sutura mendosa. Метопический шов соединяет обе половины чешуи лобной кости, являясь как бы продолжением сагиттального шва. Метопический шов имеют все новорожденные, но у большинства людей этот шов срастается между 2 и 10 годами, и только у 7% людей этот шов сохраняется в более позднем возрасте. Метопический шов относится к зубчатым швам, однако его зубцы достаточно короткие, поэтому нередко при обследовании носителя метопического шва по поводу черепно-мозговой травмы этот шов ошибочно расценивается как перелом.
Теменной шов проходит параллельно сагиттальному, соединяя верхнюю и нижнюю половины теменной кости. Этот шов может быть одно- и двусторонним. При одностороннем варианте теменная кость, содержащая дополнительный шов, больше по размерам, чем одноименная кость с противоположной стороны. Поэтому сагиттальный шов занимает не срединное, а «парасагиттальное» положение. Так же смещен и серп мозга, а следовательно и межполушарная щель, передние мозговые артерии, III желудочек и другие срединные структуры, что может стать источником ошибочного суждения о патологическом смещении срединных образований. Сам теменной шов на обзорных рентгенограммах черепа имеет вид плотной горизонтально расположенной полосы. Если зубцы этого дополнительного шва не удается различить на обзорных снимках, то приходится делать контактные рентгенограммы теменной кости с одной или обеих сторон, которые позволяют выяснить природу необычного образования. Следует заметить, что теменной шов — достаточно редкий вариант шовного соединения.
Поперечный шов — это шов, проходящий на границе между верхней и нижней половинами чешуи затылочной кости. Если вспомнить, что обе половины затылочной чешуи имеют разное происхождение (верхняя окостеневает непосредственно из соединительнотканной закладки, а нижняя проходит еще и через хрящевую фазу), то наличие шва между ними весьма естественно. Однако у большинства людей этот шов синостозирует еще во внутриутробном периоде, оставляя несросшимися только самые латеральные участки, которые получили собственное название — sutura mendosa, или шов мудрости. Этот шов встречается у всех без исключения новорожденных и синостозирует к 2—4 годам. Шов мудрости продолжается в сосцевидно-теменной шов, а почти перпендикулярно этой паре располагаются еще два шва: ламбдовидный сверху и сосцевидно-затылочный — снизу. Комплекс этих четырех швов напоминает звезду, неслучайно точка их пересечения называется «астерион».
Те места в черепе, где соединяются три и более кости (или два и более швов) при незаконченном окостенении особенно податливы и называются родничками. Наиболее важными являются передний (большой), задний (малый) и два парных (переднебоковых и заднебоковых). С этими родничками рождаются большинство детей. Их размеры и сроки закрытия зависят как от состояния костной ткани (степень зрелости, наличие или отсутствие рахита и др.), так и от уровня внутричерепного давления. Поэтому при еще закрытых родничках оценивают положение соединительнотканной мембраны, закрывающей родничок: в нормальных условиях она должна быть слегка втянута в полость черепа. Когда роднички закрываются костной тканью (передне- и заднебоковые вскоре после рождения, задний — к 3 месяцам, передний — к 1,5 годам), внутренняя костная пластинка сохраняет эту легкую втянутость на всю оставшуюся жизнь.
Иногда в швах, реже в родничках, появляются добавочные шовные или родничковые косточки разной величины. Самостоятельного патологического значения они не имеют, но, вероятно, отражают какие-то отклонения в ходе внутриутробного развития не только скелета черепа, но и головного мозга, хотя это положение нуждается в дальнейшем изучении.
Головной мозг со своими сосудами примыкает к внутренней поверхности костей мозгового черепа, создавая своеобразную неоднородность кости. К элементам внутреннего рельефа костей черепа относятся пальцевидные вдавления, мозговые гребни, борозды оболочечных артерий, каналы диплоических вен, ямочки пахионовых грануляций, борозды венозных синусов, вены-выпускники.
Пальцевидные вдавления являются отпечатком извилин головного мозга, поэтому они есть всюду, где есть извилины, кость и контакт между извилиной и костью. Отсюда становится понятно, почему пальцевидных вдавлений нет у новорожденных — ведь во внутриутробном периоде мозг отделен от кости слоем спинномозговой жидкости, т. е. нет контакта между костью и мозгом. Этот контакт возникает во время родов (и проявляется внешне в виде родовой конфигурации головы) и через три месяца после рождения приводит к появлению первых отпечатков мозга — пальцевидных вдавлений, которые сохраняются до глубокой старости, если не наступит атрофия коры головного мозга.
Изображение пальцевидных вдавлений на рентгенограмме зависит от проекционной зоны. В центральной проекционной зоне, в которой луч идет перпендикулярно поверхности кости, пальцевидное вдавление имеет вид очага остеопороза диаметром 0,8—1,0 см, без резких границ переходящего в кость обычной плотности. В промежуточной проекционной зоне, в которой луч пересекает кость под каким-либо острым углом, пальцевидные вдавления выглядят как овальные очаги остеопороза с нечеткой внутренней и подчеркнутой наружной (обращенной к периферии) границами. Наконец, в краеобразующей зоне, где луч направлен касательно к поверхности кости, пальцевидные вдавления выглядят как втяжение внутренней костной пластинки по направлению к наружной с одновременным истончением диплоического слоя, но без изменения наружной костной пластинки. Пальцевидное вдавление никогда не бывает одиночным, это всегда группа однотипных скиалогических признаков.
Выявляемость пальцевидных вдавлений зависит от толщины кости, и поэтому у детей пальцевидные вдавления видны лучше и в большем количестве, чем у взрослых, а у взрослых они выявляются преимущественно в тонких костях с небольшой толщиной диплоического слоя. На изображение пальцевидных вдавлений влияет и экспозиционная доза: на переэкспонированных рентгенограммах пальцевидных вдавлений больше. Чтобы исключить влияние экспозиционной дозы, следует проанализировать изображение пальцевидных вдавлений в краеобразующей зоне, где можно оценить их истинную глубину.
Два соседних пальцевидных вдавления разделены мозговым гребнем, изображение которого является наиболее отчетливым в краеобразующей зоне. Нормальный мозговой гребень должен иметь невысокую пологую вершину.
Оболочечные артерии, ветвящиеся между твердой мозговой оболочкой и внутренней костной пластинкой, формируют свои борозды. При этом, в силу разницы в диаметре, собственную борозду, различимую на рентгенограммах, имеет только средняя оболочечная артерия. Войдя в полость черепа в дне средней черепной ямки через остистое отверстие, она сразу делится на две ветви: переднюю и заднюю.
Передняя ветвь средней оболочечной артерии выходит на свод черепа позади малого крыла клиновидной кости (у места его стыка с большим крылом) и направляется косо снизу — вверх и спереди — назад. На всем протяжении артерия делится, причем это деление имеет дихотомический характер, т. е. каждый раз она делится на две равные по калибру ветви, каждая из которых тоньше материнского ствола. Угол деления всегда острый, а вершина угла закруглена. В результате подобного деления калибр артерии неуклонно убывает к периферии, и при анализе
краниограммы удается различить ветви 3—4-го порядка, т. е. проследить 2—3 деления. При отсутствии патологии диаметры основных стволов правой и левой передних ветвей средних оболочечных артерий равны. Все перечисленные выше показатели нормального хода и ветвления средней оболочечной артерии следует проверять при анализе каждой рентгенограммы, поскольку любое отклонение от нормальных показателей является патологическим знаком.
Задняя ветвь средней оболочечной артерии выходит на крышу черепа над пирамидой височной кости, направляется вертикально вверх, может иметь трифуркацию вместо дихотомического деления и является менее постоянной, чем передняя ветвь.
Рассматривая венозную систему, следует начать с ямочек пахионовых грануляций. Это своеобразные устройства для всасывания спинномозговой жидкости. Ямочки пахионовых грануляций располагаются по всей поверхности черепа, но особенно их много вдоль верхнего сагиттального синуса. Часть ямочек имеют отвесные края, а часть — пологие, и потому называются венозными лакунами. Спинномозговая жидкость, всосавшаяся в пахионовой грануляции, попадает в венозную кровь, которая по диплоической вене вливается в расположенный рядом синус, либо в вены мягких тканей головы.
Диплоические вены — это обычные венозные стволы, лишенные клапанов и потому допускающие кровоток в обоих направлениях. Диплоические вены проходят в диплоическом слое костей черепа, что и объясняет их название. Диплоические вены соединяют между собой ямочки пахионовых грануляций, венозные синусы и вены мягких тканей головы. Диплоические вены широко анастомозируют друг с другом, что обеспечивает осуществление венозного оттока от черепа и мозга при разных положениях головы.
Различают короткие и длинные диплоические вены. Длинные вены имеют вид сосудистых борозд-просветлений переменной ширины, но не более 3 мм. Нередко удается проследить связь одного из концов такой вены с ямочкой пахионовой грануляции или венозным синусом. Короткие диплоические вены направляются почти перпендикулярно поверхности кости из дна ямочки пахионовой грануляции на наружную костную пластинку. Расположенные рядом несколько коротких вен создают своеобразный ноздреватый рисунок кости, напоминающий ячеистую структуру гемангиомы — доброкачественной сосудистой опухоли. Для дифференциального диагноза следует учитывать, что гемангиомы имеют четко очерченную с мелкофестончатым контуром границу и несколько вздувают кость. Ноздреватая структура кости, обусловленная скоплением коротких диплоических вен, без резких границ переходит в кость обычной толщины и никогда не сопровождается вздутием.
Помимо диплоических вен, расположенных в одноименных каналах, существуют каналы вен-выпускников, или эмиссарных вен. По своему строению вены-выпускники ничем не отличаются от диплоических вен, но, в отличие от последних, одним концом открываются в дне венозного синуса, а другим — на наружной костной пластинке. Эти вены располагаются на строго фиксированных местах и потому имеют собственные названия. Всего существует 7 выпускников: 3 парных (лобные, теменные и сосцевидные) и 1 непарный, затылочный. Лобные выпускники дренируют переднюю треть верхнего сагиттального синуса, теменные — среднюю треть того же синуса, затылочный выпускник — место стока синусов, а сосцевидные — сигмовидные синусы. Постоянно выявляются сосцевидные выпускники, также постоянно функционируют и теменные, но их визуализация на стандартных рентгенограммах затруднена тем, что они попадают в промежуточную проекционную зону, где анализ структуры кости значительно затруднен. Лобные выпускники, напротив, располагаются так, что на прямой краниограмме попадают в оптимальную (центральную) проекционную зону, но они функционируют и, следовательно, выявляются только при затруднениях венозного оттока. Затылочный выпускник в нормальных условиях не функ-
ционирует и потому не выявляется на рентгенограммах. Обнаружение канала затылочного выпускника всегда является серьезным патологическим признаком.
Венозные синусы, как и диплоические вены, не имеют клапанов, их стенки не спадаются. Венозные синусы, прилежащие к кости, образуют на ней борозду, поэтому становятся различимы уже на обзорных снимках. Это борозды верхнего сагиттального синуса, поперечного (парного) синуса, сигмовидного (парного) синуса. Клиновидно-теменной синус, расположенный позади венечного шва, может отсутствовать или быть односторонним. Остальные синусы либо не прилежат к кости, либо имеют столь узкий диаметр, что их костная борозда отчетливо не дифференцируется на рентгенограммах.
Некоторые структуры головного мозга обызвествляются в течение жизни. Для того чтобы отличать их от обызвествленных гематом, воспалительных гранулем, паразитов, опухолей и др., предложен термин «непатологические обызвествления». В группе непатологических обызвествлений мы рассмотрим здесь обызвествления шишковидной железы, сосудистых сплетений боковых желудочков и твердой мозговой оболочки.
Обызвествленная шишковидная железа выявляется как на прямой, так и на боковой рентгенограммах черепа. Расположенная у задней стенки III желудочка шишковидная железа служит одним из маркеров срединной сагиттальной плоскости и потому на прямой краниограм-ме должна располагаться точно по средней линии (если рентгенограмма выполнена строго симметрично). Не меньшее значение имеет определение положения шишковидной железы на боковой краниограмме. Для этого предложено несколько схем. Наиболее простая из них — схема Шиллера. В соответствии с ней шишковидная железа должна располагаться на 45—50 мм выше линии физиологической горизонтали и на 10 мм кзади от ушной вертикали. Не менее популярен метод Фрея. Для определения положения шишковидной железы соединяют задний край большого затылочного отверстия и вершину венечного шва (брегму) и откладывают кзади от этой линии угол в 8° с вершиной у заднего края большого затылочного отверстия. При смещении шишковидной железы вперед или назад она располагается вне этого угла. Второй угол в 1Г откладывают от бугорка турецкого седла кпереди от линии, соединяющей бугорок седла и вершину ламбдовидного шва. Если шишковидная железа смещена вверх или вниз, то она не попадает в зону, ограниченную сторонами этого угла. Оценка положения обызвествленной железы позволяет уже по обзорным краниограммам судить о патологических изменениях головного мозга, в то же время само по себе обызвествление шишковидной железы не является проявлением какого-нибудь заболевания и нередко обнаруживается в детском возрасте.
Сосудистые сплетения, расположенные в зоне треугольника боковыхжелудочков, также могут обызвествляться. При этом на боковой рентгенограмме черепа они проецируются чуть выше шишковидной железы и наслаиваются друг на друга, а на прямой рентгенограмме располагаются над верхней стенкой орбит, примерно над серединой верхнего края. Асимметрия положения обызвествленных сосудистых сплетений является серьезным признаком заболевания мозга.
Твердая мозговая оболочка обызвествляется в тех местах, где ее листки образуют дуплика-туру: серп мозга, намет мозжечка, диафрагма турецкого седла. Обызвествление серпа имеет вид напластований извести на его боковых поверхностях, поэтому на прямой рентгенограмме листки твердой мозговой оболочки, формирующей серп, обусловливают линейное просветление, расположенное в срединной сагиттальной плоскости между известковыми пластами; на боковой рентгенограмме обызвествленный серп дает неправильной формы тень с нерезкими границами и неоднородной структурой, соответствующей передним двум третям серповидного отростка.
Обызвествление намета мозжечка происходит преимущественно у его свободного края, поэтому на боковой рентгенограмме оно имеет линейную форму, проекция которой совпадает с проекцией края намета мозжечка, а на прямой рентгенограмме приобретает форму перевернутой латинской буквы V. Чаще обызвествлению подвергаются самые передние отделы намета мозжечка, соответствующие его участкам, натянутым между вершинами пирамид и задними клиновидными отростками спинки турецкого седла. Эти участки нередко обозначают как «петро-селлярные связки», которые на боковом снимке проецируются позади спинки турецкого седла и располагаются под некоторым углом к скату черепа (блюменбахову скату). В прямой проекции эти связки уверенно не дифференцируются из-за проекционного наслоения костных элементов мозгового и лицевого черепа.
Диафрагма турецкого седла, обызвествляясь, приобретает вид линейного образования между бугорком седла и вершиной его спинки. Иногда обызвествляется не диафрагма седла, а связки, натянутые между передними, средними и задними клиновидными отростками. Все эти обызвествления более отчетливо видны в боковой проекции.
Большой интерес представляет рентгеноанатомия костных структур задней черепной ямки. На стыке пирамиды височной и боковой части затылочной костей визуализируется яремное отверстие округлой или овальной формы, с четкими и ровными краями. Размеры яремных отверстий вариабельны, и их величина не играет первостепенной роли в диагностике опухолей яремного гломуса. Кпереди от яремного отверстия располагается округлой формы отверстие канала сонной артерии. Позади яремного отверстия отчетливо прослеживается полосовидное изображение сигмовидного синуса, переходящего выше в прилежащий к чешуе затылочной кости поперечный синус. В средней части чешуи затылочной кости проходит одноименная борозда, а строго центрально расположен внутренний выступ, соответствующий месту слияния синусов (верхнего сагиттального, поперечного, прямого, затылочного). Твердая мозговая оболочка поперечного синуса продолжается в намет мозжечка. Чуть позади и медиальнее яремного отверстия в толще кости, а точнее в суставном отростке, залегает канал подъязычного нерва. Почти посередине задней поверхности пирамиды височной кости находится внутреннее слуховое отверстие, которое через внутренний слуховой проход (диаметром до 7 мм) сообщается с внутренним ухом.
Дата добавления: 2015-02-03; просмотров: 1500;
