Первичная лимфома центральной нервной системы
Определение. В настоящее время первичные опухоли ЦНС довольно распространены. До 1972 г. в многопрофильной клинике Массачусетса за 50-летний период было диагностировано менее 25 случаев. Начиная с 1977 г. ежегодно выявляют по 10 случаев. Первичную лимфому следует дифференцировать от более распространенного вторичного вовлечения оболочек мозга, наблюдающегося у больных со слабодифференцированными неходжкинскими лимфомами.
Патогенез и патологические изменения. Опухоль редко встречается у пациентов, не имеющих иммунных нарушений. Обычно ее находят у больных со смешанным гуморальным и клеточным иммунодефицитом. Различают три формы таких нарушений: врожденные расстройства иммунитета, такие как болезнь сочетанного иммунодефицита; избирательный дефицит IgM или избирательные аномалии IgA, отмечающиеся при атаксии-телеангиэктазии и синдроме Вискотта—Олдрича; синдром приобретенного иммунодефицита (СПИД); терапевтическая иммуносупрессия после трансплантации органа и лечения по поводу аутоиммунных нарушений. Обнаружение в первичной лимфоме ДНК-вируса Эпстайна—Барра (ВЭБ) и повышенных титров антител к ВЭБ повышает вероятность того, что данный возбудитель играет роль в патогенезе этого заболевания.
Опухоль может быть очаговой или мультицентрической и располагаться в субкортикальном белом веществе, стенках желудочков, субарахноидальном пространстве. Опухолевые клетки постоянно обнаруживаются в периваскулярном пространстве. При биопсии опухолевые клетки часто трудно отличить от нормальных лимфоцитов, что приводит к раннему ошибочному диагнозу энцефалита или неспецифического периваскулярного воспаления. При использовании моноклональных антител к поверхностным протеинам иммуноглобулинов эти клетки можно охарактеризовать как злокачественные. Опухоли содержат клетки, классифицируемые гистологически как диффузные гистиоцитарные или слабо дифференцированные лимфоциты по системе Раппопорта или как клетки фолликулярного центра и мелкие раздробленные клетки по системе Лукеса—Коллинза (см. гл. 293 и 294). Редко встречаются лимфомы беркиттовского типа.
Клинические проявления. Если в течение нескольких недель у больного с иммунодепрессией развиваются изменения личности, появляются очаговая симптоматика и эпилептические припадки, у врача должно возникнуть подозрение на лимфому мозга. Однако в первую очередь необходимо исключить инфекцию. При КТ обычно выявляют множественные перивентрикулярные массы, характеризующиеся контрастным усилением (рис. 345-3). Типичным признаком, редко наблюдаемым при других типах внутричерепных опухолей, является значительное уменьшение или исчезновение очагов поражений через несколько недель после начала терапии высокими дозами кортикостероидов (6—10 мг дексаметазона 4 раза в день). После разрешения клинической симптоматики и нормализации КТ-изменений в результате назначения кортикостероидов часто наступают ремиссии длительностью до нескольких месяцев, и дозы стероидов могут быть постепенно снижены. Возможны и спонтанные ремиссии без лечения кортикостероидами. В случае обычного клинического течения через 4—6 мес происходит рецидив, при этом больные уже не реагируют на стероиды. У 25% пациентов наблюдают опухолевое обсеменение оболочек мозга. Системная лимфома выявляется менее чем у 10% пациентов и развивается на поздних стадиях течения болезни. Между тем уже в момент обращения больного к врачу или на ранних стадиях болезни могут иметь место увеит или поражение стекловидного тела, их наличие помогает в установлении первичного диагноза.
Лечение. После биопсии и диагностики по результатам цитологического исследования СМЖ рекомендуют кортикостероиды и лучевую терапию. В среднем такие больные выживают не более 17 мес. Активно применяют химиотерапию до облучения и при рецидивировании опухоли. Показано, что парентеральное введение высоких доз метотрексата (3,5 мг/м ) с последующим дополнительным назначением фолиновой кислоты позволяет достигнуть терапевтических уровней препарата в паренхиме мозга и, что особенно важно, в СМЖ. При применении метотрексата до лучевой терапии снижается риск радиационно-лекарственного поражения белого вещества.
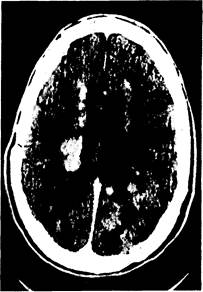
Рис. 345-3. КТ-сканограмма с контрастным увеличением. Первичная лимфома ЦНС у юноши. Обратите внимание на отсутствие отека.
Опухоли III желудочка мозга и пинеальной области
Опухоли нескольких разновидностей локализуются вблизи промежуточного мозга, гипоталамуса и III желудочка. Это аденома гипофиза, краниофарингиома, герминально-клеточные новообразования, опухоли шишковидного тела, а также глиальные, оболочечные и метастатические опухоли.
Нетипичными опухолями пинеальной области являются астроцитомы, глиобластомы, менингиомы и метастазы. Среди не неопластических объемных образований данной локализации встречаются коллоидные кисты III желудочка (см. ниже «Коллоидные кисты») и паразитарные кисты (цистицеркоз).
Аденомы гипофиза. Описаны в гл. 321.
Краниофарингиомы. Эти опухоли развиваются из рудиментов кармана Ратке. Обычно они имеют супраселлярную локализацию и вызывают нейроэндокринные нарушения и расстройства зрения.
Герминативно-клеточные опухоли. Определение. Герминативно-клеточные опухоли, на долю которых приходится половина от общего числа новообразований пинеальной области, встречаются преимущественно у детей и подростков. К этим опухолям относятся герминома, тератома, эмбриональная карцинома, опухоль эндодермального синуса, хориокарцинома.
Клинические проявления. Наиболее распространенной герминативно-клеточной опухолью является герминома. Она может располагаться в пинеальной области или в основании гипоталамуса. Чаще ее обнаруживают у мужчин. У больных отмечают признаки несахарного диабета и другие нейроэндокринные нарушения, битемпоральные дефекты полей зрения, паралич взора вверх (см. гл. 13) и иногда гидроцефалию. Типичные признаки опухолей шишковидного тела чаще всего отмечают при негерминоматозных герминативно-клеточных опухолях. В число клинических проявлений входит синдром Парино — парез взора вверх и расширение зрачков со слабой реакцией на свет. Иногда наблюдаются также ретракторный нистагм и симптомы стволового поражения, обусловленные его компрессией. Диагноз может быть подтвержден при обнаружении повышенного содержания альфа-фетопротеина (АФП) в сыворотке крови и СМЖ, а также человеческого хорионического гонадотропинов (чХГ) в герминомах.
Лечение. Герминомы чувствительны к радиотерапии; до 80% больных поддаются лечению хорошо переносимыми дозами. Прогноз при других гистологических подтипах менее благоприятный, часто наблюдают рецидивы, обычно сопровождающиеся обсеменением черепных нервов и оболочек мозга. В случае рецидива опухоли бальные иногда реагируют на терапию этопозидом, цисплатином и доксорубицином, которые эффективны при опухолях яичек сходной гистологической структуры.
Пинеобласгома и пинеоцитома. На долю этих опухолей приходится 20% случаев новообразований пинеальной области.
Патогенез и патологические изменения. Пинеобласгома и пинеоцитома происходят из клеток шишковидного тела. Пинеобласгома — это низкодифференцированная опухоль, встречающаяся у детей и лиц молодого возраста. Ее трудно отличить от незрелых нейроэктомальных опухолей, развивающихся во всех отделах ЦНС. Опухоль может содержать астроцитарные и нейрональные элементы. Рецидивирование опухоли неизбежно. Часто происходит диссеминация по желудочковой системе и субарахноидальному пространству.
Лечение. Рекомендуется облучение головного мозга, мозгового ствола и спинного мозга. Химиотерапия с назначением вышеперечисленных препаратов, применяемых при лечении герминально-клеточных опухолей, эффективно обеспечивает ремиссию у некоторых пациентов. Пинеоцитома — более медленно растущая опухоль. Обычно она хорошо отграничена и по своей структуре напоминает нормальное шишковидное тело. Хотя эта опухоль в гистологическом отношении доброкачественная, она дает рецидивы, вероятно, в связи с неполным ее удалением. Опухоль резистентна к облучению.
Коллоидные кисты. Патогенез и патологические изменения. Коллоидные кисты возникают в переднем отделе III желудочка. Считают, что они развиваются из зачатка парафиза, компонента III желудочка и, возможно, из самой эпендимы. Кисты хорошо инкапсулированы и состоят из слоя соединительной ткани, покрытой цилиндрическими реснитчатыми клетками. Киста заполнена гликопротеидным материалом, который окрашивается PAS-красителем.
Клинические проявления. Симптомы обычно появляются у взрослых больных и характеризуются головными болями, слабостью в конечностях и потерей сознания. Они обусловлены интермиттирующей острой гидроцефалией, связанной с блокадой отверстия Монро подвижной кистой. До операции поставить диагноз довольно трудно, лечение сводится к удалению кисты.
Дата добавления: 2015-03-17; просмотров: 980;
