Гематологические и иммунологические нарушения 1 страница
Нормоцитарная, нормохромная анемия (С)
Лимфоцитопения (С)
Геморрагический диатез (У или Д)
Повышенная восприимчивость к инфекционным болезням (У или С)
Спленомегалия и гиперспленический синдром (С)
Лейкопения (Д)
Гипокомплементемия (Д)
1Фактически все нарушения, приведенные в этой таблице, полностью устраняются со временем в случае успешной трансплантации почки. Реакция этих нарушений на проводимый гемо- или перитонеальный диализ более вариабельна. Символом (У) (улучшение) обозначены нарушения, которые приобретают меньшую выраженность при оптимальной программе диализа и связанной с ним терапии; символом (С) (стойкие) — те которые продолжают существовать или даже прогрессировать, несмотря на оптимальную программу диализа; символом (Д) (диализные) —те, которые развиваются только после начала проведения диализной терапии.
У больных с ХПН имеются серьезные нарушения почечных механизмов, сохранения Na+ и воды в организме (детально это рассмотрено в гл. 218). Под, влиянием какой-либо внепочечной причины повышенной потери жидкости (напри-, мер, рвота, диарея, лихорадка) у этих больных резко снижается объем ВКЖ, симптомами которого являются сухость во рту, сухость других слизистых оболочек, головокружение, обморок, тахикардия, пониженное наполнение яремных. вен, ортостатическая гипотензия и даже сосудистый коллапс. Уменьшение объема внеклеточной жидкости обычно приводит к ухудшению остаточной функции, почек, и у страдающего слабовыраженной ХПН больного, у которого прежде было стабильное, бессимптомное состояние, появляются симптомы и признаки явной уремии. Осторожное восстановление объема жидкости в организме обычно приводит к нормализации объемов внеклеточной и внутриклеточной жидкости и часто, но не всегда возвращает функцию почек к предшествующему стабильному состоянию.
Гомеостаз калия. Иногда у больных с ХПН лабораторные анализы показывают нарушения баланса К+ (гл. 41 и 218), но эти нарушения редко сопровождаются клиническими симптомами, если СК.Ф не опускается ниже 5 мл/мин или не имеет место дополнительное поступление К+ в организм — эндогенного (гемолиз, травма, инфицирование) или экзогенного (долго хранившаяся кровь, К+- содержащие лекарственные средства). Несмотря на прогрессирование почечной недостаточности, у большинства больных вплоть до терминальных стадий уремии поддерживается нормальная концентрация К+ в сыворотке крови. Как было показано в гл. 218, эта способность поддерживать баланс К+ при прогрессирующей почечной недостаточности обусловлена адаптационными изменениями, происходящими в дистальных почечных канальцах и в ободочной кишке, т. е. в тех местах, где альдостерон и другие факторы способствуют повышению секреции К+. Олигурия или повреждение ключевых адаптационных механизмов приводят к развитию гиперкалиемии, что может иметь потенциально угрожающее воздействие на функцию сердца. Антикалийурические лекарственные средства, такие как спиронолактон или триамтерен, следует применять при лечении страдающих ХПН больных с величайшей осторожностью. Гиперкалиемия при ХПН может быть также индуцирована резким снижением величины рН артериальной крови, поскольку ацидоз связан с выходом К+ из внутриклеточной жидкости во внеклеточную. Клиническая значимость показателя выраженности водородно-калиевого обмена заключается в том, что изменению величины рН крови на 0,1 соответствует изменение концентрации К+ в сыворотке крови приблизительно на 0,6 ммоль/л. В случае индуцированной ацидозом гиперкалиемии наиболее эффективным является введение бикарбоната натрия. Для быстрого снижения концентрации К+ в сыворотке крови целесообразно внутривенное введение инсулина и D-глюкозы, в то время как долговременное контролирование гиперкалиемии осуществляют с применением ионообменной смолы — полистиролсульфоната натрия (кайексалат). У тех больных, у которых развивается стойкая гиперкалиемия в отсутствие избыточного поступления K+ в организм, олигурии или острого ацидоза, следует рассмотреть вероятность наличия гипоренинемического гипоальдостеронизма. У больных с этим синдромом наблюдаются снижение концентрации ренина и альдостерона в плазме крови, и у них часто диагностируют сахарный диабет.
Гипокалиемия, обусловленная сниженной способностью почек сохранять К+, редко встречается при большинстве форм ХПН. В тех случаях, когда у этих больных развивается гипокалиемия, скрытой причиной ее может являться сниженное содержание К+ в пищевом рационе, обычно в сочетании с избыточной диуретической терапией или потерями К+ через желудочно-кишечный тракт. Если гипокалиемия развивается в результате первичной потери К+ с мочой, это может означать нарушение исключительно его почечной реабсорбции или, что гораздо чаще, быть связано с нарушениями транспорта других растворенных в плазме крови веществ, как это имеет место при синдроме Фанкони, ацидозе почечных канальцев или других видах наследственных или приобретенных тубулоинтерстициальных заболеваний (гл. 226 и 228). Детальное рассмотрение клинических последствий гипокалиемии и гиперкалиемии и основы ведения больных с такими нарушениями проведено в гл. 41.
Метаболический ацидоз. При прогрессирующей почечной недостаточности суммарная суточная экскреция кислот и образование буферов снижаются ниже уровня, необходимого для поддержания наружного баланса ионов водорода. Неотвратимым результатом этого является развитие метаболического ацидоза, а участвующие в этом механизмы рассмотрены в гл. 218. У большинства больных со стабильной почечной недостаточностью введения 10— 15 ммоль/сут бикарбоната натрия или цитрата натрия обычно достаточно для коррекции ацидоза. Однако больные с ХПН особенно предрасположены в ответ на внезапное поступление кислоты в организм (из эндогенного или из экзогенного источника) к развитию сильного ацидоза, для коррекции которого требуются более значительные количества щелочи. При введении натрия следует уделять пристальное внимание объему содержащейся в организме больного жидкости.
Фосфор, кальций и кости. Как было показано детально в гл. 218, концентрация фосфора в сыворотке крови начинает возрастать, когда СКФ становится ниже 25% от нормального уровня. Отложение кальция в костях критиче ским образом зависит от наличия фосфора; поэтому накопление фосфора в плазме крови способствует поступлению кальция в кость и тем самым вносит свой вклад в развитие гипокальциемии и повышение уровня содержания паратгормона в плазме крови, наблюдаемого при ХПН.
Гипокальциемия при ХПН является также результатом снижения способности пораженных почек синтезировать 1,25-дигидрокси-витамин D3 [1,25 (ОН)2D3], являющийся активным метаболитом витамина D (рис. 220-1). Когда уровень содержания этого активного метаболита в циркулирующей крови низок, происходит нарушение реабсорбции кальция в кишечнике. И, наконец, у больных с прогрессирующей ХПН может быть нарушена способность паратгормона мобилизовывать соли кальция из костей. Несмотря на эти различные причины, вызывающие гипокальциемию, такие симптомы, как тетания, редко наблюдаются у больных, если только лечение не заключается во введении больших количеств щелочи.
Повышенная выработка паратгормона, нарушенный метаболизм витамина D, хронический метаболический ацидоз и чрезмерные потери кальция с калом — все эти факторы вносят свой вклад в поражение костей при уремии (см. рис. 220-1). Термины почечная, или метаболическая, остеодистрофия недостаточно точно отражают ряд выраженных поражений костей, включающих остеомаляцию, кистозно-фиброзный остит, остеосклероз и (особенно у детей) задержку роста костей. Хотя клинические симптомы поражения костей наблюдаются редко и развиваются менее чем у 10% больных с прогрессирующей почечной недостаточностью перед началом диализной терапии, радиологические и гистологические изменения наблюдаются приблизительно у 35 и 90% больных соответственно. У больных, получающих лечение с помощью диализа в течение нескольких лет, симптомы поражения костей являются основной причиной жалоб и требуют пристального внимания со стороны врача. Почечная остеодистрофия наблюдается чаще у детей в период роста, чем у взрослых, и особенно у больных, страдающих врожденными аномалиями развития почек, связанными с очень медленно прогрессирующей почечной недостаточностью. При рентгенологическом обследовании выявляют три типа повреждений: 1) изменения, аналогичные тем, которые описаны у детей, страдающих рахитом, вызванным нарушениями питания, а именно расширенные остеоидные швы в растущем крае костей (так называемый почечный рахит)-; 2) изменения костей при вторичном гиперпаратиреозе (кистозно-фиброзный остит), характеризующиеся остеокластической резорбцией костей и появлением субпериостальных эрозий, особенно в фалангах, длинных костях и дистальных концах ключиц; 3) остеосклероз, определяемый по увеличенной плотности костей в верхних и нижних краях позвонков, что ведет к появлению так называемого позвоночника грубой вязки.
При почечной остеодистрофии существует тенденция к самопроизвольным переломам, причем консолидация кости часто происходит слишком медленно, Чаще всего это касается ребер. При почечной остеодистрофии может развиться болезненность суставов, вызванная отложением кальция в суставных сумках или других околосуставных структурах. Боли в костях обусловлены как кистозно-фиброзным оститом, так и остеомаляцией. Первоначально считали, что остеомаляция является вторичной по отношению к снижению количества 1,25-дигидроксихолекальциферола. В настоящее время установлено, что по меньшей мере один из компонентов остеомаляции обусловлен отложением алюминия и/или железа в зонах кальцификации. Считают, что алюминий извлекается из содержащей избыточные его концентрации диализной жидкости, а также из содержащих алюминий фосфорсвязывающих гелей. Избыток железа образуется в результате частых переливаний крови. Значительная выраженность болей в костях означает, что у больного имеется и проксимальная миопатия, вызывающая аномальные изменения походки и приводящая даже к вынужденным остановкам при ходьбе. У больных с трансплантированной почкой наблюдается повышенная частота случаев развития асептического некроза бедренной кости, возможно, в связи с действием таких факторов, как длительное лечение кортикостероидами, вторичный гиперпаратиреоз и нарушения метаболизма витамина D.
У больных с ХПН часто наблюдается тенденция к внекостной, или метастатической, кальцификации, особенно когда произведение кальций • фосфор превышает 60. Обычными местами метастатической кальцификации являются кровеносные сосуды среднего размера, подкожная клетчатка, суставные и околосуставные ткани, миокард, глаза и легкие.
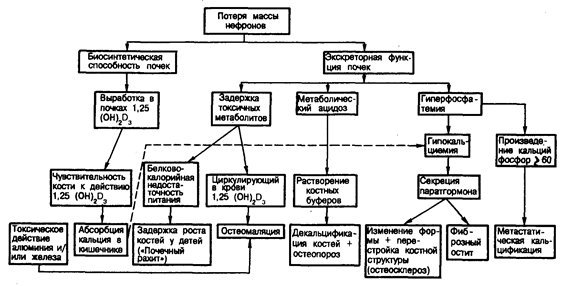
Рис. 220-1. Патогенез заболевания костей при хронической почечной недостаточности.
Ведение больных с почечной остеодистрофией включает в себя уменьшение содержания фосфора в пищевом рационе до 1 г, а также использования фосфорсвязывающих веществ. Дополнительное введение кальция, главным образом за счет умеренного увеличения концентрации ионов Са2+ в диализате, перорального введения кальция (1—1,5 г в сутки), а также попыток усилить абсорбцию кальция в кишечнике посредством 1,25-дигидроксихолекальфицерола или дигидротахистерола могут ослабить проявления кистозно-фиброзного остита, остеомаляции и миопатии. Использование при лечении фосфорсвязывающих веществ, кальция и витамина D следует начинать в ранней стадии хронической почечной недостаточности, для того чтобы можно было предотвратить развитие гиперпаратиреоза и поражения костей. Концентрацию фосфора в сыворотке крови перед введением кальция и/или аналогов витамина D следует поддерживать на уровне ниже 45 мг/л, для того чтобы избежать развития метастатической кальцификации.
Другие растворенные вещества. К числу нарушений обмена других неорганических растворенных веществ при ХПН относятся гиперурикемия и гипермагниемия. Задержка в организме мочевой кислоты является распространенным характерным признаком ХПН, но это редко приводит к развитию симптоматической подагры. Гипофосфатемия — это следствие чрезмерного перорального введения фосфорсвязывающих гелей. Поскольку при ХПН существует тенденция к увеличению концентрации магния в сыворотке крови, следует избегать применения магнийсодержащих антацидов и слабительных средств.
Нарушения деятельности сердечно-сосудистой системы и легких. Задержка жидкости в организме больных с уремией часто приводит к развитию застойной сердечной недостаточности и/или отека легких. Уникальная форма застоя крови в легких и отека легких может наблюдаться при уремии даже в отсутствие поступления в организм повышенного количества жидкости, и эти нарушения обычно протекают на фоне нормального или слегка повышенного значения внутри-сердечного и легочного давления. Рентгенологически это характеризуется застоем крови в сосудах вокруг корня легких, имеющим форму «крыла бабочки» и обусловленным повышенной проницаемостью мембраны альвеолярных капилляров. Этот отек легких, протекающий на фоне низкой величины артериального давления, так же как и сердечно-легочные нарушения, связанные с увеличением объема циркулирующей крови, легко и быстро корректируются при помощи энергично проводимого диализа.
Артериальная гипертензия — самое распространенное осложнение, наблюдаемое в терминальной стадии заболевания почек. Если у такого больного артериальное давление находится в пределах нормы, это означает следующее: 1) больной страдает заболеванием почек, характеризующимся выведением с мочой больших количеств соли (например, поликистоз, кистозное поражение мозгового вещества или хронический пиелонефрит); 2) больной проходит курс гипотензивного лечения; 3) у больного имеется истощение запасов жидкости в организме, что обусловлено избыточными потерями жидкости через желудочно-кишечный тракт в результате чрезмерного или проводимого без согласования с врачом приема мочегонных средств. Поскольку избыток жидкости в организме — основная причина гипертензии у больных с уремией, нормальное артериальное давление можно восстановить при помощи диализа. Тем не менее у некоторых больных вследствие гиперренинемии гипертензия сохраняется, несмотря на жесткое ограничение поступления в организм соли и воды и ультрафильтрацию. В большинстве случаев эффективно обычное лечение гипотензивными лекарственными средствами. У небольшой части таких больных развивается ускоренная, или злокачественная, гипертензия, проявляющаяся значительным повышением систолического и диастолического давления, выраженной гиперреиинемией, энцефалопатией, судорожными припадками, изменениями сетчатки и отеком диска зрительного нерва. Применение более сильнодействующих лекарственных средств, таких как диазоксид, миноксидил, каптоприл и нитропруссид, в сочетании с контролированием объема внеклеточной жидкости обычно позволяет обеспечить коррекцию такой гипертензии и устраняет необходимость выполнения двусторонней нефрэктомии.
Перикардит, когда-то представлявший собой распространенное осложнение ХПН, в настоящее время наблюдается редко благодаря раннему началу проведения диализа. Считают, что причиной развития перикардита у больных с ХПН служат задерживаемые в организме метаболические токсины. Весьма необычные случаи выявления перикардита у тех больных, которым проводится адекватный диализ, обычно бывают обусловлены или вирусной ифекционной болезнью, или системным заболеванием.
Клиническое проявление перикардита у больных с уремией аналогично проявлению перикардита другой этиологии (гл. 194), за исключением того, что при проведении перикардиоцентеза обнаруживают геморрагическую жидкость. Рекомендуется лечение с помощью интенсивного диализа, а использования антикоагулянтов следует избегать, чтобы свести к минимуму возможность возникновения геморрагической тампонады сердца. Пероральный прием индометацина помогает снять боли при перикардите. Эффективным средством предотвращения тампонады сердца у некоторых больных служит перикардиоцентез с введением в перикардиальную полость воздуха или стероидов. Целесообразность проведения перикардэктомии следует рассматривать только в том случае, если консервативные методы лечения окажутся неэффективными.
Клинический опыт применения хронического диализа, накопленный за последние десятилетия, выявил настораживающе высокую частоту ускоренного развития у таких больных атеросклероза, ведущего к появлению тяжелых поражений сосудов сердца, головного мозга и периферических сосудов. В качестве многочисленных причин развития этих осложнений рассматривают долговременную гипертензию, гиперлипидемию, нарушение толерантности к глюкозе, хроническое повышение величины минутного объема сердца, а также метастатическую кальцификацию сосудов и миокарда.
Гематологические нарушения. При ХПН развивается нормохромная, нормоцитарная анемия, приводящая к повышенной утомляемости и апатии. ХПН сопровождается угнетением эритропоэза, обусловленным как действием задерживаемых в организме токсинов на костный мозг, так и снижением биосинтеза эритропоэтина, пораженными почками или наличием ингибиторов эритропоэтина. Возникает также гемолиз, в развитие которого свой вклад вносит наличие экстракорпускулярного дефекта, поскольку продолжительность жизни эритроцитов, взятых от здоровых людей, снижается после переливания этих клеток больным уремией, а эритроциты, взятые от больных с ХПН, сохраняют сравнительно нормальную продолжительность жизни, будучи введенными в организм здоровых людей. Потери крови через желудочно-кишечный тракт и при хроническом диализе также играют определенную роль в развитии анемии; в некоторых случаях в этом может быть повинен и гиперспленизм. У находящихся на гемодиализе больных возможны повышенные кровопотери, обусловленные необходимостью использовать гепарин во время диализа. При ХПН переливания крови оказывают угнетающее действие на эритропоэз, и из-за повышенного риска развития гепатита и гемосидероза они показаны лишь в тех случаях, когда анемия осложняет протекание других скрытых заболеваний (например, заболевания венечных сосудов или сосудов мозга). Установлено, что лечение андрогенами активизирует эритропоэз у некоторых больных, находящихся на диализе, не подвергавшихся ранее нефрэктомии. Парентеральное или пероральное введение препаратов железа показано только больным, страдающим подтвержденным анализами дефицитом железа, обусловленным хронической кровопотерей. У больных, которым проводятся многочисленные переливания крови, пристальное внимание следует уделять возможности развития гемохроматоза. С целью возмещения происходящих при диализе хронических потерь фолиевой и аскорбиновой кислот и растворимых витаминов группы В больным следует назначать прием этих препаратов.
Аномальный гемостаз — еще одно распространенное нарушение при ХПН, характеризующееся тенденцией к возникновению аномальной кровоточивости и появлению подкожных кровоизлияний. Самое большое беспокойство вызывают кровотечения из хирургических ран или самопроизвольные желудочно-кишечные кровотечения, кровотечения в полость перикарда и в свод черепа в виде субдуральной гематомы или внутримозгового кровоизлияния. При уремии развиваются дефекты свертывания крови — увеличивается время кровотечения, снижается активность фактора III тромбоцитов, нарушаются агрегация тромбоцитов и их адгезивность, а также снижаются затраты фактора II. Снижение активности фактора III коррелирует с повышением уровня содержания гуанидиноянтарной кислоты в плазме крови и может быть в значительной степени скорректировано при помощи диализа, тогда как увеличение времени кровотечения продолжает оставаться распространенным явлением даже у тех больных, которым проводится адекватный диализ.
При уремии нарушаются процесс образования и функции лейкоцитов, что ведет к повышению восприимчивости больного к инфекциям. При ХПН развиваются лимфоцитопения, атрофируются лимфоидные структуры, в то время как продуцирование нейтрофильных гранулоцитов претерпевает сравнительно мало изменений. Тем не менее существуют данные, заставляющие предположить, что лейкоциты всех типов подвержены неблагоприятным изменениям под воздействием сыворотки крови больных с уремией. Среди наиболее широко документированных нарушений, развивающихся в лейкоцитах больных с уремией, отмечают снижение хемотаксиса, приводящее к ослаблению острой воспалительной реакции и задержку замедленной гиперчувствительности. У больных с уремией отмечают тенденцию к менее выраженной лихорадочной реакции в ответ на развитие инфекционного процесса, что значительно затрудняет выявление такового. На функцию лейкоцитов у больных с ХПН отрицательно влияют и такие сопутствующие факторы, как ацидоз, гипергликемия, белково-энергетическая недостаточность питания и гиперосмоляльность сыворотки крови и тканей (обусловленная азотемией). Нарушаются и барьерные функции слизистых оболочек по отношению к инфекционному агенту, а у находящихся на диализе больных сосудистые катетеры часто играют роль входных ворот для проникновения патогенных микроорганизмов, в частности стафилококков. Противовоспалительные стероиды и иммуносупрессивные лекарственные средства увеличивают риск развития серьезных инфекционных осложнений. У больных, которым проводится диализ с использованием изготовленных из целлофана мембран, часто выявляют преходящую лейкопению (гл. 221).
Нервно-мышечные нарушения. Среди самых ранних симптомов уремии наблюдаются и слабо выраженные нарушения функции центральной нервной системы, включая неспособность к концентрации внимания, сонливость или бессонницу. Затем появляются некоторые нарушения поведенческих реакций, потеря памяти и ошибки в оценках, часто сочетающиеся с признаками нервно-мышеч ной раздражимости, включая икоту, судороги и непроизвольные сокращения и подергивания больших групп мышц. В терминальной стадии уремии часто наблюдаются порхающее дрожание, миоклония и хорея, а также ступор, судорожные припадки и кома. Многие из этих нервно-мышечных осложнений тяжелой уремии удается скорректировать диализом, хотя на ЭЭГ можно выявить стойкие неспецифические изменения.
Периферическая невропатия — сравнительно частое осложнение прогрессирующей ХПН. Вначале поражение чувствительных нервов бывает более выражено, чем двигательных; нижние конечности поражаются в большей степени, чем верхние, а дистальные отделы конечностей — чем проксимальные. У некоторых больных с уремией проявляется синдром «беспокойных ног», характеризующийся нечеткими ощущениями дискомфорта в ступнях и нижних отделах голени, а также частыми движениями голеней. Если не начать проведение диализа, вскоре после возникновения нарушений чувствительности, то за ними последует развитие двигательных нарушений, часто приводящих к утрате глубоких сухожильных рефлексов, слабости, параличу малоберцового нерва (отвислая стопа) и в конечном итоге к вялой тетраплегии. В соответствии с этим появление ранних признаков периферической невропатии обычно рассматривают как прямое показание к началу проведения диализа или выполнение трансплантации почки.
Существуют два вида неврологических нарушений, по-видимому, присущих исключительно больным, находящимся на хроническом диализе. Первое — это синдром диализного слабоумия, наблюдаемый у больных, находящихся на диализе на протяжении нескольких лет. Синдром характеризуется расстройством речи, миоклонией, слабоумием, судорожными припадками; в конечном итоге больной умирает. Было высказано предположение об интоксикации алюминием как возможной причине развития этого синдрома. Однако нельзя исключить влияние каких-либо других факторов на развитие синдрома, поскольку он наблюдается лишь у очень небольшой части больных, у которых в крови выявляли повышенные концентрации алюминия. Другое нарушение — дисэквилибрационный диализ — развивается во время нескольких первых сеансов диализа в связи с быстрым снижением уровня содержания мочевины в крови. Тошнота, рвота, сонливость, головные боли и даже большие эпилептические припадки развиваются вследствие быстрого (индуцированного диализом) изменения величины рН и уменьшения осмоляльности внеклеточной и внутриклеточной жидкостей внутри черепа, ведущих к отеку мозга и повышению внутричерепного давления.
Желудочно-кишечные нарушения. Анорексия, икота, тошнота и рвота являются распространенными ранними проявлениями уремии. Тщательно контролируемое ограничение количества белка в пищевом рационе больных, начатое в ранней стадии заболевания, помогает замедлить прогрессирование почечной недостаточности, а также уменьшить вероятность развития рвоты и тошноты в поздних стадиях заболевания. Больных, страдающих тяжелой белково-калорийной недостаточностью питания, не следует ограничивать в потреблении белка. Уремический запах изо рта, запах мочи при дыхании, появляется в результате расщепления содержащейся в слюне мочевины и превращения ее в аммиак и часто сочетается с неприятными вкусовыми ощущениями. В очень поздних стадиях ХПН в любом отделе желудочно-кишечного тракта могут возникнуть изъязвления слизистой оболочки, ведущие к кровопотере, — так называемый уремический гастроэнтерит. Особенно распространена язвенная болезнь желудка, развивающаяся у 25% больных уремией. Неизвестно, связана ли такая высокая заболеваемость с повышенной кислотностью желудочного сока, с гиперсекрецией гастрина или с вторичным гиперпаратиреозом. Выраженность большинства желудочно-кишечных симптомов, за исключением обусловленных язвенной болезнью желудка, уменьшается при проведении диализа. У находящихся на хроническом диализе больных редко наблюдается синдром идиопатического асцита, который развивается, предположительно, в результате поступления в организм чрезмерно больших количеств жидкости и/или хронического пассивного застоя крови в печени. Для больных с хронической почечной недостаточностью, особенно тех, которые страдают поликистозом почек, характерна повышенная частота развития дивертикулеза. Вирусный гепатит более распространен у больных, находящихся на хроническом диализе, и детально рассмотрен в гл. 221.
Эндокринно-метаболические нарушения. Мы уже рассмотрели распространенные нарушения функции паращитовидных желез, метаболизма глюкозы и инсулина, а также липидную, белково-калорийную и другие виды недостаточности питания, характерные для уремии. Функции гипофиза, щитовидной железы и надпочечников сохраняются в пределах нормы, часто даже несмотря на наличие поддающихся определению изменений концентрации тироксина, гормона роста, альдостерона и кортизола в циркулирующей крови. У женщин снижается концентрация эстрогена и ранними проявлениями уремии являются аменорея и неспособность сохранить беременность до конечного срока. Хотя нормальная менструальная функция часто восстанавливается после начала хронического диализа, беременность редко заканчивается родами. У мужчин с ХПН, включая тех, кто находится на хроническом диализе, часто наблюдаются импотенция, олигоспермия и дисплазия зародышевых клеток, снижение концентрации тестостерона в плазме крови. У подростков возможно замедление роста и полового созревания, даже у тех из них, которые находятся на хроническом диализе.
Дерматологические нарушения. Кожные изменения многочисленны. В этом нет ничего удивительного, если учесть наличие анемии (бледность), нарушения гемостаза (экхимозы и гематомы), отложений кальция и вторичного гиперпаратиреоза (зуд, экскориации), гипогидратации (плохой тургор кожи, сухость слизистых оболочек) и общих последствий белково-калорийной недостаточности питания для кожи. Желтовато-бледный оттенок кожи может отражать сочетанное влияние анемии и задержания в организме различных пигментированных метаболитов, или урохромов. При прогрессирующей уремии концентрация мочевины в поте может достичь довольно высоких значений, так что после испарения пота на поверхности кожи можно обнаружить тонкий слой белого порошка — так называемый уремический (мочевинный) иней. Хотя многие поражения кожи излечиваются с помощью диализа, уремический зуд может оказаться стойким и обычно он не поддается воздействию большинства методов системной или местной терапии. Гемохроматоз проявляется синевато-серовато-бронзовым оттенком кожи и часто наблюдается у тех из находящихся на диализе больных, которым проводят многократные переливания крови.
ДИАЛИЗ И ТРАНСПЛАНТАЦИЯ ПОЧЕК ПРИ ЛЕЧЕНИИ БОЛЬНЫХ С ПОЧЕЧНОЙ НЕДОСТАТОЧНОСТЬЮ
В последние три десятилетия диализ и трансплантация стали эффективными методами лечения, продлевающими жизнь страдающим почечной недостаточностью больным. Подход к лечению при острой почечной недостаточности отличается от подхода к лечению при хронической почечной недостаточности из-за необратимого характера последней. Консервативная терапия или диализ служат основными методами лечения при острой почечной недостаточности, тогда как трансплантацию как метод лечения не следует рекомендовать больным этой группы. Возможности выбора метода лечения больных с хронической, или необратимой, почечной недостаточностью проиллюстрированы на рис. 221-1.
На первом этапе лечение консервативное, но затем возникает необходимость в проведении гемодиализа, перитонеального диализа или трансплантации почки от трупа или от донора-родственника. Вследствие того что каждый из этих методов приносит лишь ограниченный успех, к лечению при хронической почечной недостаточности следует подходить с позиций перехода от одного метода лечения к другому в зависимости от степени его эффективности и возникновения осложнений.
Дата добавления: 2015-03-17; просмотров: 855;
