Раздел 10* Операции при частичном и полном неудержании мочи
Частичным или полным неудержанием мочи страдают миллионы женщин в странах мира. Их возраст колеблется от 40 до 55 лет. Так, Лернер Г. Я. (1964) приводит данные о том, что среди рожавших женщин эта патология встречается у 10,7%. Пран-сис (1960) — цит. по Д. В. Кану; приводит данные о том, что после одних родов недержание мочи встретилось у 53%, а у мно-горожавших — у &5%. Ясно только одно, что недержание мочи возникает только после патологических родов и неправильного оказания акушерской помощи. Основной причиной возникновения данной патологии является родовая травма, часто возникающая при затяжных родах.
В зависимости от степени нарушения замыкательного аппарата мочевого пузыря принято выделять три степени тяжести данной патологии. При легкой степени — подтекание небольших порций мочи наблюдается во время сильного кашля, быстрой ходьбы, поднятии тяжести, когда наблюдается повыше-ние вну трибрюшного давления.
Средняя степень тяжести патологии характеризуется непроизвольным подтеканием мочи при смехе, спокойной ходьбе, и легкой физической нагрузке.
При тяжелой степени — больные почти полностью теряют мочу при переходе в вертикальное положение, во время половой близости и даже в горизонтальном положении тела. Тяжелая степень недержания мочи, как правило, наблюдается после тяжелого повреждения родового канала и промежности в родах. Частой сопутствующей патологией является недержание газов и жидких каловых масс.
В целях устранения патологии предложено более 200 как консервативных (гимнастика по Д. Н. Атабекову), так и хирургических методов лечения (операция К. М. Фигурнова; Д. Н. Атабекова; Гебеля-штеккеля и др.). При стрессовом недержании мочи в последние годы в крупных клиниках нашей страны и за рубежом получила распространение методика ТУТ. Она удобна с точки зрения малой травматичное™, быстроты выполнения и значительным экономическим эффектом, т.к. больные могут быть выписаны из стационара на 3-4 сутки. Однако стоимость этой операции колеблется в пределах 2000 долларов и доступна далеко не всем пациент кам.
У женщин пожилого возраста с выраженной гормональной недостаточностью, без выраженного опущения стенок влагалища и пролабирования уретры используется самоотвердевающий препарат «ДАМ +», который вводится парауретраль-но с обеих сторон на уровне шейки мочевого пузыря. Эффективность методики достаточно высокая.
Гинекологическая клиника РГМУ им. И. П. Павлова более 20 лет занимается хирургической коррекцией данной патологии, используя при этом, в основном, три методики:
1. Операцию Д. Н. Атабекова в сочетании с пластикой стенок влагалища и мышц тазового дна;
2. Операцию Гебеля-Штеккеля с пластикой мышц тазового дна;
3. Операцию Ингельмана-Зундберга.
Операции Д. Н. Атабекова (в нашей модификации)
Выполняется нами при легкой степени недержания мочи при напряжении, сочетающейся с опущением передней стенки влагалища и цистоцеле. Операция выполняется, как правило, под проводниковой и местной инфильтрационной анестезией 0,25% раствором новокаина. В редких случаях при негативном отношении к местному обезболиванию, мы используем нейро-лептаналгезию. Операция всегда выполняется при наполненном мочевом пузыре. Если все же женщина помочилась, то перед началом операции мы вводим в мочевой пузырь 150 мл фурацилина.
Во всех операциях на стенках влагалища и тазовом дне принимают участие: хирург, два ассистента, операционная сестра и анестезиологическая бригада. После подготовки операционного поля дезинфицирующими растворами малые половые губы пришиваются к внутренней поверхности бедер. Это в дальнейшем в значительной мере облегчает работу ассистентов.
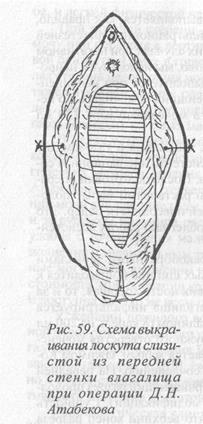
Шейка матки обнажается ложкообразными зеркалами Симпса, захватывается парой пулевых щипцов и низводится к преддверию влагалища, а если подвижность хорошая, то и за его пределы. Передняя стенка влагалища инфильтрируется 0,25% раствором новокаина с адреналином (8 капель на 200 мл раствора), после чего в 1 см от наружного отверстия мочеиспускательного канала она захватывается малым зажимом Ко-хера и приподнимается к лонному сочленению. На передней стенке влагалища производится очерчивающий разрез продолговато-овальной формы (в нашей модификации). Сущность модификации заключается в том, что верхний конец разреза имеет не остроугольную, а куполообразную форму. Нижний конец выкраиваемого лоскута остается остроугольным. Начинается разрез в 1 см от наружного отверстия мочеиспускательного канала в поперечном направлении, после чего концы его опускаются вниз, имея легкую выпуклость в латеральном направлении, Концы разрезов соединяются между собой у места перехода слизистой на шейку матки. Режущая часть скальпеля (брюшко) должна быть перпендикулярна к слизистой влагалища.
Нельзя проводить разрез кончиком инструмента, т.к. при этом теряется ощущение глубины его погружения в ткани и может осложниться ранением уретры или мочевого пузыря. При правильно выполненном разрезе края слизистой должны разойтись на 0,5-0,8 см. Верхний край очерченного лоскута захватывается парой зажимов Пеана и без больших усилий и кровотечения отеепаровывается. Если все же появится кровотечение из мелких сосудов, то их следует сразу обшить тонким викрилом. Тщательный гемостаз при всех пластических операциях обеспечивает благоприятное течение послеоперационного периода.
Следующим этапом операции является рассечение предпузыр-ной фасции. Это делается легким скользящим движением скальпеля над наиболее выбухающей областью передней стенки влагалища. Опознавательным признаком правильности рассечения фасции является блестящая поверхность мочевого пузыря. Края рассеченной фасции захватываются зажимами Пеана и разводятся ассистентами в стороны. Препаровочными ножницами фасция отслаивается от мочевого пузыря до его шейки, а книзу — до дна. После этого первым пальцем правой руки хирурга, обернутого марлевой салфеткой, мочевой пузырь смещается вверх до пузыр-но-маточной складки брюшины. На стенку мочевого пузыря в продольном направлении накладывается три стежковых шва. Лучше для этих целей использовать тонкий викрил на атравма-тичной игле.
Прошивание стенки мочевого пузыря должно быть очень осторожным. При этом хирург должен хорошо видеть иглу под
тканями. Сначала накладываются последовательно три шва и лишь после этого осуществляют их завязывание. В результате этого дно мочевого пузыря приближается к его шейке.
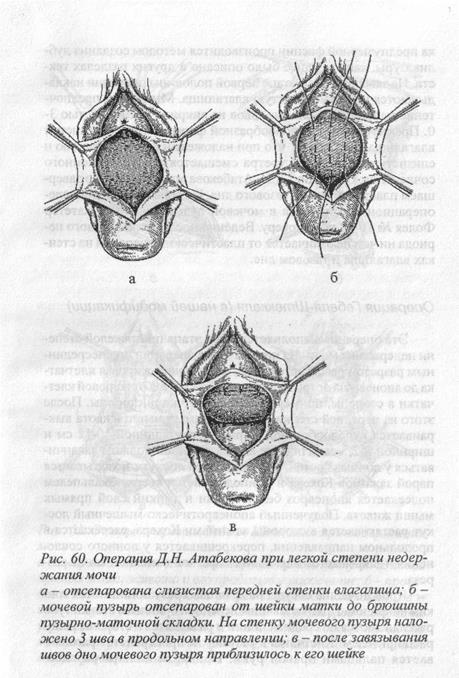
Рис. 60. Операция Д. Н. Атабекова при легкой степени недержания мочи
а — отсепарована слизистая передней стенки влагалища; б -мочевой пузырь отсепарован от шейки матки до брюшины пузырно-маточной складки. На стенку мочевого пузыря наложено 3 шва в продольном направлении; в — после завязывания швов дно мочевого пузыря приблизилось к его шейке
Пластика предпузырной фасции производится методом создания дуб-ликатуры, как это ранее было описано в других разделах текста. На завершающем этапе первой половины операции накладываются швы на слизистую влагалища. Мы отдаем предпочтение наложению узловых швов из викрила метричностью 3-0. Преимуществом куполообразной формы разреза слизистой влагалища является то, что при наложении швов на фасцию и слизистую влагалища, уретра смещается в сторону лонного сочленения. Операцию Д. Н. Атабекова мы обязательно завершаем пластикой мышц тазового дна. На первые три дня послеоперационного периода в мочевой пузырь вводится катетер Фолея № 16-18 по Шарьеру. Ведение послеоперационного периода ни чем не отличается от пластических операций на стенках влагалища и тазовом дне.
Операция Гэбеля-Штеккеля (в нашей модификации)
Эта операция выполняется в три этапа при тяжелой степени недержания мочи. На первом этапе операции нижнесрединным разрезом рассекается кожа, и подкожно-жировая клетчатка до апоневроза острым путем освобождается от жировой клетчатки в стороны, примерно на 2 см с каждой стороны. После этого из передней стенки футляра прямых мышц живота выкраивается куполообразной формы лоскут длиной 10-12 см и шириной 2-2,5 см. Нижние концы разрезов должны заканчиваться у лонных костей. Верхний конец лоскута захватывается парой зажимов Кохера и приподнимается вверх. Скальпелем подсекается апоневроз белой линии и тонкий слой прямых мышц живота. Полученный апоневротическо-мышечный лоскут растягивается в стороны зажимами Кохера, рассекается в продольном направлении, перекрещивается у лонного сочленения и закрывается марлевой салфеткой в нижнем конце разреза.
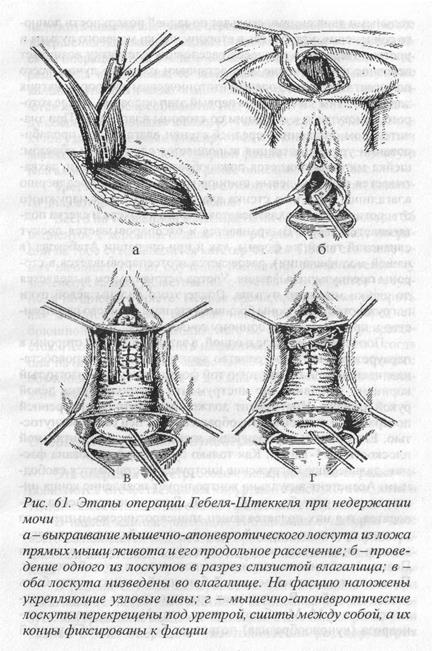
Кровоточащие сосуды на мышцах сразу обшиваются тонким викрилом. Прямые мышцы передней брюшной стенки тупо расслаиваются по средней линии и разводятся в стороны рано-расширителем. Клетчатка в ретциевом пространстве расслаивается пальцами правой руки. При этом пальцы разгибательными движениями скользят по задней поверхности лонного сочленения, углубляясь в сторону шейки мочевого пузыря и уретры. Нередко в процессе расслоения клетчатки возникает венозное кровотечение, для остановки которого лучше всего помогает тампонада горячим изотоническим раствором натрия хлорида. Этим завершается первый этап операции, после которого приступают к операции со стороны влагалища. При значительном опущении передней стенки влагалища и пролаби-ровании уретры операция выполняется следующим образом: шейка матки обнажается ложкообразными зеркалами, захватывается парой пулевых щипцов и низводится к преддверию влагалища. Передняя стенка влагалища в 1 см от наружного отверстия уретры захватывается зажимом Кохера и слегка под-тягивается вверх. Выкраивается и отсепаровывается лоскут слизистой такой же формы, как и при операции Атабекова (в нашей модификации), рассекается и отсепаровывается в стороны предпузырная фасция. Уретра острым путем выделяется до шейки мочевого пузыря. После этого пальцы левой руки погружаются со стороны брюшной стенки в ретциево пространство и прижимаются к лонному сочленению.
Поочередно сначала с одной, а затем и с другой стороны в парауретральное пространство вводятся длинные кровоостанавливающие зажимы изогнутой формы или узкий изогнутый корнцанг. Продвижение инструмента контролируется левой рукой хирурга. Инструмент должен скользить по внутренней поверхности лонной кости, обращенный к ней своей вогнутостью. Его бранши периодически разводятся в горизонтальной плоскости на 1-1,5 см. Как только будет перфорирована фасция, дальнейшее погружение инструмента становится свободным. Ассистент визуально контролирует появление конца инструмента в ране брюшной стенки. Бранши инструмента разводятся, и в них подается конец апоневротическо-мышечного лоскута противоположной стороны, который плавным потягиванием низводится во влагалище и захватывается зажимом Пеана. Аналогичная операция выполняется с другой стороны. После этого рана на передней брюшной стенке может быть ушита послойно. В отличие от прямоугольного разреза, предложенного A.M. Мажбицем, наша модификация разреза апоневроза (куполообразная) позволяет без каких-либо усилий наложить швы на апоневроз передней брюшной стенки. 11осле завершения наложения кожных швов больная снова переводится на операционном столе в положение для влагалищных операций для выполнения ее завершающего этапа. Выведенные концы алоневротаческо-мышечных лоскутов плавно натягиваются книзу, перекрещиваются под уретрой и сшиваются между собой викриловыми швами (3-4 шва), после чего концы лоскутов узловыми швами фиксируются клуковично-пещеристым мышцам. Пластика предпузырной фасции и швы на слизистую влагалища выполняются по ранее описанной методике.
Третьим этапом операции служит пластика мышц тазового дна, которая уже была описана.
Всего по описанной методике нами были оперированы 56 пациенток с хорошим отдаленным результатом. После операции натрое суток вводится катетер Фодея. После его извлечения начинается этап обучения пациентки самостоятельному мочеиспусканию. До вставания с постели это делается на судно, а позднее в туалете. Первое время при попытке ускорить акт мочеиспускания, больная напрягает мышцы передней брюшной стенки, в результате чего мочеиспускание прекращается. Необходимо внушить пациентке, не делать этого и тогда она начинает мочиться самостоятельно. Обычно на процесс обучения уходит 2-3 дня и должна проводиться только лечащим врачом.
Дата добавления: 2014-12-16; просмотров: 1333;
