Раздел 8. Операции при полных разрывах промежности
Причиной полного разрыва промежности являются родовые травмы. В большинстве наблюдений возникшая в родах патология устраняется в раннем послеродовом периоде. Гинекологи же занимаются оперативным лечением старых разрывов промежности, формирующихся в результате несостоятель-ности первичных швов. Полные разрывы промежности не только инвалидизируют женщину; но и ограничивают ее пребывание в обществе. Для хирургической коррекции данной патологии следует выждать не менее 4-6 месяцев для полного формирования рубца и стихания воспалительной реакции в тканях.
При восстановившемся менструальном цикле операция может быть выполнена вскоре после очередной менструации. Подготовка к ней начинается за 5-7 дней назначением щадящей диеты (кефир, простокваша, творог) исключается употребление грубой клетчатки.
Кроме того, за 3 дня до операции ежедневно назначается касторовое масло по 1 столовой ложке 2 раза в день, а накануне ставится сифонная клизма. Операция может быть выполнена под любым видом обезболивания, однако наша клиника отдает предпочтение эндотрахеальному наркозу с использованием релаксантов. Существует две методики ушивания старых разрывов промежности. Первая из них была предложена Д. О. Оттом и заключалась в следующем: после подготовки операционного поля задняя стенка влагалища захватывается зажимом Кохера в 2 см выше утла разрыва, а большие половые губы захватываются пулевыми щипцами на границе рубца между влагалищем и прямой кишкой.
Ассистенты разводят пулевые щипцы в стороны, а хирург тем временем производит очерчивающий разрез на границе разрыва. Нижние концы разреза полулунно частично охватывают заднепроходное отверстие. Фигура освежения напоминает крылья бабочки.
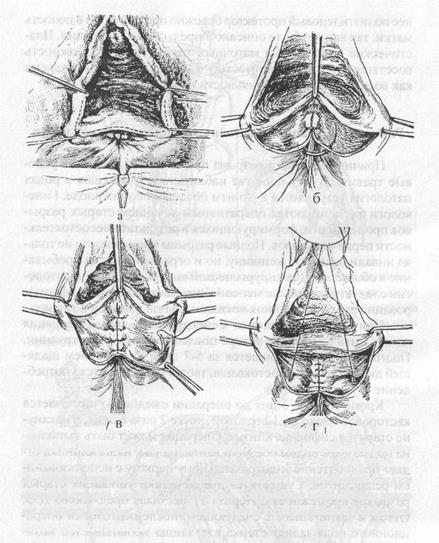
Рис. 54. Операцииущивант старого полного разрыва промежности
а - пунктиром обозначена линия разреза; б -ушивание стенки прямой кишки (по И.Л Брауде); в - завершено наложение швов на стенку кишки; г - сшивание концов разорвавшегося сфинктера прямой кишки
Такая форма разреза облегчает выделение сократившихся концов сфинктера прямой кишки.
После удаления отсепарованных тканей зоны рубца, начинаетея его расслоение. При этом острие скальпеля не должно быть направлено в сторону кишки. Расслоение продолжается до тех пор пока хирург не получит ощущение полной подвижности стенки кишки, т.е. выйдет за пределы рубца. Только хорошая подвижность тканей позволит исключить чрезмерное натяжение при наложении швов. После завершения расщепления рубца края разреза освежаются, и начинается наложение швов. Для этих целей лучше использовать викрил или поли-сорб метричностью 3-0. Первые два шва располагаются выше утла разрыва и проводятся через подслизистый слой кишки. Аналогичным образом накладываются и остальные швы на стенку кишки. Для второго ряда швов можно использовать шов по Ривердену; который захватывает клетчатку над первым рядом швов. Следующим этапом является сшивание концов сфинктера прямой кишки. Для этого мы предпочитаем острым путем выделить концы сфинктера и только после этого поочередно прошить их крутоизогнутой иглой с викрилом (метричностью «О»). Лучше это делать с помощью восьмиобразных швов и сразу их завязывать.
Нити сразу срезаются, и на концы сфинктера накладывается еще 3-4 укрепляющих шва. Перед завязыванием швов в анальное отверстие следует ввести расширитель Гегара № 16-18. Дальнейший ход операции заключается в восстановлении целостности промежности, как это было описано ранее.
Наша клиника отдает предпочтение методике, разработанной И. Л. Брауде. Сущность ее заключается в следующем: у нижнего края разрыва на большие половые губы накладываются пулевые щипцы или зажимы Кохера, с помощью которых разрыв растягивается в поперечном направлении. Для рассечения рубца необходимо использовать острый скальпель, лезвие которого должно располагаться параллельно кишечной стенке. Для облегчения расслоения рубца целесообразно введение под давлением изотонического раствора натрия хлорида с адреналином. Также как и в первом варианте, расслоение продолжается до получения полной подвижности кишечной стенки. Ушивание разрыва кишечной стенки начинается с его верхнего угла после освежения краев. В этих целях нами используется тонкий капрон на кишечной игле или любой абсорбирующийся шовный материал.
Игла вкалывается со стороны слизистой кишки, а выкалывается на стороне подслизистого слоя, затем перекидывается через разрыв, вкалывается со стороны подслизистого слоя, а выкалывается на слизистой оболочке кишки и сразу завязывается. Таким образом, узлы швов остаются в просвете кишки. Таким же образом накладываются все последующие швы. После этого выделенные концы кольцевидной мышцы сшиваются между собой, как и в первом варианте этой операции. Для подкрепляющих швов может быть использован любой из абсорбирующихся шовных материалов. Второй ряд швов соединяет под слизистый слой кишки и клетчатку. Завершающим этапом операции является пластика мышц тазового дна.
Пучок свисающих из анального отверстия лигатур срезается на расстоянии 1 см от сфинкгера. В дальнейшем по мере прорезывания кишечных швов они выделяются из просвета кишки.
Ведение послеоперационного периода у больных со старым разрывом промежности III степени имеет некоторые особенности. Во-первых, весь период после операции им запрещаются клизмы и введение газоотводной трубки; в диете запрещается пища, содержащая грубую клетчатку. Самостоятельный стул не должен быть ранее 6-7 дня. Желательно чтобы он был мягким. В течение первых трех суток они получают нулевой стол, а прием жидкости не ограничивается (сладкий чай, минеральная вода). С 4 суток можно давать насыщенный бульон, несладкие фруктовые соки, свежий кефир (не более 1 стакана). На 6 день разрешается небольшое количество пюре из моркови, картофеля или яблок. На 7 сутки внутрь дается вазелиновое масло. Если желаемого эффекта не получено, то на следующий день утром дается касторовое масло в количестве 30 грамм. С 8 дня начинается постепенное увеличение рациона питания (добавляется провернутое мясо с насыщенным бульоном, кисломолочные продукты, кусочек хлеба), а с 12 дня она может быть переведена на общий стол. Уход за швами осуществляется так же, как это делается после пластических операций на стенках влагалища и тазовом дне. Швы с промежности снимаются на 5-6 день, а подъем с постели и хождение разрешается на 7-8 день при нормальных показателях анализов крови на свертываемость и общую гемограмму. Выписка из стационара производится на 14-16 день.
Раздел 9; Операции при аплазии влагалища (синдром Майера-Рокитанского-Кюстера)
Наиболее часто аплазия матки и влагалища встречается при синдроме Майера-Рокитанского-Кюстера. Хирургическая коррекция при данной патологии в основном направлена на реабилитацию половой функции женщины. В редких случаях при наличии функционирующей матки может быть предпринята попытка ее трансплантации в переднюю стенку искусственного влагалища (М. С. Александров; Л. С. Персианииов; Е. Е. Ги-говский и др.). Операция создания искусственного влагалища может быть выполнена под эндотрахеальным наркозом или перидуралыюй анестезией.
Дата добавления: 2014-12-16; просмотров: 1703;
