ВВЗ-инфекция
Вирус Varicella zoster (BB3) - это один из ДНК-содержащих герпес-вирусов человека, является возбудителем двух различных заболеваний — ветряной оспы и опоясывающего лишая. ВВЗ по своей структуре сходен с другими герпетическими вирусами. Первичная инфекция ВВЗ приводит к развитию ветряной оспы, высококонтагиозного заболевания преимущественно детского возраста. После выздоровления латентный вирус остается в сенсорных ганглиях и в последующем, спустя десятилетия, может реплицироваться, что приводит к появлению опоясывающего лишая (herpes zoster) (Гранитов В.М., 2001). Опоясывающий лишай является болезнью пожилых людей и лиц с иммунодефи-
338____________________________________________________________________________ Глава IV
цитными состояниями. Кроме кожных проявлений, поражаются центральная и периферическая нервная система и вегетативные ганглии (ганглионевриты).
Эпидемиология
Первичная инфекция — ветряная оспа — является одним из самых распространенных заболеваний, характеризуется высокой контагиозностью и эпидемическими вспышками заболеваемости в зимне-весенний период. Является болезнью детского возраста. Невосприимчивы к болезни только дети первых месяцев жизни от серопозитивных матерей. Только 10% случаев заболевания отмечаются у лиц старше 15 лет, однако почти 50% фатальных случаев имеют место в этой возрастной группе (Centers for Disease Control and Prevention, 1999). Источником болезни является больной ветряной оспой человек за 1—2 дня до появления высыпаний и до 5-го дня с момента появления последних элементов сыпи, а также больной опоясывающим лишаем до подсыхания везикул. Пути передачи инфекции - воздушно-капельный, контактный и трансплацентарный. Инкубационный период составляет 10—21 день (в среднем 2 нед.). После болезни развивается стойкий иммунитет, около 95% взрослых имеют иммунитет в результате перенесенной инфекции (Wharton M., 1996). У 80% лиц, не указывающих в анамнезе на ветряную оспу, выявляется защитный уровень сывороточных антител. Ветряная оспа у беременных встречается достаточно редко — 1—7 на 10 000 беременных (Wutzler P., Farber I. et al., 2001).
Вторичная инфекция — опоясывающий лишай — развивается при активации латентной ВВЗ-инфекции или при контакте с больным ветряной оспой и опоясывающим лишаем, а также у лиц, ранее болевших ветряной оспой. Заболеваемость составляет 2—3 случая на 1000 населения (Crowley В., 2001). К группам риска относятся больные СПИДом, злокачественными лимфомами, после трансплантации органов, люди старческого возраста, дети с внутриутробной и неонатальной ветряной оспой, а также беременные. Заболеваемость опоясывающим лишаем среди беременных составляет 5—15 на 10 000 (Prober C.G. et al., 1990).
Патогенез и клиника
Репликация вируса происходит сначала в носоглотке с последующей виру-семией и распространением вируса мононуклеарными фагоцитами на кожу и внутренние органы. Начало болезни острое, на фоне субфебрильной или фебрильной температуры появляется ветряночная сыпь по всему телу, включая волосистую часть головы и слизистые оболочки. Сыпь полиморфна, так как высыпания происходят неодновременно, и представлена пятнами, папулами, везикулами и корочками. Обычно сыпь сопровождается зудом. Проявления общей интоксикации выражены в большей степени при обильных высыпаниях. Лихорадка продолжается от 2—3 до 6—7 дней. В детском возрасте осложнения наблюдаются редко, через 7—10 дней сыпь разрешается без образования рубцов.
Серьезным осложнением ветряной оспы может быть пневмония, чаше она наблюдается у подростков и взрослых. Пневмония обычно развивается через несколько дней после появления сыпи и может прогрессировать до угрожающего жизни заболевания, характеризующегося кашлем, тахипноэ, диспноэ, болью в груди и цианозом; рентгенологически наблюдаются диффузные и узловые перибронхиальные инфильтраты. Признаки поражения легких в той или иной степени наблюдаются у 16% взрослых с ВВЗ-инфекцией по сравнению с 1% подобных осложнений у детей (Smego R., Asperilla M., 1991; Straus S. et al., 1988). Существуют данные, что пневмония при ВВЗ-инфекции у беременных встречается чаще и протекает тяжелее, чем у небеременных. J.Harger и
Внутриутробная инфекция 339
соавт. (2002) сообщили о том, что пневмония развилась у 5% инфицированных беременных. Смертность от ВВЗ-пневмонии в популяции составляет 10—20%, а во время беременности (если не проведена специфическая противовирусная терапия) может достигать 45% (Smego R., Asperilla M., 1991).
Редким осложнением ВВЗ-инфекции является энцефалит (в любом возрасте). У детей обычно поражается мозжечок (мозжечковая атаксия), прогноз благоприятный. У взрослых чаще наблюдается распространенный энцефалит, прогрессирующий в кому. Другими нечастыми осложнениями ВВЗ-инфекции являются гепатит, артрит, орхит, перикардит и нефрит. Показанием к госпитализации может служить также вторичная бактериальная инфекция (гнойные очаги на коже).
Опоясывающий лишай характеризуется односторонней неврологической болью по ходу корешков пораженных позвоночных и черепных нервов, сопровождающейся появлением везикулярной сыпи. Обычно поражаются межпозвоночные узлы грудного отдела позвоночника и корешки тройничного нерва. Боли различные по интенсивности, усиливаются при движении и малейшем прикосновении. Высыпания полиморфные, имеют склонность к слиянию, часто образуют сплошную ленту и занимают большую площадь. Через 6—8 дней пузырьки начинают подсыхать, образуя корочки. Общая продолжительность болезни 2—3 нед. При вовлечении в процесс симпатических и парасимпатических узлов возникают дисфункция ЖКТ, задержка мочеиспускания, трофические нарушения. Тяжелые формы заболевания протекают в виде геморрагической, гангренозной и генерализованной форм. Возможно сохранение болей в течение нескольких месяцев и даже лет — постгерпетические невралгии (опоясывающие боли по ходу нервов). Тяжелыми осложнениями являются менингоэнцефалиты, параличи, поражения зрительных и слуховых нервов (синдром Ханта) (Chen Т. et al., 2002). Следует отметить, что не имеется данных за более частое или более тяжелое течение опоясывающего лишая во время беременности. Кроме того, при анализе 366 случаев опоясывающего лишая во время беременности не выявлено увеличения частоты пороков развития (Enders G. et al., 1994).
Диагностика
Диагноз ветряной оспы обычно устанавливается клинически; лабораторная диагностика требуется для определения внутриутробного инфицирования, а также для установления диагноза опоясывающего лишая, часто напоминающего заболевания различных органов. Окончательный диагноз устанавливается при выделении вируса. Вирус можно выделить из везикул, крови, спинномозговой жидкости, мазков из зева и околоплодных вод. Методом выбора в настоящее время является ПЦР-диагностика. Морфологические методы позволяют обнаружить в мазках из везикул гигантские многоядерные клетки с эо-зинофильными ядерными включениями, характерными для герпес-вирусов (Исаков В.А., Борисова В.В., Исаков Д.В., 1999).
Серологическая диагностика возможна через 2—4 нед. от начала заболевания. Основным серологическим методом диагностики является реакция связывания комплемента (РСК). IgM сохраняются в крови до 3 мес, затем появляются IgG, которые определяются в крови до конца жизни и подтверждают наличие иммунитета к ВВЗ.
Лабораторная диагностика
1. Серологические тесты.
Для первичной ВВЗ-инфекции характерно:
• появление IgG- и IgM-антител через 2—5 дней после возникновения сыпи;
• максимальный пик уровней антител через 3—5 нед. от начала заболевания;
340____________________________________________________________________________ Главам
• снижение титров IgM-антител и их полное исчезновение через несколько месяцев;
• персистенция IgG-антител в течение всей жизни.
Клинический диагноз ветряной оспы можно подтвердить серологическими методами в следующих случаях:
• выявлено 4-кратное нарастание титров антител в парных сыворотках,
взятых в определенные периоды;
• выявлены специфические IgM-антитела к ВВЗ.
2. Идентификация вируса.
Лабораторное подтверждение ветряной оспы у взрослого или новорожденного можно осуществить путем идентификации вируса в жидкости везикул в культуре ткани. Частицы вируса эффективно выделяются путем электронной микроскопии.
Пренатальная диагностика
Специфические ветряночные антитела могут быть выделены из крови плода, полученной при кордоцентезе при сроке 19—22 нед. беременности, но их присутствие не коррелирует с тяжестью внутриутробного поражения. Культура вирусов, полученная при исследовании АЖ, не свидетельствует об инфицировании плода. Выделение ДНК вирусов из околоплодных вод и тканей плода легче всего произвести методом ПЦР.
У детей с врожденным синдромом ветряной оспы серологическая диагностика менее информативна, необходима ДНК-диагностика с помощью ПЦР либо анализ мазка или ткани.
При острой инфекции на ранних сроках — тщательный УЗ-контроль в 22—23 нед. беременности.
Течение и ведение беременности
Во время беременности существует вероятность первичного инфицирования ВВЗ ранее не болевших женщин (около 5% популяции), а также вероятность опоясывающего лишая. Во время беременности наиболее опасны осложнения ветряной оспы (пневмонии, внутриутробное инфицирование, антенатальная гибель плода). ВВЗ-пневмонии развиваются обычно на поздних сроках беременности. Если не проводится специфическая терапия, смертность достигает 45 %, на фоне лечения ацикловиром она снижается до 10—11%.
Внутриутробное инфицирование плода от больной ветряной оспой матери наблюдается в 25% случаев. При заболевании ветряной оспой в первые 20 нед. беременности частота эмбриопатий составляет около 2%, частота самопроизвольных абортов более высокая; после 25 нед. описаны лишь единичные случаи пороков развития. Так, в проспективном исследовании 1373 беременных с ветряной оспой во время беременности G.Enders и соавт. (1994) показали, что при развитии инфекции до 12 нед. только у 2 (0,4%) из 472 беременных была ветряночная эмбриопатия; самый высокий риск отмечен в 13—20 нед. — у 7 (2%) из 351 выявлен ветряночный синдром плода; после 20 нед. беременности случаев заболевания плодов не отмечено (табл. 4.12). В аналогичном проспективном исследовании у 347 беременных с первичной ВВЗ-инфекцией J.Harger и соавт. (2002) выявили только 1 (0,4%) случай ветряночной эмбриопатий.
Представляет опасность заболевание ветряной оспой накануне родов, так как в этом случае защитный титр антител не успевает передаться плоду и У детей могут развиться генерализованные формы инфекции сразу после родов (летальность составляет 20—30%).
Беременным, ранее не болевшим ветряной оспой, рекомендуется избегать контактов с возможными источниками инфицирования (особенно посещать
Внутриутробная инфекция 341
Таблица 4.12 Риск эмбриопатий (в %) при развитии ВВЗ-инфекции у матери в зависимости от срока беременности(Enders G. et al., 1994)
| Риск эмбриопатий | I триместр | II триместр | III триместр |
| 0,4 |
детские учреждения и больницы). При контакте с больными у беременной, не болевшей ветряной оспой, необходимо исследовать уровень специфических IgG (важно получить ответ из лаборатории в течение 24—48 ч). Если беременная серонегативна, показано введение специфического Ig (VZIG) в течение 96 ч после контакта в дозе 0,5 мл/кг в/м или 1 мл/кг в/в (Crowley В., 2001; Huang Y.C. et al., 2001; McCarter-Spaulding D.E., 2001). Если невозможно экстренно провести серологическое обследование, то пациенткам с неуточнен-ным иммунным статусом рекомендуется вводить Ig эмпирически.
Метод пассивной иммунизации применяется в США с 1978 г. VZIG изготавливается из плазмы здоровых доноров, имеющих при серологическом обследовании высокие титры специфических антиВВЗ-антител. Стоимость VZIG в США колеблется от 400 до 900 долл. Наиболее частой побочной реакцией является локальный дискомфорт в месте инъекции (у 1% реципиентов). Точная продолжительность защиты после введения VZIG не установлена, однако она не меньше периода полураспада IgG (приблизительно 3 над.).
Основной целью введения VZIG является предупреждение материнской инфекции. Защитная эффективность вакцины у взрослых — около 70%. Пассивная иммунизация также защищает беременную от развития тяжелых форм заболевания и осложнений (ВВЗ-пневмонии). VZIG не предотвращает внутриутробное инфицирование плода, однако снижает частоту ВВЗ-эмбриопатий и неона-тальной инфекции (Enders G. et al., 1994).
При заболевании ветряной оспой во время беременности показана симптоматическая терапия (дезинтоксикационная, десенсибилизационная). Специфическая противовирусная терапия обычно проводится в первой половине беременности в связи с более высокой частотой поражения плода. Терапия проводится ацикловиром (и аналогами) в дозе 4 г в сутки в течение 7—10 дней в зависимости от тяжести заболевания. При ВВЗ-пневмонии показано внутривенное введение ацикловира в дозе 10—15 мг/кг 3 раза в сутки в течение 10 дней, обязательно назначаются антибиотики широкого спектра действия для профилактики бактериальных осложнений. Однако в настоящее время нет убедительных данных о профилактическом действии ацикловира на развитие ветря-ночного синдрома плода.
Всем беременным, перенесшим ветряную оспу во время беременности, для выявления возможных пороков развития необходимо проводить ультразвуковой скрининг, при подозрении на пороки развития и внутриутробное инфицирование рекомендуются кордоцентез для определения специфических IgM в крови плода и амниоцентез для ПЦР-диагностики возбудителя. При выявлении поражения плода женщине может быть предложено прерывание беременности.
При заболевании беременной накануне родов (в последние 5 дней) беременность рекомендуется пролонгировать как можно дольше для передачи защитного титра антител от матери к плоду. Активные высыпания на половых органах могут быть показанием к родоразрешению путем операции кесарева сечения. После родов пациенток с ветряной оспой или опоясывающим лиша-
342____________________________________________________________________________ Главам
ем необходимо изолировать в инфекционные боксы. Новорожденным назначается профилактический курс ацикловира и проводится пассивная иммунизация VZIG (Centers for Disease Control and Prevention, 1996). Наблюдение за ними осуществляется в течение 2 нед., рекомендуется грудное вскармливание с целью передачи содержащихся в молоке защитных антител. При развитии ветряной оспы у новорожденного проводится лечение ацикловиром в дозе 1С—15 мг/кг 3 раза в сутки в/в, курс лечения 5-7 дней (Huang Y.C. et al., 2001).
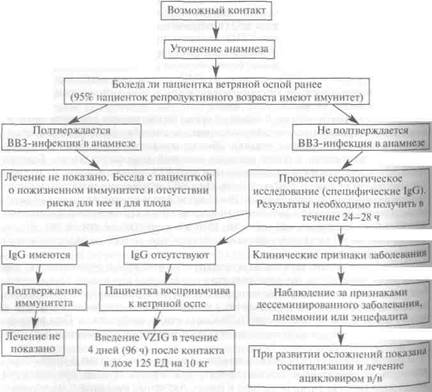
На рисунке 4.8 представлен алгоритм ведения беременных пациенток имевших контакт с больным ветряной оспой.
В связи с особенностями поражения плода на разных сроках гестации следует различать ВВЗ-эмбриопатию — ветряночный синдром плода (при инфекции в I—II триместрах беременности) и неонатальную ВВЗ-инфекцию (при заболевании накануне родов или сразу после родов).
Эмбриопатия
|
| Рис. 4.8. Алгоритм ведения беременности у пациенток, имевших контакт с больными ВВЗ-инфекцией. |
В 1947 г. было опубликовано первое сообщение о случае ветряночного синдрома плода, после этого в литературе было описано еще около 100 случаев ветряночного синдрома (McCarter-Spaulding D.E., 2001; Sauebrei A., Wutzler P., 2000; Sauebrei A., Wutzler P., 2001), при котором 30% детей умирали в первые месяцы жизни (Sauebrei A., Wutzler P., 2000). Специфические аномалии разви-
Внутриутробная инфекция 343
тия при врожденном ветряночном синдроме включают: поражения кожи (-рубцы и отсутствие кожи), гипоплазию верхних и нижних конечностей, мышечную атрофию, рудиментарные пальцы, задержку психомоторного развития, микроцефалию, атрофию коры головного мозга, пороки органа зрения (катаракта, хориоретинит, микрофтальмия). Эти аномалии доказывают нейро-дермотропную природу вируса. Сначала предполагалось, что синдром развивается при заболевании матери только в I триместре беременности, однако в дальнейших исследованиях было показано, что периодом риска является первая половина беременности. При этом внутриутробное инфицирование не зависит от тяжести заболевания матери и является результатом гематогенной трансплацентарной диссеминации вируса. Восходящее инфицирование возможно, но наблюдается чрезвычайно редко.
Интересно отметить, что у детей с врожденной инфекцией не всегда удается выделить вирус ветряной оспы. Поэтому для подтверждения диагноза ВВЗ-эм-бриопатии рекомендуются следующие критерии (Sauebrei A., Wutzler P., 2001):
• клинические, вирусологические или серологические признаки материнской ВВЗ-инфекции во время беременности;
• врожденные поражения кожи соответственно нескольким дерматомам;
• подтверждение внутриутробной ВВЗ-инфекции путем определения вирусной ДНК у плода методом ПЦР, определения специфических IgM, персистенции специфических IgG или появление опоясывающего лишая в первые несколько месяцев жизни ребенка без предшествующей клиники ветряной оспы.
К сожалению, не существует точных методов пренатальной диагностики ВВЗ-эмбриопатии. Для пренатальной диагностики эмбриопатии рекомендуются кордоцентез с целью определения вирусспецифических IgM в крови плода в сроке беременности 19—22 нед., амниоцентез и забор ворсин хориона с целью определения ДНК вируса методом ПЦР. Однако определение антител или вируса у плода не указывает на тяжесть инфицирования плода. С целью установления тяжести поражения плода можно рекомендовать ультразвуковое исследование, при котором диагностируются многоводие, водянка плода, множественные гиперэхогенные включения в печени, задержка развития плода, торакальная дисплазия, декстрокардия, атрофия конечностей, дисплазия мозжечка (Pretorius D. et al, 1992).
Дифференциальный диагноз следует проводить с первичной ВПГ-инфек-Цией на ранних сроках беременности, при которой формируются похожие аномалии развития. Неврологические дефекты и поражения глаз наблюдаются при внутриутробной ЦМВИ, врожденной краснухе и токсоплазмозе; поражения кожи возможны при внутриутробной инфекции вирусом Коксаки. Врожденное поражение кожи по ходу дерматомов и микрофтальмия являются пато-гномоничными для генетического MIDAS-синдрома.
При развитии внутриутробной ВВЗ-инфекции вирус персистирует в сенсорных ганглиях плода и может проявляться врожденным или детским опоясывающим лишаем. Короткий латентный период объясняется несовершенным клеточным иммунитетом у новорожденных и снижением после родов титра материнских антител. Такие дети нуждаются в наблюдении невропатолога и офтальмолога для своевременной диагностики других последствий внутриутробной ВВЗ-инфекции (Sauebrei A., Wutzler P., 2001).
ВВЗ-инфекция новорожденного
Этот вариант клинического течения ВВЗ-инфекции развивается у ново-Рожденного при заболевании матери в течение 3 нед. до родов. Тяжесть заболе-
 344____________________________________________________________________________ Глава IV
344____________________________________________________________________________ Глава IV
вания новорожденного определяется сроком внутриутробного заражения Если мать заболевает в последние 5 дней беременности, заболевание новорожденного протекает очень тяжело. Тяжелая инфекция является результатом гематогенной трансплацентарной диссеминации вируса в отсутствие материнских антител, обеспечивающих пассивный иммунитет плода. Смертность у таких новорожденных составляет 20—30% (Sauebrei A., Wutzler P., 2001).
Неонатальная ветряная оспа проявляется обычно в первые 10—12 дней жизни, высыпания после 12 дней обычно связаны с постнатальным заражением. Эта форма болезни протекает легче, так как у новорожденного имеется защитный материнский иммунитет. У некоторых новорожденных имеется только поражение кожи (рубцы) и нет системных признаков заболевания. У других болезнь характеризуется двухфазным течением: вначале имеются поражения кожи, а затем наблюдается диссеминация вируса и появляется кожная сыпь. Тяжелое заболевание может сопровождаться распространенным поражением кожи и вовлечением внутренних органов. Угрожающими жизни осложнениями являются пневмония, энцефалиты и гепатиты.
У новорожденного иногда имеются признаки опоясывающего лишая, что является доброкачественным вариантом течения внутриутробной ВВЗ-ин-фекции; в редких случаях опоясывающий лишай может сочетаться с энцефалитом.
Для предупреждения неонатальной ветряной оспы существуют профилактические меры. Если возможно, родоразрешение необходимо отложить на 5—7 дней от начала материнского заболевания, чтобы обеспечить транспорт защитных антител к плоду. Новорожденным назначается профилактический курс VZIG; пассивная иммунизация рекомендуется для предупреждения и уменьшения тяжести течения неонатальной ветряной оспы. Рекомендуемая минимальная доза VZIG для новорожденного 125 ЕД. Дополнительной профилактической мерой является ограничение прямого контакта новорожденных с материнскими кожными высыпаниями. Грудное вскармливание показано, однако только в случае отсутствия везикул в зоне сосания.
Несмотря на профилактику VZIG, примерно у 30-40% новорожденных развивается клиника ветряной оспы. Таких детей нужно изолировать, с лечебной целью назначается курс ацикловира в дозе 10—15 мг/кг каждые 8 ч в/в в течение 5—7 дней. Ацикловир снижает частоту осложнений и смертность от ветряной оспы (Centers for Disease Control and Prevention, 1999).
Патоморфология плаценты
При макроскопическом исследовании в плаценте обнаруживаются множественные мелкие очаги, похожие на «рисовые зерна». При микроскопическом исследовании в плаценте выявляются очаги некроза ворсин, окруженные распадающимися лейкоцитами, скопления полиморфных клеток в интервиллез-ном пространстве. Наряду с этим в части ворсин определяются гранулемы с некрозами в центре. Среди клеток гранулем обнаруживаются многоядерные гигантские клетки типа клеток инородных тел. Описан также диссеминированный очаговый некротический виллузит. В некротизированных ворсинах видны эозинофильные массы, глыбки ядерного хроматина. В межворсинчатом пространстве содержатся скопления лимфоидных клеток с примесью нейтрофиль-ных лейкоцитов. В трофобласте ворсин и в децидуальных клетках выявляются также внутриядерные эозинофильные включения. В области базальной пластинки отмечаются очаговые некрозы, вокруг которых определяются клетки как с гиперхромными ядрами, так и в состоянии баллонной дистрофии (Сен-чук А.Я., Дубоссарская З.М., 2005).
Внутриутробная инфекция 345
Профилактика
В настоящее время единственный способ предупреждения ВВЗ-инфекции при беременности состоит в исключении контактов с больными ветряной оспой или опоясывающим лишаем.
В России, в отличие от западных стран, пока не проводится профилактическая активная иммунизация против ВВЗ. За рубежом применяется живая ат-тенуированная ВВЗ-вакцина.
Живая аттенуированная ВВЗ-вакцина (VARIVAX) применяется в США с 1995 г. Введение 2 доз с интервалом 4-8 нед. рекомендуется при отсутствии заболевания в анамнезе, что приводит к 97% сероконверсии. Вакцина является высокоэффективной и безопасной, обычно вводится в 1-й год жизни и после 13 лет, может применяться у серонегативных женщин, планирующих беременность. После вакцинации беременность разрешается не ранее чем через 3 мес. У беременных женщин вакцинация не проводится, однако при случайном введении вакцины во время беременности прерывание беременности не показано. Так, при случайном введении вакцины во время беременности 362 женщинам не было выявлено ни ветряночного синдрома плода, ни пороков развития (Shields К.Е. et al, 2001). Вирус вакцины не секретируется с грудным молоком, поэтому можно проводить вакцинацию во время грудного вскармливания (Boh-kle К. et al, 2003).
Пассивную иммунопрофилактику осуществляют с помощью VZIG, вводимого внутримышечно («Varicellon», 0,5 мл/кг) или внутривенно («Vatitect», 1 мл/кг). Вакцина вводится неиммунизированным женщинам, контактировав- шим с больным ветряной оспой во время беременности и в родах, а также новорожденным от матерей, заболевших ветряной оспой в период родов. Одна доза препарата должна быть введена не ранее 2 сут. и не позже 4 сут. (96 ч) после контакта с ВВЗ. При увеличении времени экспозиции с 72 до 96 ч дозу VZIG нужно удваивать. Перед введением VZIG необходимо выяснить анамнез и иммунный статус пациентки. При своевременном введении и оптимальной дозировке Ig заболевание удается предотвратить только в 48% случаев. У 6% беременных отмечается бессимптомная инфекция, а в оставшихся случаях ветряная оспа протекает в легкой форме. При контакте с опоясывающим лишаем во время беременности вводить VZIG обычно не рекомендуется.
Профилактика заболевания у новорожденных
Профилактическое применение препарата VZIG (125 ЕД) рекомендуется Для снижения тяжести инфекции у новорожденных, которые были в контакте с больными ветряной оспой, но не имеют антител, перенесенных от матери. В эту группу входят:
• новорожденные, чьи матери заболели ветряной оспой (но не опоясывающим лишаем) в определенный период — за 7 дней до родов и в течение 1 мес. после родов;
• новорожденные от матерей, не имеющих ветряной оспы в анамнезе, при контакте с каким-либо членом семьи, больным ветряной оспой или опоясывающим лишаем. Эту группу новорожденных (и их матерей) следует обследовать на антитела к ВВЗ, так как большинство имеет антитела, нес-
мотря на отрицательный анамнез у матери; • новорожденные, имеющие при рождении массу тела менее 1 кг; у таких детей может не быть материнских антител, несмотря на то, что их матери болели ветряной оспой. Неонатальная инфекция может протекать тяжело, несмотря на VZIG-пpo-филактику. Поэтому рекомендуется, чтобы новорожденные, относящиеся
346___________________________________________________________________________ Глава IV
к группе высокого риска (матери болели ветряной оспой в период за 5 дней до родов и в течение 2 дней после родов), находились под тщательным наблюдением в стационаре и получали внутривенно ацикловир (10—15 мг/кг через каждые 8 ч) при первых признаках инфекции. Беременным также рекомендуется вводить ацикловир при заболевании перед родами. Этот препарат проходит через плаценту и может подавлять репликацию вируса in utero.
Профилактика внутриболъничной инфекции
Для снижения риска внутрибольничной инфекции необходимо исключить контакты восприимчивого медперсонала с беременными женщинами и пациентами со сниженным иммунитетом в течение 8—21 дня после контакта медперсонала с больными ветряной оспой или опоясывающим лишаем. При внутри-больничной вспышке только серопозитивный персонал может продолжать работу в отделениях, где находятся беременные и больные с иммунодепрессией.
Грудное вскармливание не противопоказано.
Дата добавления: 2014-12-16; просмотров: 1834;
