Эндоскопическая картина
Нормальная лапароскопическая картина органов малого таза. Органы малого таза обычно становятся доступными для осмотра после перевода больной в положение Тренделенбурга, когда сальник и кишечник смещаются кверху. В полости малого таза видны внутренние половые органы, мочевой пузырь, просвечивающие через блестящий покров брюшины крупные пульсирующие сосуды
78 Глава I
(подвздошные артерии и вены). Брюшина, покрывающая мочевой пузырь и прямую кишку, желтоватого цвета за счет подлежащей жировой клетчатки, с нежной сосудистой сетью. Форма мочевого пузыря зависит от его наполнения.
Матка чаще всего расположена по средней линии. Видны ее дно, передняя стенка и пузырно-маточное пространство. Серозный покров матки блестящий, гладкий, бледно-розового цвета. Маточные трубы и яичники обычно подвернуты кзади и расположены в маточно-прямокишечном пространстве. От передней стенки матки отходят в виде белесоватых тяжей круглые маточные связки, уходящие во внутренние ворота пахового канала.
Собственные, широкие, воронко-тазовые и крестцово-маточные связки представляются в виде белесоватых дупликатур брюшины с хорошо просвечивающимися сосудами. Крестцово-маточные связки доступны для осмотра, как правило, при смещении матки кверху и кпереди.
Придатки матки удается осмотреть только с помощью манипуляторов при смещении тела матки кверху и кпереди. В этих условиях становится доступным для осмотра и магочно-прямокишечное пространство. Видны маточные трубы, обычно извитые, бледно-розового цвета, с блестящим гладким покровом, легко смещаемые. При касании инструментом можно ощутить их мягкоэласти-ческую консистенцию. Фимбриальные отделы маточных труб выглядят как бахрома ярко-розового цвета. Они расположены свободно и легко смещаются манипулятором.
Нормальные яичники у женщин репродуктивного возраста имеют белый цвет, мозговидного типа рельеф, размеры 2x3x4 см. Иногда хорошо видны желтые тела, атретические и белые тела, фолликулы в виде маленьких пузырьков.
При остром сальпингите маточные трубы утолщены, отечны, серозная оболочка обеих маточных труб гиперемирована, блестящая (рис. 1.5). Сосудистый рисунок усилен. Из фимбриального отдела трубы при надавливании манипулятором вытекает серозно-гнойный или гнойный экссудат.
При присоединении пельвиоперитонита брюшина малого таза тусклая, гиперемирована, с точечными кровоизлияниями. В позадиматочном пространстве виден мутный, серозно-гнойный или гнойный выпот. При распространении выпота по латеральным каналам отмечаются отек и гиперемия серозной оболочки прилежащих к малому тазу органов (петель кишечника). Маточные трубы утолщены, серозная оболочка гиперемирована, с усиленным сосудистым рисунком. Могут быть точечные кровоизлияния и наложение фибрина. Образуются рыхлые перитубарные спайки. Фимбрии свободные, но из маточных труб поступает мутный, жидкий секрет или гной (Чернехов-ская Н.Е., Черепянцев Д.П., 2004).
При остром сальпингите гонорейной этиологии гной имеет сливкообразный характер и выделяется из фимбриальных отделов маточных труб. Для сальпин-гоофорита туберкулезной этиологии патогномоничны туберкулезные бугорки на висцеральной брюшине, покрывающей матку, трубы, а также казеозные очаги в сочетании с воспалительными изменениями придатков и выраженным спаечным процессом в малом тазу (рис. 1.6).
Для обострения хронического сальпингита характерна следующая картина: брюшина малого таза тусклая, отечная, гиперемированная, с точечными кровоизлияниями и инъекцией сосудов. Маточные трубы гиперемированы, отечны, атоничны, ригидны, часто с четкообразными утолщениями по типу нодоз-ного сальпингита и гидатидами. Нередко выявляются фиброз маточных труб, гидросальпинкс, спайки в области придатков. Фимбрии свободные, с точечными геморрагиями, отделяемого из фимбриальных отделов нет.
Генитальные инфекции и факторы противоинфекционной защиты в генезе
| Рис. 1.5. Острый сальпингит. |
воспалительных заболеваний женских половых органов 79
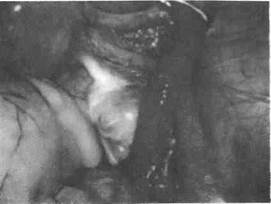
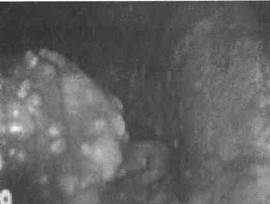
Рис. 1.6. Милиарные высыпания на брюшине органов малого таза.
При хроническом салъпингоофорите вне обострения трубы уплотнены, извиты, неравномерно утолщены, стенки их склерозированы. Наблюдается спаечный процесс в области придатков матки (рис. 1.7).
При пиосальпинксе серозная оболочка маточной трубы грязно-серого или багрово-красного цвета с точечными кровоизлияниями и серым налетом фибрина. Стенка маточной трубы ригидна, утолщена, ампулярныи отдел воронкообразно расширен, иногда значительно (рис. 1.8). Обычно маточная труба подвернута кзади и фиксирована плоскостными спайками. В позадима-
______________________ ,___________ Глава I
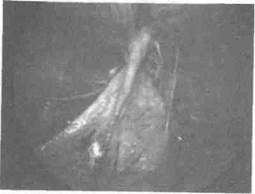
Рис. 1.7. Спаечный процесс в малом тазу - следствие хронического сальпингоофорита.
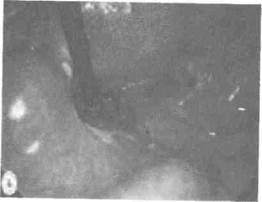
Рис. 1.8. Пиосальпинкс.
точном пространстве и в подвздошных областях определяется жидкий выпот часто с геморрагическим оттенком. Сосудистый рисунок париетальной и висцеральной брюшины малого таза усилен, могут быть точечные геморрагии Серозный покров органов брюшной полости, как правило, не изменен При явлениях пельвиоперитонита серозный покров матки, прилежащих петель тонкой и толстой кишки гиперемирован, отечен, с выраженной контактной кровоточивостью. Наблюдаются признаки спаечного процесса, в который вовле-
Генитальные инфекции и факторы противоинфекционной защиты в генезе
воспалительных заболеваний женских половых органов 81
каются петли кишечника, сальник, матка и маточные трубы, на серозном покрове этих органов видны нити фибрина (Шатунова Е.П., 2001—2002).
Пиовар выглядит как объемное образование яичника с гнойной полостью, имеющей плотную капсулу и наложения фибрина.
При формировании тубоовариального абсцесса образуются обширные спайки между трубой, яичником, маткой, петлями кишечника, стенкой таза. Длительное существование тубоовариального абсцесса приводит к формированию плотной капсулы, отграничивающей гнойную полость (полости) от окружающих тканей. При разрыве таких гнойных образований на их поверхности имеется перфоративное отверстие, из которого в брюшную полость поступает гной (Краснопольский В.И., Буянова СП. и др., 1999).
Для диагностики различных патологических состояний эндометрия широко используется гистероскопический метод.При этом исследовании осмотр слизистой оболочки матки производится с помощью оптического инструмента, введенного в полость матки через цервикальный канал. Для правильной трактовки данных, полученных при гистероскопии, желательно выполнение этой процедуры и диагностического выскабливания в первую фазу менструального цикла.
Показания к диагностической гистероскопии у пациенток с острыми воспалительными заболеваниями органов полового тракта:
• подозрение на внутриматочную патологию;
• остатки плодного яйца;
• инородное тело в полости матки;
• уточнение расположения внутриматочного контрацептива перед его удалением.
У пациенток с хроническими ВЗОМТ гистероскопия показана при:
• нарушениях менструального цикла;
• бесполодии;
• привычном невынашивании беременности;
• подозрении на наличие внутриматочных синехий. Противопоказания к гистероскопии:
• общие инфекционные заболевания;
• воспалительные заболевания нижних отделов половой системы;
• тяжелая патология сердечно-сосудистой системы, печени, почек;
• беременность;
• рак шейки матки.
Гистероскопическая картина при остром эндометрите зависит от причины воспаления. Слизистая оболочка матки гиперемирована, отечна, определяются участки некротизированного эндометрия (рис. 1.9). На этом фоне могут визуализироваться элементы плодного яйца, остатки плацентарной ткани, инородные тела (лигатуры, ВМК и др.).
Макроскопические изменения слизистой оболочки тела матки при хроническом эндометрите не всегда одинаковы (Савельева И.С, 1999). Клинико-гистеро-скопические особенности отражают характер и глубину патоморфологических изменений в эндометрии при хроническом воспалении и их связь с некоторыми симптомами заболевания. Неравномерное истончение и гипертрофия являются Результатом двух противоположных компенсаторно-приспособительных механизмов ткани эндометрия в ответ на хронический воспалительный процесс, который проявляется у больных обильными менструациями. Скудные менструации и белесоватая, тусклая слизистая оболочка матки при гистероскопии свидетельствуют о дегенеративных изменениях в эндометрии на фоне хронического эндометрита (рис. 1.10). У большинства больных хроническим эндометритом
| 82 Глава I |
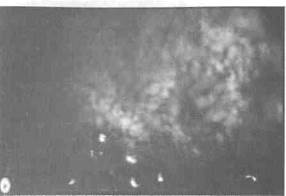
Рис. 1.9. Выраженная гиперемия слизистой оболочки при остром эндометрите.
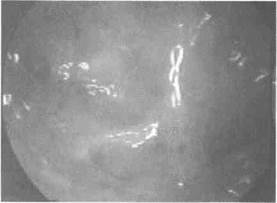
Рис. 1.10. Атрофия слизистой оболочки на фоне хронического эндометрита.
процесс десквамации и регенерации в функциональном слое слизистой оболочки матки нарушен, что следует рассматривать как один из механизмов возникновения перименструальных кровяных выделений. Межменструальные кровяные вьщеления у этих больных, очевидно, связаны со сниженной резистентностью стенок сосудов на фоне длительно текущего воспалительного процесса.
Гистологическое исследование соскоба эндометрия остается до настоящего времени наиболее достоверным способом диагностики хронического эндоме-
Генитальные инфекции и факторы противоинфекционной защиты в генезе
воспалительных заболеваний женских половых органов 83
трита. Гистологическими признаками хронического воспалительного процесса являются инфильтраты, состоящие преимущественно из плазматических клеток, гистиоцитов и реже нейтрофилов, а при туберкулезной этиологии воспаления — характерных эпителиоидных и гигантских многоядерных клеток Пи-рогова-Лангханса.
Перспективным методом диагностики воспалительных заболеваний женских половых органов и дифференциальной диагностики гинекологических заболеваний является радиотермометрия (Хашукоева А.З., Савченко Т.Н., Юшакова Е.И. и др., 2005). Эта методика позволяет выявить патологические изменения путем измерения интенсивности электромагнитного излучения внутренних органов пациента в диапазоне сверхвысоких частот. Радиоизлучение воспринимается специальным датчиком, сигнал усиливается, обрабатывается в схеме прибора и отображается на экране в виде трехзначного числа, соответствующего значению измеряемой температуры.
Таким образом, применение дополнительных методов диагностики при ВЗОМТ у женщин помогает верифицировать патологический процесс, выбрать тактику лечения и оценить эффективность терапии в динамике. Во всех случаях в диагностике ВЗОМТ следует применять УЗИ. При подозрении на внутриматоч-ную патологию значительную помощь может оказать гистероскопический метод. Лапароскопия является последним этапом в диагностике ВЗОМТ, его следует применять, когда исчерпаны возможности менее травматичных манипуляций.
1.5.2.2. Радиотермометрия в диагностике воспалительных заболеваний органов
малого таза
Современные аппаратные методы диагностики ВЗОМТ, такие как УЗИ, не дают четкой картины воспалительного процесса на ранних стадиях его развития, так как основные эхографические признаки (увеличение яичников, нечеткость контуров, жидкость в позадиматочном пространстве) выявляются в период разгара заболевания, а лапароскопия — весьма инвазивный метод диагностики, применение ее ограничено у больных с тяжелой соматической патологией, после ранее перенесенных оперативных вмешательств на органах брюшной полости (Хамада Д., 2001). Другие современные методы диагностики — компьютерная, магнитно-резонансная томография — позволяют с большой точностью (90—100%) дифференцировать ВЗОМТ, опухоли и опухолевидные образования яичников, но, к сожалению, указанные методы не всегда доступны. Несмотря на применение новых диагностических и лечебных методов, частота ВЗОМТ не имеет тенденции к снижению.
В 1997 г. фирма «РЭС» выпустила медицинский радиотермометр РТМ-01. Он выполнен по оригинальной схеме и является модуляционным нуль-радиометром со скользящей схемой компенсации между биологическим объектом и антенной, что обеспечивает измерение интенсивности собственного электромагнитного излучения внутренних тканей с точностью до 0,06%. РТМ-01 предназначен для раннего распознавания онкологических и других заболеваний внутренних органов. Обнаружение патологических изменений проводится путем измерения интенсивности собственного электромагнитного излучения внутренних тканей пациента, которая пропорциональна температуре тканей.
Достоинством комплекса РТМ-01-РЭС является наличие в составе аппаратуры экспертной системы по дифференциальной диагностике рака молочной Железы. Экспертная система позволяет проводить исследование по многим критериям, включая термоасимметрию, дисперсию температуры внутри одной железы и ряду других критериев.
Глава I
 Общий вид диагностического комплекса показан на рисунке 1.11. Прибор надежен и прост в эксплуатации. Результаты РТМ-обследования воспроизводятся на мониторе компьютера или на принтере в виде термограммы и температурного поля на проекции обследуемого органа. Основные медико-технические параметры РТМ-01-РЭС приведены в таблице 1.18.
Общий вид диагностического комплекса показан на рисунке 1.11. Прибор надежен и прост в эксплуатации. Результаты РТМ-обследования воспроизводятся на мониторе компьютера или на принтере в виде термограммы и температурного поля на проекции обследуемого органа. Основные медико-технические параметры РТМ-01-РЭС приведены в таблице 1.18.
| Рис. 1.11. Комплекс РТМ-01-РЭС. |
Прием радиоизлучения проводится контактным способом, для чего к телу пациента прикладывается антенна-аппликатор. Сигнал на выходе усиливается, обрабатывается и отображается в виде трехзначного числа, соответствующего значению измеряемой температуры. Методика позволяет на ранних стадиях выявить воспалительный процесс и онкологические заболевания, так как изменение температурной активности тканей вследствие воспалительного процесса или усиленного метаболизма клеток предшествует структурным изменениям, обнаруживаемым с помощью УЗ И. Метод радиотермографии обладает рядом преимуществ по сравнению с общепринятыми методами диагностики (Вайсблат А.В., 2003). К ним относятся:
• неинвазивность;
• полное отсутствие ионизирующего и других видов излучения и, как следствие, полная безопасность метода;
• высокая информативность.
Учитывая явные преимущества прибора в диагностике различных заболеваний, таких как рак молочной железы, аппендицит, пиелонефрит, очевидна
Таблица 1.18 Основные медико-технические параметры РТМ-01-РЭС
| Показатели | Величина |
| Глубина обнаружения температурной аномалии (т.е. локального понижения или повышения температуры) | 3—7 см в зависимости от содержания влаги в тканях |
| Точность определения глубинной усредненной температуры, °С, в диапазоне температур 32-38°С | ±0,2°С |
| Время измерения глубинной температуры в одной точке | 8с |
| Диаметр антенны-аппликатора | 39 мм |
| Точность измерения температуры кожи | ±0,2°С |
| Время измерения температуры кожи при перепаде температур 32—38°С | 1с |
| Масса основного комплекта | 4кг |
| Потребление от сети 220 В, 50 или 60 Гц | 20 Вт |
Гениталыные инфекции и факторы противоинфекционной защиты в генезе
воспалительных заболеваний женских половых органов 85
несомненная целесообразность его применения в диагностике ВЗОМТ. В связи с этим нами предложен новый диагностический метод обследования больных с ВЗОМТ. Проведено динамическое обследование ПО женщин в возрасте 15-57 лет, которые находились в гинекологических отделениях Городской клинической больницы №55 г. Москвы, из них: 21,1% — с диагнозом острого саль-пингоофорита, 40,7% — с обострением хронического сальпингоофорита, 25,5% — с острым эндометритом, 12,7% — с гнойными образованиями малого таза (Хашукоева А.З., Савченко Т.Н., Юшакова Е.И. и др., 2005).
Пик заболеваемости отмечался в возрастной группе 25—35 лет (79%). Обращал на себя внимание рецидивирующий характер течения болезни и длительность заболевания более 1 года, по поводу чего 37% пациенток находились в стационаре, а 63% получали лечение амбулаторно. У 58% пациенток имеется указание на перенесенные ранее урогенитальные инфекции (хлами-дии, уреаплазма, микоплазма, вирус простого герпеса I и II типов, вирус папилломы человека, цитомегаловирусная инфекция). У всех пациенток в анамнезе отмечена высокая частота (73,4%) инфекционных заболеваний в детском и пубертатном возрасте и у 66% больных — воспалительные экстраге-нитальные заболевания, такие как хронические тонзиллит, гастрит, колит, пиелонефрит. У 35—42% обследованных имелись нарушения менструального цикла.
Радитермометрию проводили в момент поступления пациентки в стационар, в процессе лечения (на 4—6-е сутки) и при выписке. Показатели температуры регистрировались в проекции придатков, дна, передней стенки и шейки матки. Для исключения помех все измерения проводись в специальной экранирующей палатке.
Результаты исследований показали, что у всех больных с диагнозом острого или обострения хронического сальпингоофорита отмечалась температурная асимметрия (от 1,2 до 2,0°С в зависимости от тяжести воспалительного процесса) с повышением температуры в зоне проекции придатков матки.
Параллельно с радиотермометрическими показателями диагноз острого или обострения хронического воспалительного процесса органов малого таза основывался на жалобах пациентки, данных анамнеза, клинико-лабораторных значениях, результатах влагалищно-абдоминального исследования и УЗИ. При обследовании методом ПЦР у 10,7% пациенток выявлена уреаплазма, у 9,4% — микоплазма и у 6,6% — хламидии. При бактериологическом исследовании мазков из цервикального канала в 63% случаев обнаружены различные виды УПМ, преимущественно Е. coli.
Нами были изучены БОФ — СРБ, гаптоглобин, орозомукоид (ОР). Наибольшее повышение уровней СРБ и гаптоглобина наблюдалось у пациенток с гнойными образованиями малого таза. При обострениях хронического сальпингоофорита выявлено повышение ОР. При УЗИ органов малого таза обнаруживались эхографические признаки воспалительного процесса (увеличение яичников, жидкость за маткой).
После противовоспалительной, инфузионной, антибактериальной терапии отмечалось снижение температурной асимметрии в области очага на 0,6—0,9°С на 4—6-е сутки от начала лечения и на 0,3—0,5°С при выписке пациентки. Нормализация радиотермометрических показателей коррелировала с клиническим состоянием пациенток, положительной динамикой лабораторных значений и УЗИ.
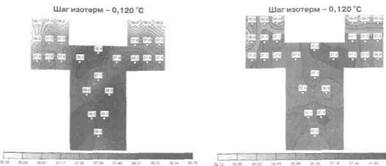
На рисунках 1.12 и 1.13 показано поле внутренних температур больной Р., 25 лет, поступившей с диагнозом острый эндометрит. В момент поступления
86 Глава I
|
Температура (°С): минимальная - 36,5, средняя - 37,6, максимальная - 38,5
Рис. 1.12. Поле внутренних температур
в проекции матки и придатков больной Р.
в момент поступления.
Температура (°С): минимальная - 36,4, средняя - 36,9, максимальная - 37,2
Рис. 1.13. Поле внутренних температур в
проекции матки и придатков пациентки Р.
на б-е сутки пребывания в стационаре.
при РТМ отмечена температурная асимметрия 2,0°С с преобладанием температуры в проекции тела матки. После проведенной антибактериальной, инфу-зионной терапии на 6-е сутки разница температур составила 0,8°С.
Для оценки возможности использования данного метода в диагностике других заболеваний органов малого таза, которые характеризуются наличием воспалительной реакции, нами проведены радиотермометрические обследования пациенток с миомой матки с признаками нарушения питания в узле. На снимках определяются зоны повышенных температур в проекции узла округлой формы, температурная асимметрия в данных случаях достигала 1,8—2,0°С. Показательным является то, что при обследовании женщин с полипами эндометрия и цервикального канала на снимках также определяются «горячие зоны» овальной или неправильной формы в проекции дна матки, шейки матки, однако температурная асимметрия при этом не превышала 1,2—1,4°С.
РТМ-диагностика позволяет дифференцировать ВЗОМТ с такой гинекологической патологией, как аденомиоз, наружный эндометриоз, варикозное расширение вен малого таза, апоплексия яичника, при которых температурная асимметрия составляет всего 0,4—0,6°С.
Полученные радиотермометрические данные свидетельствуют о перспективности применения метода в диагностике ВЗОМТ, дифференциальной диагностике гинекологических заболеваний, а также в контроле за эффективностью проводимой терапии.
Дата добавления: 2014-12-16; просмотров: 2871;
