Основные принципы и технологии восстановления ДПК
На этапе пластического восстановления решаются следующие технологические задачи:
1) восстановление мобильности гастродуоденального перехода;
2) исключение натяжения в швах дуоденальных анастомозов;
3) устранение несоответствия диаметров надстенотического и постстенотического концов ДПК;
4) оптимальное использование псевдодивертикулов для пластической реконструкции луковицы;
5) устранение кратера пенетрирующей язвы;
6) обеспечение физической и биологической герметичности кишечных швов.
Дуоденальные дефекты неповторимы по своему разнообразию форм и размеров: от локального повреждения 1-2 стенок, расположенного в пределах одного уровня, до альтерации всей проксимальной половины ДПК.
Сохраняются лишь хорошо кровоснабжаемые стенки.
Так как кровоснабжение идет со стороны боковых стенок, сохраняемый нервно-мышечный дуоденальный «мостик» минимально должен включать боковую стенку.
Задняя и передняя стенка (или их часть) сохраняются, если они хорошо кровоснабжаются со стороны одной из оставленных боковых стенок.
Если заднюю и переднюю стенки, несущие осложненные язвы, можно удалить и сохранить обе боковые стенки, то удалив обе боковые стенки, несущие осложненные язвы, сохранить переднюю и заднюю стенки невозможно из-за нарушения кровоснабжения в этом сегменте.
Вторичная шпора (псевдопривратник), как правило, в сохраняемом нервно-мышечном дуоденальном мостике полностью расправляется.
Однако, и отечную шпору, даже плохо расправляющуюся, но с хорошим кровоснабжением можно оставить.
Для устранения натяжения в швах дуоденальных анастомозов необходим учет анатомической организации ГДП и изменений, вызванный язвенной альтерацией.
Для придания необходимой мобильности ГДП луковица в надстенотической части полностью отделяется от ПЖ.
Край дуоденальной стенки должен быть удаленным от кратера язвы на 1-1,5 см, а зона вхождения терминальных сосудов в боковые стенки ДПК должна отстоять не более, чем на 1,5 см от края ДПК (см. рис.5).
Мобилизация нижней горизонтальной части ДПК, а при необходимости с полным выведением ее из-под корня брыжейки, полностью снимает натяжение швов в дуоденальных анастомозах любой конфигурации и конструкции.
При иссечении осложненной язвы и циркулярного рубцового стеноза образуется сегментарный дефект, по длине от одного до нескольких уровней ДПК.
На обоих концах могут образоваться различной формы и величины лоскуты с сохраненным кровоснабжением.
Допустимо лишь дозированное моделирование острых углов лоскутов.
Из-за значительного надстенотического расширения просвета кишки возможно несоответствие адаптируемых концов ДПК.
Адаптация проксимального и дистального концов ДПК при формировании дуоденального анастомоза достигается дополнительным продольным рассечением передней стенки дистального конца по средней линии.
Линия дуоденального анастомоза не бывает правильно циркулярной.
Чаще она получается ломаной, повторяющей многообразие форм контуров лоскутов проксимального конца.
Пластическое закрытие дефектов при выполнении мостовидной дуоденопластики,осуществляем ретроградным смещением боковой и передней стенками дистальной части ДПК.
Важным этапом технологии радикальной дуоденопластики (РДП) является адаптация кишечной стенки.
Задняя стенка анастомоза формируется одним рядом узловых серозно-мышечно-подслизистых швов рассасывающейся мононитью 4-5/0.
При этом на проксимальном конце захватываются края стенки луковицы с вовлечением до 0,7 см обнаженного подслизистого слоя и до 0,5 см серозно-мышечного слоя.
На дистальном, фиксированном к поджелудочной железе (ПЖ) крае, кроме подслизистого и мышечного слоя, захватывается и ее капсула.
Все швы накладываются предварительно с частотой не более 2-х на 1 см.
Линия шва задней стенки герметизируется сальником на сосудистой ножке, предварительно проведенном через сальниковую сумку и «окно» в пилоропанкреатической связке.
При этом отграничивающий создаваемую луковицу сальник включается в швы дуоденального анастомоза.
Посредине брыжеечного края боковых стенок луковицы накладываются швы связки. Передняя полуокружность анастомоза формируется рядом серозно-мышечных подслизистых компрессирующих швов с частотой 3 на 1 см.
Максимальное расправление в межшовных промежутках адаптируемых стенок и расширение за счет псевдодивертикулов, удлиняет протяженность линии швов, исключая сужение анастомоза.
Кратер пенетрирующей язвы после удаления некротического детрита устраняется оментопластикой.
Сальник фиксируется к фиброзным краям кратера и дну.
Сальниковая прослойка между ДПК и зоной пенетрации исключает рубцовую фиксацию привратника.
Показанием к выполнению сегментарной дуоденопластикиявляется обширная язвенная альтерация задней и боковых стенок.
Таким образом, основными типами радикальной дуоденопластики являются мостовидная и сегментарная, определяемые количеством стенок по окружности, разрушенных язвенным процессом.
Указание уровня локализации рубцово-язвенного процесса определяет вид РДП: пилоробульбопластика, бульбопластика, бульбодуоденопластика, пилородуоденопластика.
При тубулярных стенозах чаще выполнялась сегментарная дуоденопластика после их иссечения.
Околопилорическое расположение язвы значительно усложняет выполнение дуоденопластики по следующим причинам: риск ятрогенного повреждения привратника, его сосудов и нервов; необходимости восстановления пилорического жома при его рубцово-язвенном повреждении.
По нашим данным, лишь у 8 % больных с околопилорической локализацией язв есть изменения миоструктуры сфинктера.
Манипуляции в непосредственной близости с пилорическом жомом выполняются под двойным контролем со стороны слизистой и серозной оболочки.
Пилорический жом под контролем открытой поэтапной дилатации высвобождается из рубцово-спаечного перипроцесса.
После прицельного иссечения порции миосклероза сохраненное кольцо пилорического жома полностью расправляется, сохраняется замкнутость его миоструктуры.
В том редком случае, когда миоструктура сфинктера привратника необратимо изменена на значительном протяжении, необходимо первично реконструктивное вмешательство.
И значительного числа апробированных вариантов оптимальным является создание арефлюксного пилороэнтероанастомоза (рис.6).
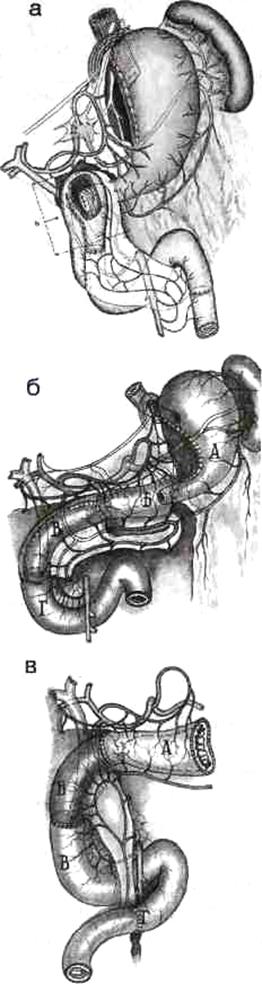
Рис. 6. Варианты пилороэнтероанастомоза: а - искусственный привратник - концево-петлевой гастроэнтероанастомоз и искусственная кардия после СПВ
б, в - варианты замещения проксимальной части двенадцатиперстной кишки (в - энтеродуоденопластика, г - гастродуоденопластика).
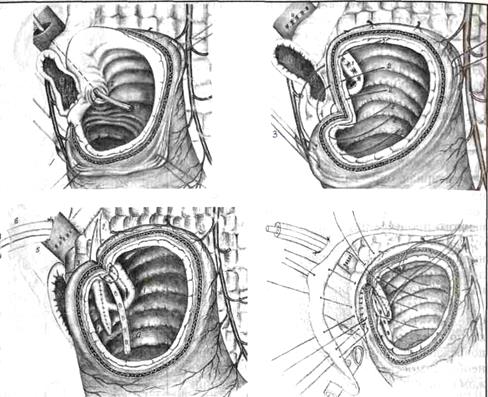
Рис. 7. Вариант сегментарной дуоденопластики с вмешательством на структурах большого дуоденального сосочка ( папиллосфинктеропластика)
Сложность выполнения РДП значительно возрастает при околососочковой локализации язвы.
Удаление патологического очага сопряжено с риском повреждения поджелудочной железы, терминальных отделов холедоха и вирсунгова протока, магистральных и панкреатодуоденальных сосудов.
Надсосочковые пенетрирующие язвы могут повреждать холедох с формированием холедоходуоденальных свищей или продленных рубцовых структур терминального интрапанкреатического отдела холедоха и вирсунгова протока.
Кроме того, осложненные околососочковые язвы могут сопровождаться выраженным отеком, нарушающим проходимость малого и большого дуоденальных сосочков, с последующим развитием холецистита и панкреатита.
Наиболее простая и часто встречающаяся анатомическая ситуация при сегментарной дуоденопластике в постбульбарной зоне, когда пенетрирующая язва располагается на 1-1,5 см выше БД С.
Тогда линия задней стенки дуоденального анастомоза проходили на 0,5 см проксимальнее основания БДС.
Реже край пенетрирующей язвы достигает основания БДС.
После удаления необратимо измененных стенок ДПК обнажалось основание сосочка, через которое вынужденно проходила линия анастомоза, что усиливало опасность развития острого послеоперационного панкреатита.
Рис. 8. Этапность выполнения холедоходуоденопластики
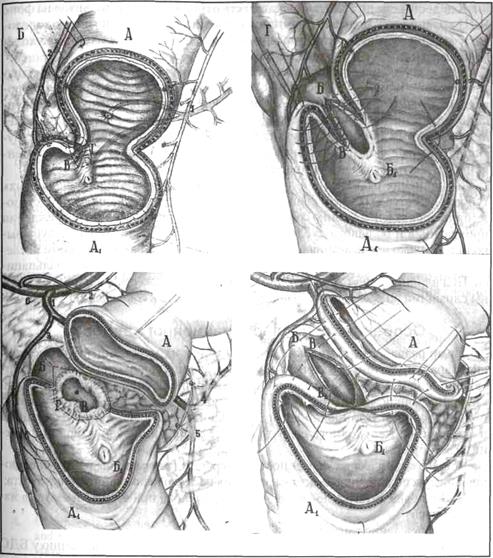
Для профилактики острой внутрипротоковой гипертензии необходима временная декомпрессия путем катетеризации вирсунгова протока и холедоха (рис.7).
Если пенетрирующая язва приводила к стенозу сосочка, резецировалась его трансформированная часть и одномоментно с дуоденопластикой выполнялась папиллосфинктеропластика.
При стриктуре вирсунгова протока выполнялась вирсунгопластика.
Для устранения холедоходуоденальных свищей разработаны индивидуальные варианты задних холедоходуоденальных анастомозов (рис.8).
К недостаткам подобных вмешательств относится частое развитие на фоне ХДН холангита.
У ряда больных пришлось выполнить транспозицию холедоха с созданием арефлюксной конструкции холедоходуоденального или холедохокишечного анастомозов (см. рис. 7).
При вынужденных обширных сегментарных иссечениях стенок двенадцатиперстной кишки, ее непрерывность восстанавливалась простыми пилородуоденальными анастомозами, в том числе и околососочковыми.
Потеря функционально значимой проксимальной части ДПК нарушает автономность желудка.
Поэтому для коррекции этих осложнений мы применяем соответствующие сложные формы восстановления гастродуоденального перехода стенкой желудка или сегментом тощей кишки на сосудистой ножке.
Выполнение радикальной дуоденопластики при «декомпенсированных» тубулярных стенозах имеет свои особенности.
При декомпенсированном стенозе, приводящие к изменению синтопии ГДП, возрастает опасность повреждения привратника и большого дуоденального сосочка.
Дуоденотомию следует выполнять только после дезинвагинации стеноза.
При интрадуоденальном исследовании дилатированный пилорический жом не удается обнаружить пальпацией.
Под влиянием многократных механических раздражений пальцем со стороны слизистой он всегда восстанавливает способность к сокращению.
Дата добавления: 2014-12-14; просмотров: 839;
