Легочные изменения после абдоминальных операций
Пациенты с ранее нормальными легкими страдают от ухудшения оксигенации по крайней мере в течение двух суток после операции в области живота. Степень ухудшения связана с локализацией операционной раны. Ухудшение менее выражено после операций в нижней части брюшной полости и более выражено- после торакоабдоминальных процедур, а также срединных или парамедиальных разрезов в верхней части живота. При таких обстоятельствах различие в значениях pао2 до и после операции может достигать 4 кПа.
Ухудшение оксигенации в послеоперационный период связано с уменьшением ФОЕЛ. После индукции анестезии отмечается резкое снижение ФОЕЛ. Конкретная причина неизвестна, но степень снижения одинакова у пациентов со спонтанным дыханием и у пациентов с ИВЛ. После операции это снижение поддерживается раневой болью, вызывающей спазм мышц на выдохе, а вздутие живота приводит к ограничению движения диафрагмы. Определенное влияние оказывает также место хирургического разреза: наибольшее снижение происходит после операций на грудной клетке и в верхней части живота. Положение лежа на спине тоже уменьшает ФОЕЛ.
Снижение ФОЕЛ может привести к распространению объема закрытия до диапазона дыхательного объема. Это обусловливает закрытие малых дыхательных путей при вентиляции нормального дыхательного объема. В заинтересованных дыхательных путях происходит захват газов, и последующая абсорбция воздуха может привести к развитию небольших дискретных областей ателектазов, не видимых на рентгенограмме. Это наблюдается в основном в зависимых частях легкого. Конечным результатом является повышение количества областей с низким V/Q в пределах легких. Взаимосвязь изменений ФОЕЛ и PaО2 после операции показана на рис.3.З.
У большинства пациентов такие отклонения приходят в норму на 5-й или 6-й день после операции. Однако если эти изменения значительны, то области с низким V/Q могут стать очагом инфекции, особенно при наличии замедления секреции. Факторы, способствующие замедлению секреции после операций, перечислены ниже.
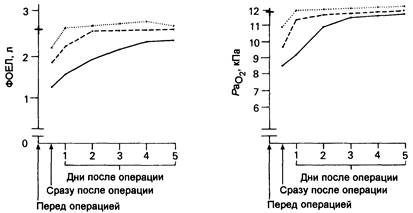
Рис. 3.3. Изменения функциональной остаточной емкости легких (ФОЕЛ) и артериального давления кислорода (РаО2) после операции.
Точечная линия на графике- минимальная внеполостная операция;
пунктир-операция в нижней части живота; сплошная линия-операция в верхней части живота.
1. Невозможность откашливания. Это обусловлено главным образом раневой болью. Однако свой вклад может вносить и чрезмерная седатация. Послеоперационные нарушения электролитного баланса, особенно гипокалиемия и гипофосфатемия, могут осложнять ситуацию ухудшением мышечной функции.
2. Угнетение реснитчатого эпителия. Это обусловлено прежде всего использованием неувлажненных анестетических газов.
3. Препараты, уменьшающие слюноотделение. При премедикации лекарствами, уменьшающими слюноотделение, мокрота становится более вязкой. Сухая слизистая оболочка уже сама по себе более подвержена воспалительной реакции. Если это происходит, экссудация усугубляет проблему впоследствии.
4. Инфекция. В случае развития легочной инфекции ухудшение оксигенации может способствовать потере кооперации при отделении секретов.
Сочетание этих факторов может привести к задержке секреции, что обусловит появление рентгенологически определяемых областей коллапса легочной ткани, а также увеличение работы дыхания. В крайнем случае оксигенация крови может стать неадекватной, несмотря на кислородную терапию, или может наблюдаться задержка углекислоты. Последовательность событий, способных привести к легочной недостаточности, показана на рис. 3.4.
Предрасполагающие факторы
1. Место операции. Легочные осложнения после операции в верхней части живота возникают чаще, чем после операций в нижней части живота.
2. Конкурирующее респираторное заболевание повышает частоту осложнений. Это особенно важно в присутствии конкурирующей инфекции или чрезмерной секреции.
3. Курильщики имеют повышенную частоту легочных осложнений по сравнению с некурящими.
4. Ожирение ассоциируется с высокой частотой легочных осложнений. В послеоперационный период у тучных пациентов отмечаются низкая ФОЕЛ и повышение работы дыхания.
Анестезиологический метод оказывает незначительное влияние на частоту послеоперационных легочных осложнений.
Клинические находки
Коллапс легочных сегментов. У пациентов с развитием клинической симптоматики первые признаки ателектазов появляются обычно в первые сутки после операции. Часто присутствует триада, включающая пирексию, тахикардию и тахипноэ. Температура тела обычно достигает 38-39°С. Нередко имеет место продуктивный кашель. При выраженных ателектазах у пациента развивается цианоз. При объективном исследовании местные признаки не очень характерны при условии отсутствия обширной области ателек-тазирования. На рентгенограмме определяются пятнистые области ателектазов.
Пневмония. После операции редко развивается долевая пневмония. Бронхопневмония наблюдается чаще, особенно у пожилых. Начало симптоматики не столь быстрое, как при ателектазировании. Обычно наблюдается лихорадка, а также ассоциативная тахикардия с повышением частоты дыхания. При осмотре обычно обнаруживаются области уплотнения легочной ткани, преимущественно в нижних отделах легких, которые видны на рентгенограмме.
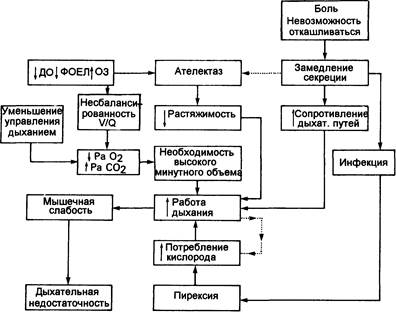
Рис. 3.4. Схематическое представление событий, приводящих к дыхательной недостаточности в послеоперационный период.
ДО-дыхательный объем; ФОЕЛ - функциональная остаточная емкость легких; 03-объем закрытия; V/Q-вентиляция/перфузия;
Рао2 - артериальное напряжение кислорода;РаСО2 - артериальное напряжение двуокиси углерода.
Лечение
В случае подозрения на легочное осложнение следует отправить образцы мокроты на бактериологический анализ. После этого можно приступить к соответствующей антибиотикотерапии. Следует назначить интенсивную физиотерапию с целью удаления секрета и расправ-ления ателектазированной легочной ткани.
У пациентов с легочным коллапсом обычно имеется гипоксемия, но pасо2 остается в норме или может быть низким в результате тахипноэ, во всяком случае на ранних стадиях. Обычно для коррекции гипоксемии бывает достаточно умеренной концентрации кислорода (30-40%), но это необходимо подтвердить анализом газов крови. У пациентов с недостаточным ответом на лечебные мероприятия развиваются признаки респираторного дистресса. Пациенты загружаются и увеличивается вентиляционная работа с частым дыханием и вовлечением дополнительных мышц. Несмотря на кислородную терапию, повышается Pаco2 и ухудшается артериальная оксигенация. При продолжающемся ухудшении газового состава крови показано применение ИВЛ.
Дата добавления: 2014-12-09; просмотров: 997;
