Острый и хронический проктит 1 страница
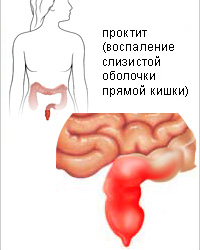 Острый проктит может проявляться в различных морфологических формах. Катарально-геморрагическая форма характеризуется гиперемией слизистой оболочки кишки и точечными рассеянными кровоизлияниями. При катарально-гнойной форме наблюдается гиперемия слизистой оболочки с наличием гноя на ее поверхности. Катарально-слизистая форма проявляется гиперемией слизистой оболочки прямой кишки с наличием на ее поверхности слизи. При полипозной форме на слизистой оболочке кишки выявляются полиповидные образования. Эрозивный проктит характеризуется наличием эрозий на слизистой оболочке кишки, язвенный проктит — образованием язвенных дефектов. Хронический проктит может протекать в гипертрофической, нормотрофической и атрофической формах. При гипертрофическом проктите складки слизистой оболочки утолщены, рыхлые, при нормотрофическом имеют обычный вид, при атрофическом — сглажены, слизистая оболочка истончена. Определяется различная степень гиперемии и отека слизистой оболочки, иногда контактная ее ранимость.
Острый проктит может проявляться в различных морфологических формах. Катарально-геморрагическая форма характеризуется гиперемией слизистой оболочки кишки и точечными рассеянными кровоизлияниями. При катарально-гнойной форме наблюдается гиперемия слизистой оболочки с наличием гноя на ее поверхности. Катарально-слизистая форма проявляется гиперемией слизистой оболочки прямой кишки с наличием на ее поверхности слизи. При полипозной форме на слизистой оболочке кишки выявляются полиповидные образования. Эрозивный проктит характеризуется наличием эрозий на слизистой оболочке кишки, язвенный проктит — образованием язвенных дефектов. Хронический проктит может протекать в гипертрофической, нормотрофической и атрофической формах. При гипертрофическом проктите складки слизистой оболочки утолщены, рыхлые, при нормотрофическом имеют обычный вид, при атрофическом — сглажены, слизистая оболочка истончена. Определяется различная степень гиперемии и отека слизистой оболочки, иногда контактная ее ранимость.
Острый проктит проявляется постоянными болями в прямой кишке схарактерными выделениями из заднего прохода (серозными, слизистыми, гнойными, геморрагическими). Иногда отмечается подъем температуры тела до 37,5—38°. Наблюдаются слабость или спастическое состояние сфинктера заднего прохода, что обнаруживают при ректальном исследовании.
Хронический проктит протекает с периодически возникающими болями в левой подвздошной области, прямой кишке (проктосигмоидит) или в заднем проходе (сфинктерный проктит, криптит, папиллит). В периоды обострения возможно изменение тонуса сфинктера заднего прохода (слабость или спазм). При пальцевом исследовании может определяться болезненность в зоне воспалительного процесса. Иногда хронический проктит протекает без неприятных ощущений у больного. Единственным признаком заболевания в таких случаях является лишь наличие слизи в каловых массах. Одним из осложнений может быть сужение прямой кишки, которое нередко формируется при гонорейном проктите.
Диагноз устанавливают на основании анамнеза, данных осмотра, ректального исследования и ректоскопии ( Ректороманоскопия). Для определения степени и характера воспалительных изменений проводят цитологическое исследование кишечного содержимого, посев кала с целью определения состава кишечной микрофлоры, биопсию слизистой оболочки.
При тяжелых формах острого проктита (катарально-гнойной, эрозивной, полипозной, язвенной) лечение проводят в стационаре. Показаны постельный режим, диета с ограниченным количеством клетчатки, исключением острых, жареных блюд, пряностей и алкоголя. Противовоспалительную терапию (антибиотики, сульфаниламиды) назначают с учетом результатов посева кала и чувствительности микрофлоры к лекарственным препаратам. Местно применяют микроклизмы с колларголом, настоем ромашки. При стихании явлений острого воспаления назначают масляные микроклизмы, сидячие ванны с 0,01% перманганата калия, промежностный теплый душ. При тяжелых формах неспецифических язвенных проктитов благоприятный эффект дает применение кортикостероидов.
Лечение хронического проктита можно проводить амбулаторно, используя те же средства, что и для лечения острого проктита. Целесообразно курортное лечение. Назначают субаквальные ванны, грязелечение, кишечные промывания теплой щелочной водой типа Боржоми, Ессентуки, которые способствуют отторжению слизи и активизируют двигательную функцию толстой кишки. Используют комплекс лечебных мероприятий, направленных на борьбу с запорами (массаж, гимнастику брюшного пресса для выработки закрепления рефлекса на дефекацию). Лечение осложнений болезни (выраженных рубцовых сужений) оперативное. Прогноз при своевременном и правильном лечении, как правило, благоприятный.
Тема 02.03. 10. Оказание доврачебной помощи при чрезвычайных ситуациях и несчастных случаях.
Характеристика чрезвычайных ситуаций
Одной из характерных особенностей 20 века является массовый травматизм вследствие катастроф, вызванных силами природы или технологической деятельностью человека. Все это входит в понятие «чрезвычайная ситуация» (ЧС). Чрезвычайная ситуация — ситуация, вызванная природной или техногенной катастрофой, при которой возникает резкая диспропорция между потребностью пострадавших в экстренной медицинской помощи и возможностью ее обеспечения имеющимися силами и средствами здравоохранения с использованием повседневных форм и методов ее работы. Все это дало основание к выделению и оформлению в составе здравоохранения нового учебно-практического направления, получившего название «медицина катастроф», созданию Министерства по ГО и ЧС. Катастрофы сопровождаются массовым поражением людей со всеми видами патологии, выводом из строя части медицинских предприятий, для ликвидации которой потребуется помощь сил и средств извне района бедствия с использованием особых форм и методов их работы. Фельдшеру, где бы он ни работал (ФАП, медпункт предприятия, скорая помощь), необходимо знать все положения, тактику, принципы организации помощи населению при ЧС, т. к. он является не только помощником врача при них, но может оказаться первым, оказавшимся в зоне ЧС, и от его действий зависит жизнь очень многих людей.
Медицина катастроф
Характеристика основных поражающих факторов при катастрофах. Характер потерь среди населения при катастрофах, степень выхода из строя местных (территориальных) сил и средств здравоохранения, наличие или отсутствие заражения местности в районе бедствия, размер очага и т. п. входят в понятие «медико-тактическая характеристика катастроф». Сами катастрофы, как и количество жертв от них, заблаговременно непредсказуемы ни по месту, ни по времени. Жизнь все же подсказывает, что вполне реально иметь некоторую готовность, прогноз возможной катастрофы не только на объектах хозяйства, в регионе, но и в стране, зная технологические производства и некоторые виды природных стихий (например — весенние наводнения, сейсмоопасные зоны и др.). Из перечисленных в таблице катастроф видно большое многообразие поражающих факторов (многофакторность).
Основными поражающими факторами как природных, так и техногенных катастроф являются:
динамические (механические) воздействия на организм взрывной волны, обвалов, метательное действие, вторичные снаряды, падение с высоты, придавливание разрушенными конструкциями зданий, шахт;
термические воздействия (высокие и низкие температуры, лучистая энергия);
радиационные излучения;
химические вредные вещества (СДЯВ) — хлор, аммиак, нитраты;
биологические (бактериологические) средства.
По ряду параметров эти факторы аналогичны или почти аналогичны воздействию на человека современного оружия. Они нередко могут воздействовать одновременно, вызывая разнообразные множественные, комбинированные, сочетанные травмы разной степени тяжести.
Характеристика величины и структуры потерь населения при катастрофах. При катастрофе потери обычно возникают внезапно, и их количество, как правило, превышает возможность местного здравоохранения в оказании людям медицинской помощи в оптимальные сроки для спасения жизни и предупреждения опасных осложнений. Размер потерь и число погибших при каждом виде катастроф колеблется в большом диапазоне в зависимости от ряда условий: от интенсивности действия поражающих факторов, плотности населения в зоне катастроф, характера застройки, степени защиты и готовности населения.
Обращает на себя внимание высокая тяжесть поражения с преобладанием черепно-мозговой травмы при механическом факторе повреждений. При дорожно-транспортных авариях травмы головы составляют 50,9%, травмы конечностей — 20,4%. В структуре потерь высок и удельный вес сочетанной и множественной травмы. Как известно, эти травмы чаще осложняются шоком, кровотечением, нагноением и взаимно отягощаются и требуют более длительного лечения. Исходы чаще менее благоприятны.
Заслуживает особого внимания высокая частота среди травм синдрома длительного сдавления («краш-синдром»). В Армении при землетрясении он наблюдался у 23,8% пострадавших. Раны, полученные при чрезвычайной ситуации, обычно бывают рваные, загрязненные песком, землей, осколками стекол на большую глубину. Это наблюдалось у всех пораженных смерчем в городе Иванове, при всех землетрясениях.
Структура потерь среди детского населения по локализации мало чем отличается от таковой у взрослых: здесь также превалируют множественные и сочетанные травмы. Значительная часть пострадавших погибает от несвоевременности оказания медицинской помощи, хотя травма и не смертельна. Известно, что через 1 час шок может быть необратим. Противошоковые мероприятия, проведенные в первые 6 часов, снижают смертность на 25–30%. Среди погибших 1/3 умирает медленно (за первые 6 часов их можно спасти). По данным ВОЗ, 20% среди погибших в результате несчастных случаев в мирное время могли быть спасены, если бы медицинская помощь была им оказана на месте происшествия.
В структуре потерь от катастроф значительную долю составляют женщины и дети. Особого внимания заслуживает вопрос отношения к беременным женщинам, попавшим в катастрофу. Таких женщин в мире (а значит и у нас) в среднем на разной стадии беременности в пределах 2,5–5,0%. Катастрофа часто нарушает течение беременности (выкидыши, преждевременные роды), причем дети, как правило, погибают.
Таким образом, не следует забывать об открытии отделений родовспоможения. Еще одна патология при катастрофах, о которой все время надо помнить. Это реактивное состояние нервной системы, психоневрологический стресс. Он наблюдается в той или иной степени выраженности практически у всех пострадавших, от 10 до 13% нуждаются в лечении в условиях психоневрологического стационара. Наблюдается значительное число случаев острых сердечно-сосудистых заболеваний, гипертонических кризов.
Санитарно-эпидемиологическая обстановка в зонах катастроф. Неблагоприятные санитарно-гигиенические условия в зонах катастроф, особенно при землетрясении, сильном наводнении, приводят к резкому осложнению санитарно-гигиенической обстановки. Структура потерь среди населения дополняется инфекционной патологией, (гепатиты, желудочно-кишечные инфекции, простудные заболевания). Из рассмотренной медико-тактической характеристики катастроф вытекает ряд новых специфических задач для здравоохранения как в области организации медицинского обеспечения пораженного населения, так и в подготовке широкой медицинской общественности к работе в чрезвычайной ситуации.
Организация и задачи службы экстренной медицинской помощи при ЧС. Анализ организации медицинского обеспечения пораженных при техногенных и природных катастрофах свидетельствует о необходимости наличия в составе здравоохранения мобильных сил, способных обеспечить оказание помощи при катастрофах. Это, прежде всего, связано с объективной необходимостью сокращения фазы изоляции, обеспечением медицинской эвакуации и своевременным оказанием адекватной медицинской помощи пораженным на догоспитальном и госпитальном этапах. Основные задачи службы экстренной медицинской помощи:
своевременное оказание медицинской помощи, эвакуация и лечение пораженных;
максимальное снижение числа неоправданных безвозвратных потерь в очагах катастрофы, летальности на путях и этапах медицинской эвакуации;
проведение мероприятий, направленных на снижение психо-неврологического и эмоционального воздействия катастрофы на население и быстрейшую его реабилитацию;
обеспечение санитарного благополучия населения в районах катастроф, предупреждение возникновения и распространения массовых инфекционных заболеваний;
сохранение здоровья личного состава службы;
проведение судебно-медицинской экспертизы погибших.
Силы службы экстренной медицинской помощи. Для успешной реализации задач, стоящих перед службой, используются имеющиеся и дополнительно созданные на базе действующих учреждений здравоохранения силы службы экстренной медицинской помощи. К ним относятся:
Бригады скорой помощи (линейные и специализированные), функционирующие в составе службы скорой медицинской помощи здравоохранения.
Бригады экстренной медицинской помощи, создаваемые на базе лечебно-профилактических учреждений (больницы, медико-санитарные части, поликлиники, диспансеры, санатории). Их основное назначение — усиление возможностей службы скорой медицинской помощи.
Специализированные медицинские бригады постоянной готовности и бригады экстренной специализированной медицинской помощи. Базой их создания являются республиканские, областные (краевые), городские многопрофильные больницы, а также клиники и специализированные центры. Назначение: усиление лечебно-профилактических учреждений, оказывающих квалифицированную и специализированную медицинскую помощь.
Медицинские отряды состоят из бригад экстренной медицинской помощи. Базы создания: городские, центральные районные и районные больницы. Основным назначением их является оказание неотложной первой врачебной помощи на догоспитальном этапе.
Мобильные (подвижные) госпитали — хирургические, челюстно-лицевые, инфекционные. Их задача: оказание первой врачебной и квалифицированной помощи пораженным в очагах катастроф.
Специализированные противоэпидемические бригады на базе противочумных учреждений. Используются для проведения противоэпидемических мероприятий в районах катастроф.
К органам управления экстренной медицинской помощи при ЧС относятся существующие министерства, управления и отделы здравоохранения. За ними закреплены конкретные территории и регионы страны.
Организация оказания помощи пострадавшим при катастрофах. Виды помощи: первая медицинская помощь, доврачебная помощь, первая врачебная помощь, квалифицированная и специализированная помощь. Фельдшер оказывает первую медицинскую и доврачебную помощь, поэтому остановимся на этих видах. Своевременно оказанная медицинская помощь имеет решающее значение для сохранения жизни и здоровья пострадавших, снижения инвалидности и летальности.
Актуальность этой проблемы становится особенно очевидной в случае возникновения катастроф, массовых заболеваний и применения современных средств вооруженной борьбы, когда в короткий промежуток времени возникают массовые санитарные потери, в структуре которых будут преобладать тяжелые травмы, ожоги, радиационные и химические поражения, а также соматические, инфекционные, психоневрологические заболевания. При массовых потерях невозможно оказать первую медицинскую помощь одномоментно всем пострадавшим. До прибытия скорой помощи первую помощь должно оказывать само население в порядке само- и взаимопомощи.
Первая медицинская помощь. Первая медицинская помощь представляет собой комплекс простейших мероприятий, проводимых на месте получения травмы с использованием табельных средств с целью устранения последствий поражения, угрожающих жизни пострадавшего и предупреждения опасных для жизни осложнений. Она включает: извлечение пострадавших из-под завалов, убежищ, укрытий (занимаются спасатели); тушение горящей одежды (занимаются спасатели).
Фельдшеры и их помощники осуществляют:
введение обезболивающих средств при помощи шприца-тюбика, обычных шприцев;
устранение асфиксии путем освобождения верхних дыхательных путей от слизи, крови, грунта и инородных тел, проведении ИВЛ (рот в рот, через S-образный воздуховод, через обычный воздуховод мешком Амбу);
временную остановку наружного кровотечения всеми доступными средствами: наложением жгута, давящей повязки, наложением кровоостанавливающего зажима в ране и т. д.;
наложение асептических повязок на раны и ожоговые поверхности;
наложение окклюзионной повязки при открытом ранении груди;
иммобилизацию поврежденных конечностей шинами, простейшими подручными средствами;
введение антидотов пораженным отравляющими веществами;
надевание противогаза при нахождении в зараженной местности;
дачу антибиотиков, сульфаниламидов, противорвотных средств по показаниям из индивидуальной аптечки (АИ–2).
Доврачебная помощь включает проведение следующих мероприятий:
устранение асфиксии (туалет полости рта и носоглотки, при необходимости введение воздуховода, ингаляция кислорода, ИВЛ тем или иным аппаратом).
контроль за правильностью наложения жгутов при кровотечении;
наложение и исправление неправильно наложенных повязок;
введение обезболивающих средств;
улучшение транспортной иммобилизации с использованием табельных средств;
повторное введение антидотов по показаниям;
дополнительная дегазация открытых участков кожи и прилегающих к ним участков одежды;
обогревание пораженных при низкой температуре воздуха; горячее питье в зимнее время (при отсутствии ранения в живот);
по показаниям — введение симптоматических сердечно-сосудистых средств и препаратов, стимулирующих дыхание. По возможности — налаживание инфузионной терапии при шоке (полиглюкин, реополиглюкин, 5%-я глюкоза, физиологический раствор с гормонами).
Первая врачебная, квалифицированная и специализированная виды помощи оказываются врачами, фельдшер выполняет их назначения и распоряжения.
Особенности работы фельдшера скорой медицинской помощи в очаге с большим количеством пострадавших. При наличии на месте происшествия большого количества пострадавших фельдшер скорой помощи должен:
Не начинать сразу оказание помощи пострадавшим. Первая задача — оценить ситуацию в очаге и обеспечить передачу информации по «03».
Информация по рации либо телефону должна содержать: точное местоположение, ориентиры, пути подъезда; краткое описание общего положения на месте происшествия; приблизительное число пострадавших; есть ли на месте происшествия другие службы: «01», «02»; их необходимость, если они отсутствуют.
С места происшествия не уезжать, заниматься начальной медицинской сортировкой и оказанием помощи по жизненным показаниям на месте.
Обязательно регистрировать (записывать) всех пострадавших.
По прибытии врачебной бригады действовать по указаниям врача.
Категорические запрещается персоналу скорой медицинской помощи входить в зону поражения, где имеется опасность для его жизни и здоровья. Бригады СМП работают на границе очага. Пострадавших доставляет служба «01» и спасатели.
Правила работы персонала скорой медицинской помощи при гражданских беспорядках. Гражданские беспорядки — это ситуация, в которой поведение людей, по мнению правоохранительных органов, требует применения специальных мер, чтобы справиться с ними и их последствиями.
Бригады СМП должны обеспечивать обычную медицинскую помощь.
Бригады, по возможности, работают позади сил охраны порядка.
Спецодежда персонала СМП должна указывать на принадлежность к службе «03». Проблесковые маяки на машинах включены постоянно.
Персонал СМП строго придерживается нейтральной позиции и оказывает помощь всем пострадавшим в таких инцидентах.
Персонал бригад должен всегда находиться лицом к толпе, чтобы увидеть любые брошенные предметы и избежать травм.
Двигатель автомашины не глушить, водитель постоянно сидит на своем месте, двери закрыты на защелки.
Помощь пациентам оказывается преимущественно в салоне машины. Все пострадавшие должны быть эвакуированы в больницы.
Не вступать ни в какие разговоры или дискуссии с окружающими по поводу инцидента.
Интервью средствам массовой информации можно давать только с разрешения руководства службы СМП.
Действия фельдшера скорой медицинской помощи при поражении ионизирующим излучением. Первая помощь направлена только на ранения, которые могут быть одновременно с облучением. Если ранений нет, облученный пациент не требует срочной доставки в больницу. При оказании помощи и транспортировке пораженных персонал СМП должен принимать предупредительные меры, чтобы не подвергнуться косвенному облучению и не «облучить» салон машины скорой помощи. Оказать помощь пациенту:
Остановить кровотечение, наложить повязки, шины.
Работать только в перчатках, маске и шапочке.
Накрыть носилки простыней, уложить пациента, завернув его в простыню.
Выяснить, где произошло облучение, были ли сделаны замеры его спецаппаратурой, сколько времени длилось облучение, имеется ли попадание радиоактивных веществ через рот.
После доставки пациента в больницу проверить персонал и машину спецаппаратурой.
Снять халат, маску, колпак и перчатки, уложить их в полиэтиленовый пакет.
Вымыть открытые участки кожи водой с мылом.
Получить указания от старшего врача «03» о дальнейшей работе.
Лечебно-эвакуационное обеспечение населения в чрезвычайных ситуациях. Сущность лечебно-эвакуационного обеспечения (ЛЭО) заключается в организации своевременных и последовательно проводимых мероприятий по оказанию медицинской помощи и лечению пораженных на двух этапах медицинской эвакуации с обязательной транспортировкой пораженных из очага в лечебные учреждения в соответствии с характером повреждения. Вынужденное расчленение процесса лечения при катастрофах привело к необходимости разработки единой концепции (доктрины) патогенеза, диагностики и лечения различных поражений, обязательной для всех медицинских работников, что в сочетании с единообразной документацией обеспечивает преемственность и последовательность проведения лечебных мероприятий на этапах медицинской эвакуации.
Медицинская эвакуация — система мероприятий по удалению из зоны катастрофы пораженных, нуждающихся в медицинской помощи за ее пределами. Она начинается с организованного выноса, вывода и вывоза пострадавших из зоны катастрофы, где обеспечивается оказание им первой медицинской помощи, и завершается доставкой их в лечебные учреждения, оказывающие полный объем медицинской помощи.
Этап медицинской эвакуации — это силы и средства здравоохранения, развернутые на путях медицинской эвакуации и предназначенные для приема, медицинской сортировки, оказания определенных видов помощи пораженным и (при необходимости) подготовки их к дальнейшей эвакуации. В настоящее время принята двухэтапная система ЛЭО пораженных с эвакуацией по назначению.
Первым этапом медицинской эвакуации, предназначенным для оказания доврачебной и первой врачебной помощи, являются сохранившиеся в зоне бедствия лечебные учреждения, пункты экстренной медицинской помощи, развернутые бригадами скорой помощи, фельдшерами и врачебно-сестринскими бригадами, прибывшими в очаг катастрофы из близрасположенных лечебных учреждений, и медицинские пункты воинских частей, привлеченные для проведения спасательных работ.
Вторым этапом медицинской эвакуации являются существующие и функционирующие вне очага, а также дополнительно развернутые лечебные учреждения, предназначенные для оказания исчерпывающих видов медицинской помощи — квалифицированной и специализированной для лечения пораженных до окончательного исхода.
Медицинская сортировка пораженных в чрезвычайных ситуациях. В чрезвычайной ситуации следует иметь в виду, что 25–30% среди пораженных нуждаются в неотложных лечебных мероприятиях, которые наиболее эффективны именно в первые часы после травмы. Возникает жестокая необходимость выбора: следует отдавать приоритет в первую очередь тем тяжело пораженным, кто имеет шансы выжить. Медицинская сортировка — метод распределения пострадавших на группы по принципу нуждаемости в однородных лечебно-профилактических и эвакуационных мероприятиях в зависимости от медицинских показаний и конкретной обстановки. Цель сортировки состоит в том, чтобы обеспечить пораженным своевременное оказание медицинской помощи и рациональную эвакуацию.
Виды медицинской сортировки. Признано целесообразным выделение двух методов медицинской сортировки: внутрипунктовой и эвакуационно-транспортной. Внутрипунктовая сортировка проводится с целью распределения пострадавших по группам в зависимости от степени тяжести поражения, от степени опасности для окружающих, для установления необходимости оказания медицинской помощи и ее очередности, а также определения функционального подразделения (лечебного учреждения) этапа медицинской эвакуации, где она должна быть оказана.
Эвакуационно-транспортная сортировка проводится в целях распределения пораженных на однородные группы по очередности эвакуации, по виду транспорта (автомобильный, авиационный). Определение расположения пораженных на средствах эвакуации (лежа, сидя), определения пункта следования. Учитываются: состояние, степень тяжести пораженного, локализация, характер, тяжесть травмы. Решение этих вопросов осуществляется на основе диагноза, прогноза, состояния и исхода; без них правильная сортировка немыслима.
Основные сортировочные признаки и группы. В основе сортировки лежат три основных сортировочные признака: опасность для окружающих, лечебный признак, эвакуационный признак. В зависимости от этого пострадавших распределяют на группы: нуждающихся в специальной санитарной обработке (частичной или полной), подлежащих временной изоляции, не нуждающихся в специальной обработке.
Лечебный признак — степень нуждаемости пострадавших в медицинской помощи, очередности и месте (лечебное подразделение) ее оказания. По степени нуждаемости в медицинской помощи выделяют пораженных: нуждающихся в неотложной медицинской помощи; не нуждающихся в неотложной медицинской помощи (помощь может быть отсрочена); пораженных в терминальных состояниях, нуждающихся в симптоматической помощи, с травмой, несовместимой с жизнью.
Эвакуационный признак — необходимость, очередность эвакуации, вид транспорта и положение пораженного на транспорте. Исходя из этого, пораженных распределяют по группам: подлежащих эвакуации в другие территориальные, региональные лечебные учреждения или центры страны с учетом эвакуационного предназначения, очередности, способа эвакуации (лежа, сидя), вида транспорта;
подлежащих оставлению в данном лечебном учреждении (по тяжести состояния) временно или до окончательного исхода;
подлежащих возвращению по месту жительства (расселения) для амбулаторного лечения или наблюдения.
Сортировку осуществляет либо врач, либо фельдшер, либо врачебная сортировочная бригада: врач, фельдшер, медицинская сестра, 2 регистратора и звено носильщиков. Вначале идет выборочная сортировка, выявляющая пораженных, опасных для окружающих. Затем путем беглого осмотра пораженных необходимо выявить наиболее нуждающихся в медицинской помощи (наличие наружного кровотечения, асфиксии, судорожного синдрома, рожениц, детей).
Конвейерный осмотр пораженных. После выборочного метода сортировки переходят к последовательному (конвейерному) осмотру пораженных. При внешнем осмотре пострадавшего и его опросе определяются:
локализация травмы: голова, грудь, живот, таз, конечности, позвоночник;
характер травмы; механическая травма — локальная, множественная, сочетанная, наличие кровотечения, переломов костей, длительного раздавливания тканей, ожогов, поражения СДЯВ, радиационных поражений;
ведущее поражение, угрожающее в данный момент жизни пораженного;
степень тяжести состояния: наличие (отсутствие) сознания, степень нарушения сознания: спутанное, оглушение, сопор, кома, реакция зрачков на свет, пульс, АД, особенности дыхания, наличие кровотечения, судорог, цвет кожи;
возможность самостоятельного передвижения;
характер необходимой медицинской помощи, время и место ее оказания (бригада скорой помощи, врачебно-сестринская бригада, медицинский отряд, подразделения лечебно-профилактического учреждения) или порядок дальнейшей эвакуации (выноса, вывоза).
Медицинская сортировка на догоспитальном этапе. На этом этапе роль фельдшера значительна, т. к. чаще всего именно ему приходится оказывать помощь на догоспитальном этапе, поэтому очень важно знать правила сортировки на догоспитальном этапе.
В процессе медицинской сортировки выделяются следующие группы пораженных: Во-первых, нуждающиеся в помощи в первую очередь — наличие горящей одежды, наружного или внутреннего кровотечения (артериального), шока, острой сердечной и дыхательной недостаточности, асфиксии, судорог, коллапса, потери сознания, ожогов более 20% поверхности тела, ожогов лица и верхних дыхательных путей; травматической ампутации конечностей, открытого перелома бедра, выпавших петель кишечника, открытого пневмоторокса.
Во-вторых, те, помощь которым может быть оказана во вторую очередь (отсрочена на ближайшее время): при дальнейшем воздействии поражающего фактора, утяжеляющего поражение тлеющая одежда, наличие СДЯВ на открытых частях туловища, окиси углерода в окружающей атмосфере, нахождение частей тела под конструкцией разрушенного здания; поражение с абдоминальными и торакальными повреждениями, с открытыми и закрытыми переломами костей, обширными повреждениями мягких тканей, ожогами менее 20% поверхности тела, травмами черепа. Задержка в оказании им помощи может утяжелить состояние, но не создает непосредственную угрозу жизни.
В-третьих — все остальные пораженные.
В-четвертых — нуждающиеся в выносе или вывозе в ближайшее лечебное учреждение; в первую и во вторую очередь эвакуируют пораженных, которым была оказана медицинская помощь в первую очередь или отсрочена, всех остальных — во вторую очередь. Определяется положение пораженного на транспорте (сидя, лежа).
В-пятых — легкопораженные («ходячие») следуют из зоны бедствия самостоятельно или с посторонней помощью. Предпочтение в очередности оказания первой медицинской, доврачебной (фельдшерской) и первой врачебной помощи на догоспитальном этапе отдается детям и беременным женщинам.
Медицинская сортировка на госпитальном этапе. На госпитальном этапе пораженным обеспечивается оказание квалифицированной и специализированной медицинской помощи. Фельдшер принимает участие в сортировке вместе с врачом, выполняя его указания. На этом этапе выделяют следующие группы:
I сортировочная группа — пораженные с крайне тяжелыми, несовместимыми с жизнью повреждениями, а также находящиеся в терминальном состоянии с четко выраженными признаками нарушения основных жизненных функций организма. Прогноз неблагоприятный. Пораженные этой группы нуждаются в симптоматическом лечении, в облегчении страданий. Эвакуации не подлежат.
II сортировочная группа: пораженные с тяжелыми повреждениями, сопровождающимися нарастающими расстройствами жизненных функций. К этой группе относятся: тяжело пораженные с быстро нарастающими, опасными для жизни травмами; пораженные СДЯВ с угрозой потери функции одной или нескольких основных жизнеобеспечивающих систем. Для устранения нарушений необходимо срочное проведение лечебных мероприятий. Пораженные этой сортировочной группы нуждаются в помощи по неотложным жизненным показаниям (в том числе оперативной). Временно нетранспортабельны: эвакуация в другие больницы возможна только после стабилизации гемодинамики, дыхания, деятельности ЦНС. Направляются в зависимости от характера травмы в противошоковую, реанимационную, в перевязочную, операционную для получения неотложной помощи.
III сортировочная группа: пораженные с тяжелыми и средней тяжести повреждениями, не представляющими непосредственной угрозы жизни. Прогноз относительно благоприятный. Медицинская помощь оказывается во вторую очередь или может быть отсрочена на несколько часов (однако не исключается возможность развития тяжелых осложнений).
IV сортировочная группа: пораженные средней и легкой степени. Поражения с нерезко выраженными функциональными расстройствами или без них. Прогноз для жизни благоприятный. Развитие опасных осложнений маловероятно. Нуждаются в амбулаторно-поликлиническом лечении по месту жительства. Общее состояние таких больных удовлетворительное. Гемодинамических и дыхательных расстройств практически нет.
Дата добавления: 2015-01-02; просмотров: 2177;
