Проводить первичную пластику дефекта, используя методы восстановительной хирургии.
Рак слизистойоболочки щеки наблюдается сравнительно редко. Он развивается преимущественно на фоне лейкоплакии у курящих мужчин старше 50 лет. Рак переднего отдела щеки протекает более благоприятно, чем заднего отдела, включая ретромолярную область. Наиболее часто локализуется на слизистой оболочке по линии смыкания зубов.
Клинически рак слизистой оболочки щеки проявляется в виде яз-венно-инфильтративного или бородавчатого поражения. По мере увеличения опухоль прорастает подлежащую мышечную ткань и кожу щеки, крыловидно-челюстную складку, область миндалины, а также может распространяться на челюстные кости. Метастазирует в основном в подподбородочные и поднижнечелюстные лимфатические узлы.
Микроскопически, как правило, это плоскоклеточный рак с ороговением, редко без ороговения.
Лечение комбинированное. Прогноз такой же, как при раке дна полости рта.
Рак нижней челюсти возникает чаще вторично в результате прорастания рака слизистой оболочки альвеолярного отростка и органов полости рта в кость. Гистологически имеет такое же строение, как и опухоль слизистой ободочки рта. Кроме того, хотя и редко, в челюсти развивается первичный одонтогенный рак, который исходит из эпителия островков Малассе. Наблюдается также метастатический рак, возникающий в результате гематогенного метастаза в челюсть опухоли других органов (желудка, молочной железы и др.). Наиболее часто поражается челюсть вследствие распространения рака слизистой оболочки рта. Отмечается преимущественно у лиц старше 40 лет, локализация в большинстве случаев соответствует области расположения малых и больших коренных зубов, нередко у края съемного протеза.
Рак слизистой оболочки альвеолярного отростка, как и других областейполости рта, проявляется в видеэкзофитного и чаще язвенно-инфильтративного поражения. Располагаясь по переходной складке,язва имеетщелевидную форму, края ее вывернуты, плотные и частокровоточат при травмировании.
Начальная стадия поражения челюсти протекает незаметно. Затемпосле разрушения кортикальной пластинкирак приобретает быстрое течение,пояадяются боли, зубы в пределах опухоли становятся подвижными.Дном язвы служит шероховатая узурирован-ная кость серого цвета. При дальнейшем росте опухоли в процесс вовлекаетсясосудисто-нервный пучок челюсти и появляется парестезиясоответствующей половины нижней губы. При прорастании окружающихмягких тканей возникают ограничение открывания рта, болипри глотании.Нередко присоединяется воспаление, что утяжеляеттечение процесса и в значительной степени усложняет диагностику.
Для раканижней челюсти характерно раннее метастаэирование в регион арныелимфатические узлы.
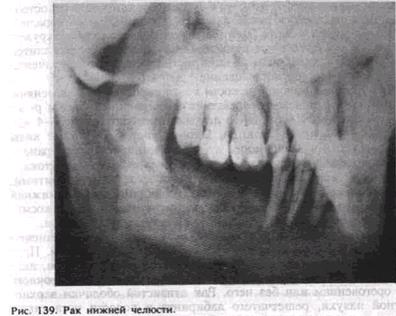
В диагностике рака нижней челюсти большую роль играет рентгенографическое обследование, которое позволяет определить характер и распространение опухоли. При рентгенограмме отмечается деструкция костной ткани в виде разрежения без четких границ, по типу «тающего сахара». Периостальная реакция отсутствует (рис. 139).
Диагноз рака нижней челюсти устанавливают на основании кли-нико-рентгенологических данных и подтвержаютцитологическим исследованием соскоба с опухоли. В случаезатруднений в диагностике, обусловленных присоединением воспаления, проводят открытуюбиопсию. При наличии увеличенных регионарныхлимфоузловисследуют их пунктат с цельювыявления метастазаопухоли. Необходимо помнить, что в некоторых случаях увеличениелимфатических узлов (в виде гиперплазии) является реакцией на сопутствующее воспаление.
Ракнижней челюсти дифференцируютот хронического остеомиелита. При последнем отмечаются предшествующееострое начало,наличие одонтогенной причины, отсутствиеязвы. На рентгенограмме видны выраженная периостальнаяреакция и, как правило, формирующиеся секвестры.
Наличие трофическойязвы на альвеолярном отростке, когда дном ее является кость, симулирует течение ракачелюсти. Однакоэтаязва в отличие от рака не кровоточит,края и дно ее инфильтрированы, обнаженнаякость беловатого цвета. При дифференцировании рака и трофическойязвы полости ртаглавным признакомявляется декомпенсация сердечно-сосудистойсистемы больного.
Рецидив рака челюсти необходимо дифференцировать от остео-некроза, развивающегося после лучевой терапии. При остеорадио-некрозе отмечаются резкие боли, выраженное воспаление окружающих тканей с отсутствием демаркации в кости. Процесс длится многие месяцы и даже годы. В диагностике его важное значение имеет морфологическое исследование.
Лечение рака нижней челюсти комбинированное. Применяют предоперационное лучевое воздействие на первичный очаг и реги-онарные метастазы. Оперативное лечение проводят через 3—4 нед после стихания лучевой реакции. Оно включает различные виды резекции челюсти в зависимости от локализации и распространенности процесса и операцию на путях регионарного лимфооттока.
Прогноз при распространенном процессе неблагоприятный. При операбельности больного возникает обширный дефект нижней трети лица, который вызывает тяжелые функциональные и косметические нарушения, требующие восстановительного лечения.
Рак верхней челюсти возникает в результате распространения по протяжению рака слизистой оболочки смежных областей. Прорастая в верхнечелюстную кость из слизистой оболочки неба, альвеолярного отростка и щеки, он проявляется в виде плоскоклеточного рака с ороговением или без него. Рак слизистой оболочки верхнечелюстной пазухи, решетчатого лабиринта и полости носа также поражает верхнечелюстную кость. Гистологически он соответствует строению оболочки пазух с наличием в них железистых образований. Кроме того, злокачественная опухоль верхней челюсти железистого характера может возникать из малых слизисто-слюнных желез неба (аденокарцинома, аденокистозная и мукоэпидермоидная карцинома). Вследствие особенностей развития рак верхней челюсти встречается в 3 раза чаще, чем нижней челюсти. Наиболее часто поражается верхнечелюстная пазуха. Рак верхней челюсти метастазирует в регионарные заглоточные и глубокие шейные лимфатические узлы в поздних стадиях заболевания.
Клиническая картина рака верхней челюсти зависит от локализации исходного очага опухоли. При развитии из слизистой оболочки неба, щеки или альвеолярного отростка верхней челюсти определяется вначале характерная клиническая картина рака слизистой оболочки рта, а затем по мере разрушения кости процесс становится все более распространенным, появляются подвижность зубов, затрудненное носовое дыхание, ограничивается открывание рта.
При прорастании верхнечелюстной пазухи клиническая картина рака идентична с поражением, исходящим из слизистой оболочки пазухи.
Клиническая картина рака верхнечелюстной пазухи в начальной стадии заболевания малохарактерна и сходна с хроническим воспалительным процессом: боли, как правило, в этот период отсутствуют, отмечаются серозное отделяемое из носового хода и заложенность носа. Такая картина может наблюдаться в течение 2 мес, особенно не беспокоя больных. При прогрессировании процесса присоединя-
ется чувство тяжести в верхней челюсти соответствующей стороны, появляются гнойно-сукровичные выделения из носа и многие другие симптомы, возникновение которых связано с исходной локализацией опухоли в том или ином участке верхнечелюстной пазухи. Для определения места поражения и направления роста опухоли используют схему деления верхнечелюстной пазухи на секторы по Л. Он-грену. Первая наклонная плоскость, идущая от внутреннего отдела орбитального края к углу нижней челюсти, образует два отдела пазухи — нижнепередний и верхнезадний. Вторая (сагиттальная) плоскость, перпендикулярная к зрачковой линии, -делит каждый отдел на внутренний и наружный.
Таким образом, образуется 4 сектора: нижнепередний внутренний, нижнепередний наружный, верхнезадний внутренний и верхнезадний наружный.
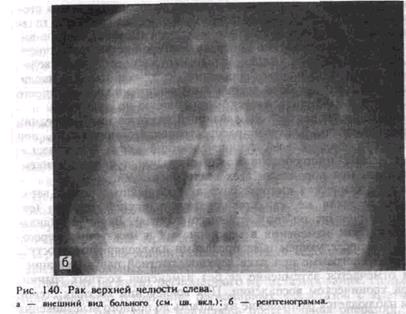
Для опухоли, локализующейся в нижнепереднем внутреннем секторе верхнечелюстной пазухи, характерна подвижность зубов с ощущением онемения. После удаления их из лунки начинает выбухать опухолевая ткань. Отмечается также заложенность соответствующего носового хода за счет распространения опухоли в полость носа. При прорастании передней стенки и мягких тканей появляется деформация лица (рис. 140, а). Поражение нижнепереднего наружного сектора ведет к разрушению бугра челюсти, расшатываются и располагаются как бы в вате большие коренные зубы. В процесс могут вовлекаться ветвь нижней челюсти, область миндалины, и при прорастании жевательных мышц возникает ограничение откры-вания рта.
Рак верхнезаднего внутреннего сектора распространяется в сторону решетчатого лабиринта и глазницы, возникают смещение глазного яблока и экзофтальм. Часто отмечаются головная боль и парестезия кожи соответственно иннервации второй ветви тройничного нерва. Развитие опухоли в верхнезаднем наружном секторе приводит к экзофтальму с явлениями диплопии, сужению глазной щели. Наблюдается головная боль в зоне иннервации нижнеглазничного нерва. Опухоль распространяется в крыловидно-небную ямку.
Наиболее благоприятной локализацией является нижнепередний внутренний сектор. В случае распространенного поражения, при вовлечении в процесс всей верхнечелюстной кости, клиническая картина весьма многообразна и характеризуется симптоматикой, наблюдаемой при поражении всех секторов пазухи.
Рентгенологическая картина рака альвеолярного отростка верхней челюсти такая же, как при поражении нижней челюсти (отмечается остеолизис по типу «тающего сахара»). Вначале выявляются литические изменения в межкорневых и межзубных перегородках, а в последующем и за пределами альвеолярного отростка.
На рентгенограмме при раке верхнечелюстной пазухи в ранней стадии отмечается затемнение ее без изменения костных границ, как при хроническом воспалении. При вовлечении костных стенок пазухи наблюдается разрушение их, вплоть до полного исчезновения (рис. 140,6).
Диагностика начальной стадии рака верхнечелюстной пазухи, когда нет разрушения костных стенок, трудна, так как клини-ко-рентгенологическая картина сходна с таковой при хроническом воспалительном процессе. В этой стадии заболевания больные, как правило, к врачу обращаются редко и рак выявляется случайно. Одним из первых признаков опухоли верхнечелюстной пазухи в некоторых случаях может быть возникновение подвижности интак-тных верхних боковых зубов, а также появление затрудненного носового дыхания с одной стороны без видимой причины. Кроме того, наличие патологических разрастании в лунке после удаления зуба должно насторожить врача в отношении возможного опухолевого поражения челюсти.
Морфологическую верификацию осуществляют преимущественно цитологическим исследованием соскоба с язвенной поверхности или пунктата опухоли. При сохранении костных стенок верхнечелюстной пазухи получают смывы через прокол медиальной ее стенки. В случае недостоверности цитологических данных проводят патогистоло-гическое исследование материала, полученного путем открытой биопсии или диагностической гайморотопии.
Рак верхней челюсти следует дифференцировать от хронического гайморита, при котором в отделяемом из носа не бывает примеси крови, а рентгенологически сохранены костные границы верхнечелюстной пазухи. Дифференциальную диагностику проводят также с хроническим остеомиелитом. Длительно существующая одонтогенная киста с нагноением и явлениями рассасывания одной из костных стенок верхнечелюстной пазухи или бугра иногда рен-
тгснологически симулирует злокачественную опухоль верхней челюсти. Однако пальпаторно над ней определяются податливость кости, пергаментный хруст либо флюктуация, нехарактерные для рака.
Лечение рака верхней челюсти комбинированное. Проводят предоперационную дистанционную гамма-терапию, через 3—4 нед осуществляют резекцию челюсти. Послеоперационный дефект верхней челюсти закрывают различными протезами, изготовленными ортопедическим путем. При сохранении мягких тканей применяют внутриротовой съемный протез с зубами, который имеет и функциональное значение. В случае дефекта не только костных, но и мягких тканей используют эктопротез с включением глаза, носа и других органов.
При наличии метастазов в регионарные лимфатические узлы проводят также комбинированное лечение — предоперационную лучевую терапию и операции фасциально-футлярного иссечения клетчатки шеи или Крайля.
Прогноз для жизни неблагоприятный вследствие поздней обращаемости больных в лечебное учреждение.
Операции на путях регионарного метастазирования. Целью операций является устранение регионарных метастазов с клетчаткой шеи. Может быть также применена превентивная операция, когда клинически метастазы не определяются.
Удаление лимфатического аппарата шеи проводят путем фасциально-футлярного иссечения шейной клетчатки, операции Крайля и в редких случаях операции Ванаха.
Операцию фасциально-футлярного иссечения клетчатки шеи проводят при наличии смещаемого одиночного метастаза с одной или обеих сторон шеи, а также в случае клинически отсутствующих метастазов рака языка, дна полости рта и нижней челюсти. Она заключается в удалении клетчатки с лимфатическими узлами боковой поверхности шеи и поднижнечелюстной области. Проводят Т-образный разрез кожи на шее, предложенный Крайлем. После отпрепаровки кожных лоскутов, рассечения фасций шеи и ш. platysma обнажают и отводят кивательную мышцу. Перевязывают наружную яремную вену. В надключичной области рассекают фасции шеи, обнажают внутреннюю яремную вену и отделяют ее от клетчатки с узлами. Затем освобождают от клетчатки сосудисто-нервный пучок шеи. По переднему краю трапециевидной мышцы обнажают добавочный нерв, отпрепаровывают клетчатку этой области. Резецируют нижний полюс околоушной слюнной железы, выделяют клетчатку с лимфатическими узлами и поднижнечелюстной слюнной железой в поднижнечелюстном треугольнике. Конечным этапом операции является удаление одним блоком всех отпрепарованных тканей с последующим ушиванием раны. Операцию можно проводить одновременно с двух сторон. Вариантом ее является верхнее фасциально-футлярное иссечение шейной клетчатки, при котором вмешательство осуществляют в подподбородоч-ной и обеих поднижнечелюстных областях до уровня бифуркации
Сонных артерий и верхнего края щитовидного хряща. Операция показана как превентивная при раке губы II стадии, а также при подозреваемых метастазах подподбородочной и поднижнечелюстной областей
Операцию Крайля проводят при множественных смещаемых лим-фогенных метастазах или же при одиночном, спаянном с окружающими тканями. В удаляемый блок тканей входят клетчатка шеи и поднижнечелюстной области с фасциями, подкожная мышца шеи, лимфатические узлы, а также резецированные кивательная мышца, шейный отдел внутренней яремной вены, m. omohyoideus. По ходу операции перевязывают наружную сонную артерию.
Операцию Крайля больные переносят тяжелее, чем фасциаль-но-футлярное иссечение клетчатки шеи в связи с нарушением венозного кровотока. Поэтому при необходимости двустороннего вмешательства операцию на другой стороне проводят не ранее чем через 2—4 нед. После операции Крайля возникают выраженная деформация шеи и нарушение ее движений.
Дата добавления: 2014-12-22; просмотров: 1080;
