Прогноз жизни связан со своевременностью выявления заболевания и в зависимости от поражения того или иного органа бывает различным.
Рак губы. Это наиболее распространенная опухоль среди эпителиальных злокачественных новообразований органов рта. В основном поражается нижняя губа, верхняя — лишь в 5% случаев. Преимущественно заболевают мужчины, из них чаще курящие.
Предрасполагающим моментом для возникновения рака является длительно существующий патологический процесс в виде абразивного хейлита Манганогти, гиперкератоза, хронической трещины и др. Развиваясь на красной кайме губы, рак распространяется на слизистую оболочку, кожу, прорастает мышцы и кость. Опухоль располагается, как правило, в стороне от средней линии, иногда поражает угол рта.
Течение заболевания сравнительно благоприятно. Это обусловлено не только локализацией опухоли в переднем отделе рта, но и развитием ее на красной кайме. Гистогенез ее связывают не со слизистой оболочкой, а с кожей, где течение злокачественного процесса имеет лучший прогноз. Кроме того, микроскопически это преимущественно плоскоклеточный ороговевающий рак с высокой степенью дифференциации клеток. Редко наблюдается рак без ороговения.
Рак губы метастазирует лишьв поздних стадиях заболевания, в основном лимфогеннымпутем в региона рные лимфатические узлыподподбородочнойи поднижнечелюстной областей, иногда появляются перекрестныеметастазы, лишь в запущенных случаях поражаются глубокие шейные узлы.
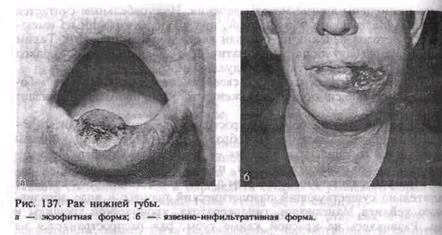
Рак губы отличаетсямедленным ростом. Клиническинаблюдаютязвенную форму рака,язвенно-инфильтративную и экзофитную по типу бородавчатого илипапиллярного разрастания (рис. 137, а, б).
Начало заболевания характеризуетсяизменениями ранее существующего поражения:основание уплотняется, появляютсятрудноснимаемые корки, затем наступает распади образуется язва снеровными подрытыми краями.Часто присоединяется воспаление,появляется боль. Язва, увеличиваясь в размере, переходит за среднюю линию и может захватить всю губу.Экзофитная форма ракапроявляется в виде плотноговозвышающегося разрастания, покрытого чешуйками, с нерезкой инфильтрациейподлежащих тканей.Пальпаторно опухоль безболезненная, плотная, границынечеткие.В поздних стадиях она изъязвляется и приобретаетобщие черты с язвенной формой.
Диагностика начальной стадии рака губы часто затруднительна, в то время как в запущенных случаях установлениедиагноза обычнонесложно. Для подтверждения клинических данных требуетсямор-
фологическая верификация опухоли путем цитологического изучения соскоба или отпечатка с опухоли.
Рак губы необходимо дифференцировать от специфических заболеваний, имеющих сходную клиническую картину. Сифилитическая язва обычно округлой формы с валикообразными, подрытыми краями, на дне язвы воскообразный налет. Язва малоболезненна, не кровоточит. Диагноз подтверждается серодиагностикой. Туберкулезная язва имеет овально-удлиненную форму с неровными краями. В отличие от рака она резко болезненна, иногда кровоточит. Как правило, поражение вторичное. Заболевание подтверждают обнаружением первичного очага (обычно в легких).
Лечение больных раком губы I и II стадии, при которых отсутствуют регионарные метастазы, направлено на устранение первичной опухоли. Используют с хорошим прогнозом лучевую терапию, криодеструкцию и хирургическое лечение в виде квадратного или трапециевидного иссечения пораженного участка. Операцию проводят под наркозом, реже используют местную анестезию. Отступя до 2 см от края опухолевой инфильтрации, иссекают квадратный или трапециевидной формы участок губы путем рассечения насквозь скальпелем (электроножом) всей толщины губы. В ране по краю дефекта с обеих сторон перевязывают a. labialis. Для устранения образовавшегося изъяна губы используют пластику местными тканями. При II стадии через 2—3 нед рекомендуют превентивную операцию на регионарном лимфатическом аппарате шеи в виде верхнего фасциально-футлярного иссечения шейной клетчатки [Пачес А. И., 1983 ]. При III стадии рака губы требуется комбинированное лечение первичной опухоли и регионарных метастазов, которое включает предоперационную лучевую терапию с последующим хирургическим вмешательством, иногда в сочетании с резекцией подбородочного отдела нижней челюсти. Операция на лимфатических узлах шеи может заключаться в фасциально-футлярном иссечении шейной клетчатки или проводится операция Крайля.
Лечение больных с IV стадией рака губы сложное, с худшим отдаленным результатом. По показаниям применяют комбинированное лечение- предоперационную лучевую терапию с последующим иссечением губы и резекцией нижней челюсти, паллиативное или симптоматическое лечение.
Прогноз. В настоящее время больных с I и II стадией рака губы почти полностью излечивают, с III стадией выздоровление наступает у 30—40% больных (А. И. Пачес).
Рак языка. Эта опухоль по частоте занимает второе место после рака губы. Чаще заболевают мужчины старше 40 лет. Локализация в боковых отделах языка встречается в 60—70% случаев, в корне — более 20%, на спинке и верхушке языка наблюдается редко. Возникновению рака способствуют хроническая травма, особенно боковых отделов языка, острыми краями зубов, пломбы, коронки, плохо пригнанным кламмером протеза и др. Здесь часто развиваются предрако-вые процессы, которые в последующем ведут к развитию опухоли.
Клиническое течение рака языка неблагоприятное, для прогноза имеет значение локализация опухоли в различных отделах языка:
в корне, среднем отделе или верхушке его Опухоли верхушки языка достигают обычно меньших размеров, чем боковых и особенно задних отделов. Рак корня языка обладает быстрым ростом, дает ранние и частые метастазы в регионарные глубокие шейные лимфатические узлы, нередки перекрестные и двусторонние метастазы. По микроструктуре опухоль представляет собой плоскоклеточный рак без ороговения (III степень злокачественности) и его разновидность — лимфоэпителиому. Развиваясь в среднем и переднем отделах языка, рак метастазирует в подподбородочные, поднижнечелюстные и глубокие шейные узлы. Гистологически является в основном пло-скоклеточным раком с ороговением (I и II степени злокачественности) (рис. 138,а).
Экзофитная форма рака языка встречается сравнительно реже, протекает благоприятнее, чем эндофитная и инфильтративная.
Начальная стадия рака языка часто не имеет ярко выраженных симптомов, наблюдаются лишь неприятные ощущения По мере увеличения язва может кровоточить, края ее становятся приподнятыми (рис. 138,6). При пальпации языка определяется уплотнение без четких границ, часто безболезненное. При дальнейшем росте опухоль распространяется в подлежащую мышечную ткань и переходит на дно полости рта, альвеолярные отростки, небные дужки и глотку, наблюдается ограничение подвижности языка Если присоединяется воспаление, возникают боли, становится болезненным глотание, затрудняется прием пищи. При наличии регионарных метастазов прощупываются увеличенные, плотные, подвижные, безболезненные, округлой формы лимфатические узлы, которые впоследствии спаиваются друг с другом, с окружающими тканями и кожей, становятся неподвижными, конгломерат узлов может изъязвляться
Диагноз рака языка подтверждают цитологическим исследованием. Материал в основном получают методом соскоба с язвенной
поверхности опухоли, при болезненности манипуляцию осуществляют под инфильтрационным обезболиванием. В некоторых случаях производят пункцию опухолевого инфильтрата, так как изучение материала, полученного с поверхности опухоли, не всегда дает достоверный результат. Пунктируют также увеличенные лимфатические узлы для подтверждения регионарных метастазов.
Клинически течение рака языка напоминает некоторые патологические процессы, такие как сифилис, туберкулез, актиномикоз, а также декубитальную язву и язвенно-некротическое поражение при заболеваниях крови.
Декубитальная (пролежневая) язва возникает в результате трав-мирования тканей зубами или протезом и характеризуется отсутствием опухолевых разрастании. Язва покрыта фибринозным налетом, часто болезненна, окружающие ткани гиперемированы. В отличие от опухоли она через 7—10 дней после устранения причины, ее вызвавшей, полностью эпителизируется.
Некротическое поражение слизистой оболочки рта при лейкозах характеризуется быстрым увеличением участков некроза, медленным их отторжением. Воспалительная реакция в окружающих участках отсутствует. Диагноз подтвержают изменения в составе крови (резко выраженные лейкопения или лейкоцитоз, агранулоцитоз и др.).
Лечение. Больных раком языка лечат комбинированным методом. При I и II стадиях назначают сочетанную предоперационную лучевую терапию первичного очага, затем через 3—4 нед проводят половинную резекцию (преимущественно электрорезекцию) языка. Операцию осуществляют под наркозом. Язык берут на лигатуру и прошивают шелковой нитью корень его с пораженной стороны за пределами опухоли. Электроножом (скальпелем) рассекают язык по средней линии, по ходу рассечения ушивают рану оставшейся половины. Поперечным разрезом отсекают отделенную часть языка от корня впереди ранее наложенного шелкового шва. Обязательным является превентивное удаление регионарных лимфатических узлов по типу фасциально-футлярного иссечения шейной клетчатки од-номоментно с резекцией языка. При III стадии рака языка используют комбинированное лечение первичного очага и путей регио-нарного метастазирования, при этом объем операции на языке расширяют за счет удаления части тканей дна полости рта и другой половины его, а на шее проводят операцию Крайля или фасциаль-но-футлярное иссечение шейной клетчатки.
Прогноз жизни при раке языка хуже по сравнению с локализацией опухоли на губе. При лечении рака передних отделов I и II стадий экзофитной формы наблюдается выздоровление в 50— 70% случаев. При опухолях заднего отдела языка прогноз неблагоприятный. В случае выздоровления после половинной резекции языка постепенно восстанавливается речь и нормализуется прием пищи.
Рак слизистой оболочки дна полости рта. Рак дна полости рта составляет около 15% опухолей других локализаций органов рта. Часто процесс располагается в переднем отделе, реже в заднем.
Иногда дно рта поражается в результате распространения опухоли с языка, десен, нижней челюсти. Заболевают преимущественно мужчины старше 50 лет.
Рак заднего отдела дна полости рта имеет более неблагоприятное течение, чем переднего. Прогноз ухудшает распространение опухоли в смежные области — язык, челюсть, на другую сторону дна рта. Обычно рак слизистой оболочки дна полости рта проявляется в виде язвен-но-инфильтративного поражения. Иногда, особенно в задних отделах, наблюдается щелевидная форма рака, которую обнаруживают при тщательном осмотре и отведении языка в противоположную сторону.
Рак дна полости рта метастазирует в регионарные лимфатические узлы довольно рано. Иногда лимфогенный метастаз обнаруживают до выявления первичного очага.
Клинически рак дна полости рта в начальных стадиях может протекать незаметно, впоследствии язва становится болезненной, появляются иррадиирующие боли в ухо, висок, затрудняются прием пищи, разговор. Отмечается неприятный гнилостный запах изо рта. Часто у больных имеется множество разрушенных зубов и корней. На зубах обильный налет. При пальпации дна полости рта определяют уплотнение разлитого характера, нередко болезненное. Би-мануальное ощупывание дает возможность выявить связь опухоли с подлежащими мягкими тканями и нижней челюстью. Патогисто-логически рак слизистой оболочки дна полости рта является в основном плоскоклеточным ороговевающим, редко без ороговения.
Диагноз окончательно устанавливают после цитологического исследования соскоба с язвенной поверхности или пункции опухоли.
Дифференциальную диагностику осуществляют с теми же процессами, которые описаны при раке языка, а также с трофической язвой, возникающей в случаях декомпенсации сердечно-сосудистых заболеваний. Она характеризуется ареактивными краями без инфильтрации и явлений воспаления, дно сероватого цвета с отторгающимися некротическими массами. Язва безболезненная, с неприятным запахом. При общем обследовании определяются выраженные сердечно-сосудистые нарушения.
Лечение больных раком дна полости рта в основном комбинированное. Проводят предоперационную лучевую терапию первичного очага и регионарных метастазов. Операция заключается в иссечении тканей дна полости рта, нередко в сочетании с резекцией прилегающих отделов нижней челюсти и языка. При локализации опухоли в заднем отделе дна полости рта рекомендуют сочетанную лучевую терапию по радикальной программе; в ряде случаев отмечается хороший результат после криодеструкции. Операции на лимфатическом аппарате шеи лучше проводить одномоментно и удалять их в едином блоке с первичным очагом.
Прогноз жизни при локализации опухоли в переднем отделе дна полости рта лучше, чем в задней части. Однако образующийся сквозной послеоперационный дефект дна рта приводит к нарушению питания и постоянному истечению слюны. Становится тягостным пребывание больных в обществе. В последние годы рекомендуют
Дата добавления: 2014-12-22; просмотров: 1192;
