Рекомендуемый протокол СЛР
Руководитель бригады реаниматоров оценивает состояние пострадавшего, в том числе проводит ЭКГ-диагностику вида аритмии, и назначает электрическую и фармакологическую терапию (табл. 48-5). Он должен четко придерживаться протокола лечения остановки кровообращения, представленного в алгоритмах специализированных реанимационных мероприятий (рис. 48-8, 48-9, 48-10, 48-11, 48-12, 48-13, 48-14, 48-15).
ТАБЛИЦА 48-5.Принципы лечения остановки кровообращения. Примечание:Многие мероприятия проводятся одновременно. Не во всех случаях мероприятия выполняют в нижеуказанной последовательности
| Очередность выполнения | Оборудование | Мероприятия | |||
| 1. Выявление остановки кровообращения | 1 . Начинают СЛР и зовут на помощь | ||||
| 2. Прибытие реанимационной бригады, тележки с оборудованием и лекарственными препаратами, монито-ром-дефибриллятором | 2а. Щит для непрямого массажа сердца б. Маска для ИВЛ рот в маску или комплект мешок-нереверсивный клапан-маска с трубками для подсоединения к источнику кислорода, в. Ротоглоточный воздуховод г. Источник кислорода с регулятором давления | 2а. Больного перекладывают на щит б. Проводят ИВЛ 100% кислородом с помощью ротоглоточного воздуховода ртом через маску или дыхательным мешком через маску. в. Продолжают непрямой массаж сердца | |||
| 3. Идентификация руководителя СЛP | 3. Руководитель ИВЛ а. Оценивает состояние больного б. Управляет членами реанимационной бригады и наблюдает за их действиями в. Разрешает возникшие проблемы г. Собирает анамнез и сведения о событиях, которые могли послужить причиной остановки кровообращения | ||||
| 4. Диагностика аритмии | 4. Кардиомонитор-дефибриллятор, снабженный устройством для регистрации ЭКГ с дефибриллирующих электродов (а также с возможностью записи ЭКГ в 12 отведениях; электроды для конечностей) | 4а. Вначале быстро диагностируют вид аритмии, регистрируя ЭКГ с дефибриллирующих электродов б. Накладывают электроды на конечности, не прерывая СЛР | |||
| 5. Дефибрилляция (по показаниям) | 5. Используют правильный алгоритм | ||||
| 6. Обеспечение сосудистого доступа | 6а. Катетеры для установки в периферическую или центральную вену б. Капельницы и инфузионные растворы | 6. Катетеризация вены: а. Периферическая: вена локтевой ямки б. Центральная: внутренняя яремная или подключичная | |||
| 7. Применение лекарственных препаратов | 7. Лекарственные препараты, применяемые в соответствии с протоколами СЛР | 7а. Используют правильный алгоритм б. Вводят струйно или в виде инфузии | |||
| 8. Интубация трахеи | 8а. Отсос и катетеры для отсасывания из трахеи и глотки б. Ларингоскоп в. Эндотрахеальная трубка и другое оборудование для интубации. г. Стетофонендоскоп | 8а. Подготавливают отсос к работе б. Интубируют трахею (СЛР прерывают не более чем на 30 с) в. Проверяют положение трубки в трахее (проводят аускультацию обоих легких) г. Обеспечивают гипервентиляцию и оксигенацию | |||
| 9. Непрерывная оценка реакции больного на реанимационные мероприятия | 9. Постоянно оценивают: а. Наличие пульса при проведении непрямого массажа сердца (Пальпируется ли пульс?) б. Адекватность ИВЛ в. Появление самостоятельного пульса после ИВЛ (Пальпируется ли пульс?) г. Самостоятельное дыхание после восстановления пульса (Имеется ли дыхание?) д. АД после восстановления пульса е. В отсутствие эффекта принимают решение о прекращении СЛР | ||||
| 10. Документация | 10. Реанимационная карта | 10. В реанимационной карте аккуратно регистрируют все реанимационные мероприятия с указанием времени | |||
| 11 . Забор образцов артериальной и венозной крови | 11 . Оборудование для пункции артерии и вены | 11 а. Берут образцы крови для анализа б. Устраняют аномалии, выявленные в ходе лабораторного исследования | |||
| 12. Устранение или ограничение скученности | 12. Просят уйти персонал, не принимающий участие в СЛР | ||||
Случай из практики: интраоперационная гипотония и остановка кровообращения
16-летний мальчик доставлен в операционную для проведения экстренной лапаротомии и торако-томии по поводу множественных проникающих колотых ран живота и груди. Парамедики на месте происшествия интубировали трахею, катетеризировали две вены катетерами большого диаметра, начали переливать инфузионные растворы, надели противошоковый пневматический костюм и раздули его камеры. АД при поступлении в операционную не определяется, ЧСС 128уд/мин (синусовая тахикардия), проводится ИВЛ дыхательным мешком через маску.
Что следует предпринять немедленно?
Необходимо немедленно начать СЛР. Как только становится ясно, что АД низко и перфузия жизненно важных органов неадекватна, неотлагательно начинают непрямой массаж сердца. Поскольку трахея уже интубирована, путем аускультации следует убедиться в правильном положении эндотрахеаль-ной трубки и начать ИВЛ 100% кислородом.
Какова оптимальная последовательность реанимационных мероприятий в этой ситуации?
Отсутствие пульса на периферических артериях при наличии синусового ритма на ЭКГ может быть обусловлено тяжелой гиповолемией, тампонадой сердца, разрывом желудочка сердца, расслаивающей аневризмой аорты, напряженным пневмотораксом, выраженной гипоксемией и ацидозом, эмболией легочной артерии. Следует ввести 1 мг адреналина в/в.
Какова наиболее вероятная причина столь выраженного снижения АД?
Множественные проникающие ножевые ранения позволяют с высокой вероятностью заподозрить ги-поволемию. Следует быстро начать переливание ин-фузионных растворов, желательно подогретых. Для увеличения темпа инфузии используют роликовый насос или какой-либо другой аппарат для быстрой инфузии. Устанавливают еще один в/в катетер. Пока подготавливают препараты крови, переливают 5%-ный раствор альбумина или раствор Рингера с лактатом.
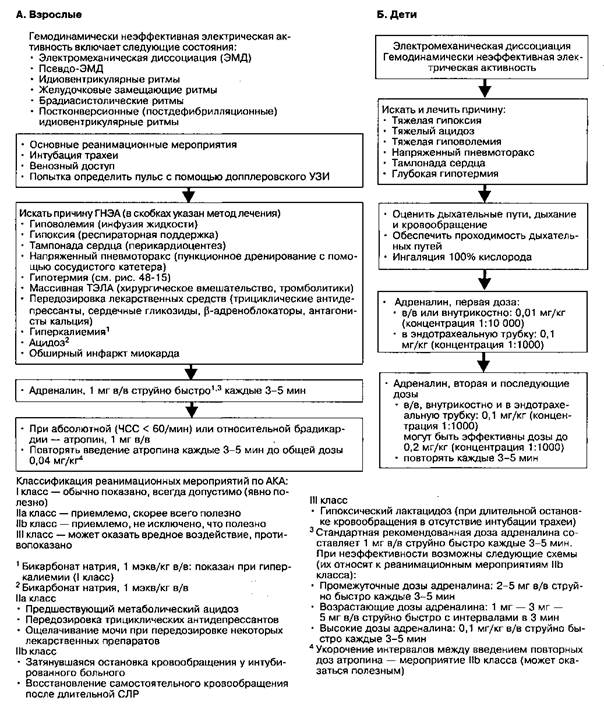
Рис. 48-13. Алгоритм лечения гемодинамически неэффективной электрической активности (ГНЭА) у взрослых и детей (включая электромеханическую диссоциацию). (С разрешения AKA)
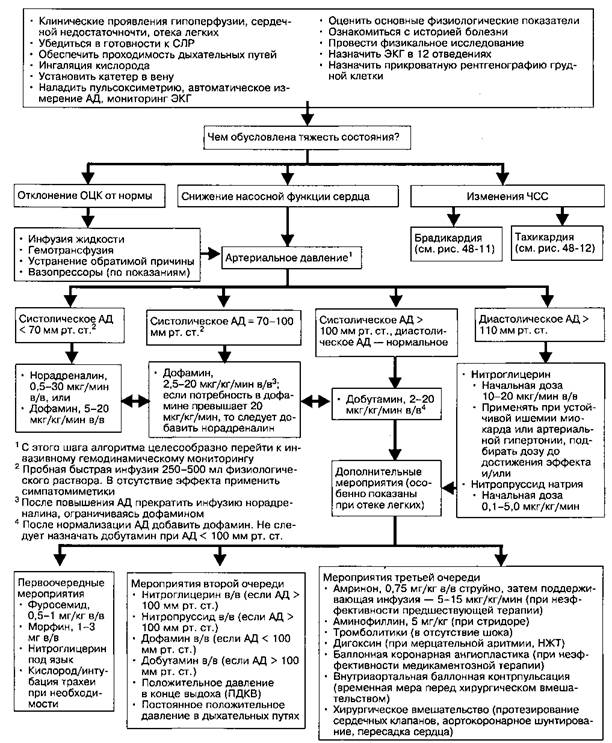
Рис. 48-14. Алгоритм лечения артериальной гипотонии, шока и отека легких у взрослых. (С разрешения AKA)

1 Для этого могут потребоваться игольчатые чрескожные электроды
2 Многие специалисты считают, что эти мероприятия следует проводить только в больнице, хотя на практике встречается и обратное
3 Применяют приспособления с электрическим или угольным подогревом, бутылки с горячей водой, нагревательные подушки, источники лучевого тепла, кровати с подогревом
4 Циркуляция подогретого раствора по введенным в пищевод трубочкам — это метод внутреннего согревания, широко используемый во многих странах. Планируется его регистрация и в США
Рис. 48-15.Алгоритм лечения гипотермии у взрослых (С разрешения AKA). KCl = хлорид калия
Каковы симптомы напряженного пневмоторакса и тампонады сердца?
Напряженный пневмоторакс— это скопление находящегося под давлением воздуха в плевральной полости. Симптомы: повышение пикового ин-спираторного давления, тахикардия, артериальная гипотония (вследствие снижения венозного возврата), гипоксия (вследствие ателектаза), набухание вен шеи, отсутствие дыхательных шумов на стороне поражения, смещение трахеи и средостения в противоположную сторону.
Тампонада сердца— это сдавление сердца содержимым полости перикарда. Симптомы: низкое пульсовое давление; парадоксальный пульс (снижение АДСИСТ на вдохе более чем на 10 мм рт. ст.); увеличение ЦВД и набухание шейных вен; уравнивание ЦВД, конечно-диастолического давления в ЛЖ и ПЖ, давления в предсердиях; глухие тоны сердца; тахикардия и артериальная гипотония. Многие из этих симптомов могут маскироваться сопутствующим гиповолемическим шоком.
Несмотря на интенсивную инфузионную терапию и правильно проводимый непрямой массаж сердца, пульс на сонной и бедренной артериях не определяется. Что следует предпринять?
Непрямой массаж сердца при травме часто бывает неэффективен, поэтому следует незамедлительно выполнить торакотомию, с тем чтобы наложить зажим на грудную аорту, устранить напряженный пневмоторакс или тампонаду сердца, выявить источник внутригрудного кровотечения, провести прямой массаж сердца. Пережатие грудной аорты улучшает кровоснабжение мозга и сердца, а также ослабляет кровотечение из сосудов, расположенных ниже диафрагмы. Отсутствие реакции на пережатие грудной аорты является плохим прогностическим признаком. Прямой массаж сердца эффективнее непрямого, особенно при тампонаде сердца.
Для чего предназначен пневматический противошоковый костюм? Как его следует снимать?
Раздувание камер противошокового костюма приводит к повышению АД в результате увеличения ОПСС. В функциональном отношении костюм оказывает такое же действие, как пережатие грудной аорты: снижает кровоток и интенсивность кровотечения из сосудов нижней половины тела. Раздувание абдоминальной камеры противошокового костюма сопряжено с рядом осложнений: дисфункция почек, снижение легочных объемов, повреждение внутренних органов во время непрямого массажа сердца. Опорожнять камеры костюма следует только после стабилизации гемодинамики и не все сразу, а по одной, потому что эта процедура может сопровождаться выраженной артериальной гипотонией и метаболическим ацидозом вследствие ре-перфузии ишемизированных тканей.
Список литературы
Emergency Cardiac Care Committee and Subcommittees, American Heart Association: Guidelines for cardiopulmonary resuscitation and emergency cardiac care. JAMA 1992; 268:2171.
Otto CW: Current concepts in cardiopulmonary resuscitation. Semin Anesth 1990;9:169.
Safar P, Bircher NG: Cardiopulmonary Cerebral Resuscitation, 3rd ed. Saunders, 1988.
Schleien CL et al: Controversial issues in cardiopulmonary resuscitation. Anesthesiology 1989; 71: 133.
Дата добавления: 2016-03-30; просмотров: 1900;
