ОЦЕНКА ОПЕРАЦИОННОГО РИСКА
Идентификация пациентов хирургического профиля с высоким риском развития осложнений и смертности, а также оптимизация у них периопе-рационной терапии являются важными составляющими клинической анестезиологической практики.
Определение степени операционного риска является принципиальным прогностическим фактором, который влияет на многие последующие звенья лечения: принятие решения о функциональной операбельности больного (перенесет ли больной операцию, и если перенесет, то какую), выбор анестезиолога и хирурга, выбор метода анестезии, возможность развития осложнений и методов их предотвращения, план ведения раннего послеоперационного периода. Недооценка факторов операционного риска может привести к тяжелым интраоперционным осложнениям.
Для оценки операционного риска используют классификацию объективного статуса больного, предложенную Американской ассоциацией анестезиологов — ASA (см. табл. 3.5). Эффективность этой классификации доказана ее многолетним применением в клинической практике специалистами всего мира. Тем не менее, в ней есть определенные недостатки, а именно: классификация позволяет определять лишь статус здоровья пациента и не учитывает множество других рисков, например степень технической сложности операции и т. п. Разработаны классификации, в которых учтено детальное соотношение разносторонних факторов риска, и все же классификацию ASA наиболее часто применяют в мировой практике и считают универсальной:
— класс 1 — пациенты, не имеющие системных заболеваний;
— класс 2 — пациенты с компенсированным системным заболеванием, не вносящим существенных ограничений в физическую и социальную активность;
— класс 3 — пациенты с серьезным системным заболеванием, которое ограничивает физическую и/или социальную активность, однако может быть компенсировано в результате лечения;
— класс 4 — пациенты с декомпенсированным заболеванием, требующим постоянного приема лекарственных препаратов;
— класс 5 — пациенты, которые могут погибнуть в течение 24 ч вне зависимости от того, будет или не будет оказана им медицинская помощь.
Если операция проводится по экстренным показаниям, к названию соответствующего класса добавляется буква «э» (экстренная).
НАРКОЗНО-ДЫХАТЕЛЬНЫЙ АППАРАТ
Основные задачи наркозно-дыхательного аппарата:
— протезировать функцию внешнего дыхания, иными словами, проводить искусственную вентиляцию легких;
— точно дозировать и подавать пациенту газонаркотическую смесь;
— удалять избыток углекислого газа и отработанную газонаркотическую смесь.
В рамках краткого руководства трудно описать особенности всех существующих моделей наркозно-дыхательных аппаратов, поэтому далее будут изложены лишь общие принципы работы с «усредненным» наркозно-дыхательным аппаратом.
Любой наркозный аппарат состоит:
— из системы доставки медицинских газов, камеры смешивания и перераспределения. Современный наркозно-дыхательный аппарат, как правило, работает с тремя медицинскими газами: кислородом, сжатым воздухом и закисью азота. Система медицинской безопасности (во избежание неправильного соединения) требует, чтобы каждый элемент соединения (коннекторы, шланги) были маркированы соответствующим цветом:кислород — голубым (Международный стандарт —зеленый), закись азота — серым (Международный стандарт —голубой), сжатый воздух — Международный стандарт— желтым. Кроме того, коннекторы сделаны таким образом, что невозможно соединить магистраль закиси азота с входом для кислорода наркозного аппарата, и на оборот.
| |||
 |
| ||||||
 | ||||||
| ||||||
 |
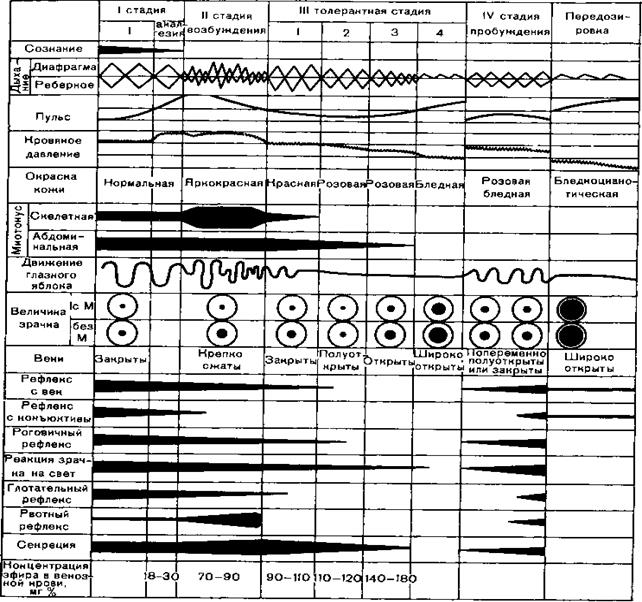
Рис. 1.Схема течения эфирного наркоза по Гведелу.
Дата добавления: 2016-03-30; просмотров: 1157;
