Фармакологическое обеспечение реанимации.
а) Адреналин -1 мг каждые 3-5 минут в/в, или 2-3 мг на 10 мл физиологического раствора эндотратрахеально.
б) Атропин - 3 мг в/в однократно (этого достаточно для устранения вагусного влияния на сердце) при асистолии и электрической активности без пульса, ассоциированной с брадикардией (ЧСС <60 уд/мин.).
в) Амиодарон (кордарон) - антиаритмический препарат первой линии при
фибрилляции желудочков/желудочковой тахикардии без пульса (ФЖ/ЖТ), рефрактерной к электроимпульсной терапии после 3 неэффективного разряда в начальной дозе 300 мг (разведенные в 20 мл физиологического раствора или 5% глюкозы), при необходимости повторно вводить по 150 мг. В последующем продолжить в/в капельное введение в дозе 900 мг более 24 часов.
д) Лидокаин - начальная доза 100 мг (1-1,5 мг/кг), при необходимости, дополнительно болюсно по 50 мг (при этом общая доза не должна превышать 3 мг/кг в течении 1 часа) - в качестве альтернативы при отсутствии амиодарона. При этом он не должен использоваться в качестве дополнения к амиодарону.
е) Бикарбонат натрия - рутинное применение в процессе СЛР или после восстановления самостоятельного кровообращения не рекомендуется (хотя большинство экспертов рекомендуют вводить при рН<7,1). Бикарбонат натрия рекомендуется вводить в дозе 50 ммоль (50 мл - 8,4 % раствора) в случае:
· остановки кровообращения, ассоциированной с гиперкалиемией или передозировкой трициклических антидепрессантов;
· при отсуствии эффекта СЛЦР в течение 20 - 25 мин. после остановки кровообращения в случае её неэффективности для восстановления самостоятельной сердечной деятельности.
ж) Эуфиллин 2,4% - 250-500 мг (5 мг/кг) в/в при асистолии и брадикардии,
резистентной к введению атропина
з) Магния сульфат - при подозрении на гипомагниемию (8 ммоль = 4 мл
50% раствора).
и) Хлорид кальция - в дозе 10 мл 10% раствора при гиперкалиемии, гипокальциемии, передозировке блокаторов кальциевых каналов.
Д. Электрокардиографическая диагностика механизма остановки кровообращения
Успешность реанимационных мероприятий в значительной степени зависит от ранней ЭКГ диагностики (электрокардиограф или монитор дефибриллятора) механизма остановки кровообращения, поскольку это определяет дальнейшую тактику реанимационных мероприятий.
В реаниматологической практике для оценки ЭКГ используют II стандартное отведение,позволяющее дифференцировать мелковолновую фибрилляцию желудочков от асистолии.
Нередко при регистрации ЭКГ с электродов дефибриллятора ФЖ может выглядеть как асистолия. Поэтому во избежание возможной ошибки необходимо изменить расположение электродов, перемещая их на 90" относительно первоначального расположения. Следует также отметить, что во время сердечно-лёгочной реанимации нередко на мониторе появляются различного рода помехи (электрические; связанные с неконтролируемыми движениями больного во время транспортировки и т.д.), которые могут существенно искажать ЭКГ.
Выделяют 3 основных механизма остановки кровообращения: электрическую активность без пульса (ЭАБП), фибрилляцию желудочков или желудочковую тахикардию без пульса (ФЖ/ЖТ без пульса) и асистолию.
Показания к проведения электрической дефибрилляции сердца:
1) Электрическая активность без пульса (ЭАБП),включает в себя электромеханическую диссоциацию и тяжелую брадиаритмию (клинически брадиаритмия проявляется при ЧСС <45 уд./мия. у больного человека и при ЧСС <30 уд./мин. у здорового). Электромеханическая диссоциация (устаревшее название - неэффективное сердце), характеризуется отсутствием механической деятельности сердца при сохраненной электрической активности. На ЭКГ регистрируется нормальные или измененные QRS-комплексы с регулярными или нерегулярными интервалами.
2) Желудочковая тахикардия без пульса (ЖТ без пульса) характеризуется деполяризацией кардиомиоцитов желудочков с высокой частотой. На ЭКГ отсутствуют зубцы Р и отмечаются широкие QRS-комплексы (рис. 22).

3) Фибрилляция желудочков.Фибрилляция желудочков характеризуется хаотическим, асинхронными сокращениями кардиомиоцитов с наличием на ЭКГ нерегулярных, с частотой 400-600 /мин., низко-, средне- или крупноамплитудных колебаний (рис. 23).

Рис. 23 Фибрилляция желудочков а) мелковолновая; 6) средневолновая;
в) крупноволновая.
3) Асистолия- отсутствие как механической, так и электрической деятельности сердца, с изолинией на ЭКГ.
Рис. 24 Асистолия
Е. Дефибрилляция.
В современном алгоритме дефибрилляции ERC2005 рекомендуется проведение 1 начального разряда взамен стратегии трех последовательных разрядов более ранних рекомендаций ERC2000. В случае не восстановления самостоятельного кровообращения проводят базовый комплекс СЛР в течение 2 минут. После чего проводят второй разряд, и в случае не эффективности цикл повторяют.
Энергия первого разряда, которая рекомендуется в настоящее время ERC2005, должна составлять для монополярных дефибрилляторов 360 Дж как и все последующие разряды по 360 Дж.Что способствует большей вероятности деполяризации критической массы миокарда. Начальный уровень энергии для биполярных дефибрилляторов должен составлять 150-200 Дж, с последующей эскалацией энергии до 360 Дж при повторных разрядах.С обязательной оценкой ритма после каждого разряда.
РАЗРЯД → СЛР В ТЕЧЕНИЕ 2 МИН → РАЗРЯД → СЛР В ТЕЧЕНИЕ
МИН...
Смысл дефибрилляции заключается в деполяризации критической массы миокарда, приводящей к восстановлению синусового ритма естественным водителем ритма (т.к. клетки пейсмекера синусового узла является первыми клетками миокарда, способными деполяризоваться спонтанно). Уровень энергии первого разряда, является компромиссом между его эффективностью и повреждающим воздействием на миокард. Только 4% трансторакального тока проходит через сердце, а 96% — через остальные структуры грудной клетки. Было показано, что проведение дефибрилляции у пациентов с пролонгированной нелеченной ФЖ почти в 60 % конвертирует ритм в ЭАБП/асистолию. Вторичная постконверсионная ЭАБП/асистолия в сравнении с первичной, имеет более неблагоприятный прогноз и низкий уровень выживаемости (0 - 2%).
Кроме того, дефибрилляция разрядами с высокой энергией вызывает повреждение миокарда и развитие постреанимационной миокардиальной дисфункции.
В случае, если до момента проведения электрической дефибрилляции при ФЖ/ЖТ без пульса прошло более 4-5 минут, в функциональном состоянии кардиомицитов происходят нарушения вследствие снижения содержания в миокарде АТФ, гиперпродукции лактата и внеклеточной аккумуляции Na+, что ведет к снижению сократительной функции миокарда. Поэтому проведение дефибриляции в этом случае может неблагоприятно влиять на миокард и резко снижать эффективность проводимой дефибрилляции, поскольку дополнительное нанесение разряда дефибрилляции, пациенту находящемуся в состоянии гипоксии, может вызвать дополнительное электроповреждение структур миокарда.
В этой связи, согласно последних рекомендаций, в случае пролонгирования ФЖ/ЖТ без пульса > 4-5 мин., рекомендуется начальное проведение компрессии грудной клетки в течение 2 мин., с последующим проведением электрической дефибрилляции.
Эффективность и безопасность электрической дефибрилляции зависит от целого ряда кардиальных и экстракардиальных факторов.
Среди экстракардиальных факторов можно выделить следующие:
1) Ведущее место принадлежит форме электрического импульса - для проведения успешной дефибрилляции биполярным импульсом (по сравнению с монополярным), требуется примерно в 2 раза меньше энергии (максимально выделяемая на пациента энергия составляет, соответственно, 200 Дж для бифазного и 400 Дж монофазного разрядов). Согласно последним данным успех дефибрилляции импульсом биполярной синусоидальной формы <115 Дж составляет 92%. Следовательно, только 8% больных требовалась энергия 150-200 Дж. В то же время суммарная эффективность импульса моиополяриой формы в зависимости от вида ФЖ составляет при энергии разряда 200 Дж 60-90% или в среднем около 70% .
2) Вторым важным фактором, влияющим на эффективность дефибриляции является правильное расположение электродов на грудной клетке. Поскольку только 4% трансторакального тока проходит через сердце, а 96% - через остальные структуры грудной клетки, поэтому очень важным является адекватное их расположение (рис.25).
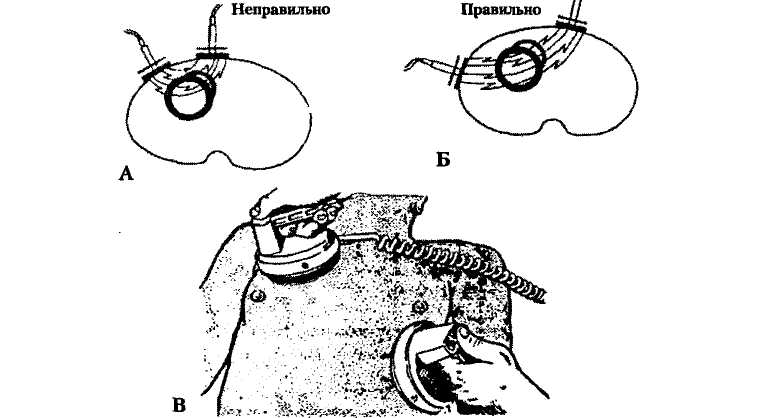
Рис. 25 Техника проведения электрической дефибрилляции с помощью грудных электродов
A. Неправильно наложенные электроды: слишком близко друг к другу, ток не полностью проходит через сердце.
Б. Правильно расположенные электроды: большее расстояние между электродами - большая часть тока проходит через сердце.
B. Один электрод располагают ниже правой ключицы по парастерналъной линии, другой — на верхушку сердца (ниже левого соска), по среднеподмышечной линии.
При передне-переднем расположении, один электрод устанавливается у правого края грудины под ключицей, второй латеральнее левого соска по срединно-подмышечной линии (рис. 26А). При передне-заднем расположении, один электрод устанавливается медиальнее левого соска, другой под левой лопаткой (рис. 26Б). Если у пациента имеется имплантированный кардиостимулятор, электроды дефибриллятора должны находится от него на расстоянии около 6-10 см.

|
Рис. 26 Расположение электродов при проведении дефибрилляции А. Передне-передний вариант. Б. Переднее-задний - один электрод устанавливается медиальнее левого соска, другой под левой лопаткой.
3) Третим фактором влияющим на эффективность дефибрилляции является сопротивление грудной клетки или трансторакальное сопротивление. Явление трансторакального импеданса (сопротивления) имеет важное клиническое значение, так как именно оно объясняет разницу энергий тока между набираемой на шкале аппарата и выделяемой на пациента. Если при реанимации имеют место факторы, существенно повышающие трансторакальный импеданс, то вполне вероятно, что при установленной на шкале дефибриллятора энергии 360 Дж ее реальное значение может составить на миокарде в лучшем случае 10% (т. е. 30- 40) Дж.
Трансторакальное сопротивление зависит от массы тела и в среднем составляет 70-80 Ом у взрослого человека. Для уменьшения трансторакального сопротивления дефибрилляцию необходимо проводить в фазу выдоха, т.к. трансторакальное сопротивление в этих условиях снижается на 16 %, оптимальным считается усилие, прикладываемое на электроды равное 8 кг для взрослых и 5 кг для детей в возрасте 1-8 лет. Однако 84% снижения трансторакального сопротивления приходится на обеспечение хорошего контакта границы между кожей и электродами за счет применения токопроводящих растворов. Необходимо подчеркнуть, что использование "сухих" электродов существенно снижает эффективность дефибрилляции и вызывает ожоги. Для уменьшения электрического сопротивления грудной клетки применяют специальные самоклеющиеся прокладки для электродов, электропроводный гель или марлю, смоченную гипертоническим раствором. В крайней ситуации поверхность электрода можно просто смочить любым токопроводящим раствором (водой).
Густой волосяной покров на грудной клетке обуславливает плохой контакт электродов с кожей пациента, и повышает импеданс, снижая т.о. эффективность наносимого разряда, а также повышает риск возникновения ожогов. Поэтому желательно побрить область наложения электродов на грудную клетку. Однако в ургентной ситуации при проведении дефибрилляции это не всегда возможно.
Таким образом, обязательное выполнение в клинической практике прежде всего трех основных условий: правильного расположения электродов, силы приложения электродов в пределах 8 кг и обязательного использования прокладок смоченных гипертоническим раствором, являются важными условиями обеспечивающими эффективность проводимой электрической дефибриляции.
Во время дефибрилляции никто из участников реанимации не должен касаться кожных покровов больного (и/или его кровати).
Наиболее частые ошибкиво время проведения дефибрилляции:
а) неправильное расположение электродов (в частности у женщин на левой груди необходимо непосредственно под ней);
б) плохой контакт кожа-электрод;
в) использование электродов маленького диаметра (8 см).
Предупреждение повторного возникновения ФЖ является одной из первоочередных задач после восстановления эффективной сердечной деятельности. Профилактическая терапия рецидивирующей ФЖ должна быть по возможности дифференцированной. Количество разрядов для устранения рефрактерной (особенно быстро рецидивирующей) ФЖ не ограничено, если реанимационные мероприятия начаты своевременно и остается надежда на восстановление сердечной деятельности.
До последнего времени лидокаин считали препаратом первого выбора для профилактики и лечения ФЖ. В настоящее время нет достаточных оснований считать лидокаин полезным дополнением к электрической дефибрилляции. Вместе с тем получены данные о том, что альтернативой лидокаину является амиодарон (кордарон), который рекомендуют вводить при ранней дефибрилляции (1-2 мин ФЖ), если не эффективены первые три разряда, в дозе 300 мг в/в струйно однократно после первой дозы адреналина (больший успех оживления по сравнению с лидокаином); кордарон рекомендуется вводить при рецидивирующей ФЖ с периодами гемодинамически эффективного ритма (введение амиодарона, если это необходимо, можно повторить в дозе 150 мг) у больных с тяжёлой дисфункцией миокарда левого желудочка амиодарон, по сравнению с другими антиаритмиками предпочтительней; он в этих случаях или более эффективен, или менее аритмогенен.
Следует отметить, что после разрядов (особенно максимальных значений) нередко на экране монитора в течение нескольких секунд регистрируется "изоэлектрическая" линия. Обычно это следствие быстро преходящего "оглушения" высоковольтным разрядом электрической активности сердца. В данной ситуации "изоэлектрическую" линию не следует расценивать как асистолию, т.к. вслед за ней появляется координированный ритм или продолжается ФЖ. В то же время, если на мониторе после дефибрилляции появилась "прямая" линия продолжительностью больше 5 с (визуально это больше ширины экрана монитора дефибриллятора), необходимо в течение 2 мин провести СЛР и затем оценить ритм и пульс. Если продолжает сохраняться асистолия или регистрируется какой-либо другой ритм без пульса (но не ФЖ/ЖТ), следует ввести новую дозу адреналина и еще в течение 2 мин провести СЛР, затем повторно оценить ритм и пульс. Дальнейшая тактика реанимации будет зависеть от вида электромеханической активности сердца: устойчивая (персистирующая) асистолия, ее трансформация в ФЖ/ЖТ, развитие ЭМД или гемодинамически эффективного ритма.
Вероятность благоприятного исхода СЛР при ЭАБП/асистолии (как и при рефрактерной ФЖ/ЖТ) можно повысить только, если имеются потенциально обратимые причины остановки кровообращения, поддающиеся лечению. Они представлены в виде универсального алгоритма "четыре Г - четыре Т".
| Диагностика остановки кровообращения (не более 10 сек) | |||||||
| ↓ | |||||||
| Начало сердечно-легочной реанимации: компрессия грудной клетки/вентиляция легких в соотношении 30 : 2 | |||||||
| ↓ | |||||||
| Проверить пульс | |||||||
| ↓ | |||||||
| ОЦЕНИТЬ РИТМ | |||||||
| ↓ | |||||||
| ФЖ/ЖТ без пульса | Подключить дефибриллятор/монитор | ЭАБП /асистолия | |||||
| ↓ | |||||||
| Дефибрилляция 1 разряд Биполярные 150-360Дж Монополярные: 360 Дж | Во время СЛР: A) Интубация трахеи и ИВЛ с частотой 10/мин и дыхательным объемом 400 - 600 мл (6 – 7 мл/кг), FO2 1.0; Б) Компрессия грудной клетки с частотой 100/мин асинхронно с вентиляцией; B) Постановка катетера в вену; Г) Адреналин 1 мг в/в каждые 3-5 мин; Д) Рассмотреть применение: - при ФЖ/ЖТ амиодарона, - при ЭАБП/асистолии атропина, эуфиллина, эл.кардиостимуляции; Е) Исключить ошибки при проведении СЛР, проверить правильность подключения электродов и наличие контакта; Ж) Поиск потенциально обратимых причин остановки кровообращения - алгоритм четыре "Г" четыре "Т" | ||||||
| ↓ | |||||||
| СЛР в течение 2 минут | → | ← | СЛР в течение 2 минут | ||||
| Алгоритм четыре « Г четыре Т» | |||||||
| Гипоксия Гиповолемия Гипер/гипокалиемия, гипомагниемия, ацидоз Гипотермия | Tension (напряженный) пневмоторакс Тампонада сердца Токсическая передозировка Тромбоэмболия | ||||||
Дата добавления: 2016-03-30; просмотров: 2076;
