ГЛАВА 17.МАССАЖ С ЭЛЕМЕНТАМИ МАНУАЛЬНОЙ ТЕРАПИИ
Мануальная медицина —— это система диагностических и лечебных мануальных приёмов, направленных на выявления и лечения нарушений деятельности опорно-двига-тельного аппарата, проявляющихся в виде функциональных суставных блокад, гипермо-бильности и регионального постурального дисбаланса мышц.
Главной задачей мануальной терапии является устранение болевого синдрома и восстановление функциональной деятельности позвоночника и костно-суставного аппа-рата, возникших в результате дегенеративно-дистрофических поражений.
Мануальная терапия как метод лечения заболеваний возникла очень давно. В Древней Греции мануальная терапия применялась вместе с массажем для лечения самых разных заболеваний. В V в. до н.э. приемы мануальной терапии использовал Гиппократ для лече-ния заболеваний внутренних органов и позвоночника.
Долгие годы официальные медицинские круги отвергали этот метод лечения, лишь в середине XIX в. мануальная терапия получила признание.
Произошло выделение двух специальностей в этой области на основании технических отличий и некоторых теоретических предпосылок: остеопаты и хиропрактики. Хотя в патологии внутренних органов оба направления основную роль отводили поражению позвоночника и его связи со многими органами, отличия в практическом отношении име-ли принципиальный характер. Хиропрактики (основатель D.D.Palmer) отличались быстро-той выполнения манипуляций, грубой контактной, в том числе ударной техникой и немалым количеством осложнений. Часто эту технику называют методикой коротких рычагов. В ряде случаев лечебный эффект оказывался поразительным, и ошеломленные пациенты убегали, забыв костыли. Подобный эпизод описан финским писателем Марти Ларни в известном произведении « Четвертый позвонок».
Напротив, остеопаты (основателем считается Andrew Still) пользовались так называе-мой техникой длинных рычагов, т.е. воздействие на позвоночник оказывали опосредован-но через конечности пациента. В отличие от хиропрактиков, остеопаты пользовались достижениями официальной медицины, достигли значительных высот в диагностике, хотя они и уступали хиропрактикам в техническом отношении. На начальных этапах своего развития медицинское образование для обеих школ было необязательным, подготовка врачевателей в разных центрах проводилась за срок от нескольких дней и недель (хиропрактики), до нескольких лет (остеопаты). В настоящее время, несмотря на наличие международной федерации мануальной медицины (FIMM), организованной совместными усилиями обоих направлений в 1965 году в Лондоне, в мире существуют многочисленные хиропрактические и остеопатические центры (США, Англия). Специалистами проведено несколько конгрессов, которые проводятся через каждые три года. Издается журнал Маnuelle Medizin, штаб-квартира которого находится в ФРГ.
Г.А.Иваничев пишет, что современная концепция учитывает механизмы мышечной контрактильности и болезненности, а так же фасциально-связочных феноменов в форми-ровании обратимых двигательных расстройств, где роль так называемых функциональных блокад суставов признается не решающей. Иначе говоря, первичной дисфункции нейромоторного аппарата двигательной системы отводится главенствующее место.
С этой точки зрения нейромоторная система как активная структура определяет как патогенез, так и саногенез функций пассивных элементов двигательного аппарата. К активным структурам, как известно, относятся мышцы, связки, фасции, имеющие способ-ность к сокращению (контрактильность). Пассивные структуры — суставы, суставные хрящи, межпозвонковые диски, надкостница. В свою очередь, патологические изменения в пассивных тканях способны вызвать вторичные изменения активных элементов. В широком смысле слова цель мануальной терапии заключается в оказании лечебного эффекта на оба эти элемента и прерывание патологических связей между ними с вос-становлением нормальных (функциональных) отношений. Здесь в общем виде укажем на основные патологические изменения в активных и пассивных элементах, являющиеся объектом мануальной терапии.
Мышечная ткань — миофасцикулярный алгический гипертонус (миогенный триггер), патологическое укорочение мышцы, изменения координационных отношений.
Фасции — локальное болезненное укорочение (фасциальный триггер).
Связки — патологическое укорочение (лигаментный триггер).
Надкостница — периостальный триггер.
Суставы — функциональные, т.е. обратимые блокады (по J.Wolf и K.Lewit).
Кожа — участки укорочения.
Мышцы — растяжение (протяжение), различные виды релаксаций, массаж, локальное давление (миотерапия по D.Simons). Фасции — растяжение (протяжение), локальное дав-ление. Связки — растяжение. Суставы — разрешение функциональной блокады моби-лизацией и манипуляцией. Межпозвонковые диски — тракция. Надкостница — локальное давление. Кожа — растяжение.
Можно предположить, что ранее патологические изменения и лечебный эффект связы-вались с перемещениями, скольжением и натяжением тканей частей человеческого тела, в том числе внутренних органов. Дело врачевателя, таким образом, сводилось к «репо-зиции» и возврату смещенного органа на соответствующее место. Эти примитивные пред-ставления живучи и сейчас в медицинской среде, когда утверждается, что путем мани-пуляций удалось вправить пять или шесть выпавших дисков позвоночника. Почему-то «специалисту» не хочется вспоминать, что внутридисковое давление равно 5-6 атмос-ферам (благодаря высокому внутридисковому давлению и обеспечивается амортиза-ционная функция позвоночника). Разумеется, что наружными приемами ручного воз-действия «вправить» выпавший диск (грыжу) с точки зрения биомеханики невозможно.
Анатомическая особенность позвоночно-двигательного сегмента (ПДС). Позво-ночно-двигателъный сегмент состоит из двух смежных позвонков, межпозвонкового диска, суставов, нервов, связок, мышц, которые окружают каждый сегмент позвоночного столба.
Позвоночно-двигательные сегменты как анатомо-функциональные единицы состав-ляют позвоночный столб. На рис. 379 показан ПДС, включающий два соседних позвонка и все элементы, с помощью которых позвонки соединяются между собой и двигаются. Особую роль играют межпозвонковые диски, они придают эластичность и гибкость позвоночнику, благодаря им он может амортизировать значительные нагрузки и толчки.
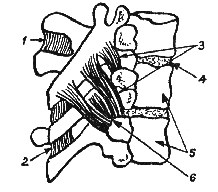
Рисунок 379. Анатомо-функциональная единица позвонка: 1 — межпоперечные мышцы; 2 — межостистые мышцы; 3 — мышцы-ротаторы; 4 — межпозвонковый диск; 5 — позвоночный двигательный сегмент; 6 — многораздельная мышца.
Первый межпозвонковый диск находится между телами второго и третьего шейных позвонков, а последний — между телами пятого поясничного позвонка и первого крест-цового. Толщина у межпозвонковых дисков различная и зависит от места расположения данного отдела позвоночника, а также от степени его подвижности. Например, в самом подвижном поясничном отделе толщина дисков составляет примерно 10 мм, а в малоподвижном грудном отделе их толщина около 4 мм.
Межпозвонковые диски по размерам больше тел позвонков и выступают за пределы тел соседних поз-вонков.
Состоит каждый межпозвонковый диск из фиброзного кольца, волокна которого переплетены с телами позвонков; хрящевых пластинок и внутреннего студенистого ядра, которое и является главным амортизатором.
Хрящевые пластинки выполняют защитную роль для губчатого вещества тел позвонков, предохраняя их от сильного давления. Кроме этого, хрящевые пластинки являются посредниками в обмене жидкости между межпозвонковыми дисками и телами позвонков.
Фиброзное кольцо составляют волокнистые пластинки, которые к периферии стано-вятся более плотными. В центре пластинки переходят в фиброзный хрящ, который прони-кает в студенистое ядро. Спереди фиброзное кольцо срастается с передней продольной связкой, проходящей от затылка до крестца.
Студенистое ядро, имеющее двояковыпуклую форму, представляет собой студенистый гель полисахаридно-белкового состава. Ядро связано фиброзно-хрящевыми коллагено-выми пучками и соединительной тканью с фиброзным кольцом. Если фиброзно-хрящевые пучки не подверглись дегенеративным изменениям, они не дают студенистому ядру при разрыве выйти из фиброзного кольца.
При сильном сжатии в результате гипогидратации студенистое ядро может умень-шиться в размерах на 2 мм, а при растяжении — увеличиться в высоту.
Через тела позвонков происходит всасывание питательных веществ и жидкости для межпозвонковых дисков. Таким же образом продукты обмена выводятся наружу.
Дегенерация приводит к тому, что полисахаридно-белковое вещество студенистого ядра переходит в коллаген. Ядро растрескивается и видоизменяется, оно становится неспособным амортизировать нагрузки на позвоночник.
При травмирующих воздействиях студенистое ядро смещается назад, а фиброзное кольцо выступает вперед. Под давлением фиброзное кольцо может разорваться и прои-зойдет выпадение студенистого ядра в заднебоковом или заднемедиальном направлении.
В результате дегенеративных изменений в дальнейшем может произойти уплотнение межпозвонкового диска, что приведет к гибели отдельной части нервных волокон. В дальнейшем могут произойти дегенеративные изменения в дугоотростчатых суставах, может сузиться суставная щель, произойдет склерозирование костной ткани под хряще-вым слоем и т.п.
Позвоночный столб имеет 4 саггитальных изгиба: шейный и поясничный лордозы, грудной и крестцово-копчиковый кифозы. Они смягчают толчки, которые испытывает позвоночник со стороны конечностей, создавая максимальную амплитуду движений в шейной и поясничной областях. На этих участках чаще всего образуются грыжевые выпячивания. Из-за сокращений мышц живота и диафрагмы, межреберных мышц и мышц плечевого пояса усиливается давление в области груди и живота, на которые переходит часть нагрузки, ложащейся на поясничный и грудной отделы позвоночника.
Позвоночник составляет с системой кровообращения и нервно-мышечной системой единую биологическую функциональную систему, которая очень быстро реагирует на любое заболевание организма. Эта система регулирует деятельность внутренних органов и периферических нервов. Если же важная составляющая этой системы — позвоночник — заболевает, нарушается и деятельность периферических нервов и внутренних органов. В результате нарушения функциональной целостности происходят не только изменения в позвоночном двигательном сегменте, но и в магистральных сосудах, расположенных вблизи сегмента.
Показания и противопоказания. Мануальная терапия применяется при заболеваниях вертеброгенного фактора, а также при функциональной блокаде (ограничение подвиж-ности функционального характера).
Кроме того, подвижность в позвоночных сегментах может изменяться, что тоже важно учитывать при проведении лечения с помощью мануальной терапии.
А. Стоддарт выделил такие степени подвижности позвоночника и конечностей:
I степень. Она характеризуется полной неподвижностью в сочленении, что возможно, к примеру, при воспалительных процессах. В данной ситуации возможность для проведения манипуляций и мобилизаций отсутствует.
II степень. Практически полная «блокада» сочленения, при которой выражен болевой синдром, но некоторые движения в суставе присутствуют. В этом случае возможно проведение приемов ПИРМ (постизометрическая релаксация мышц), манипуляций и мобилизаций.
III степень. Это легкая «блокада» суставов, что делает применение мануального лече-ния достаточно эффективным.
IV степень. В этом случае подвижность суставов в норме, проведение мануальной терапии не требуется.
V степень. Для нее характерна гипермобильность суставов (их чрезмерная подвиж-ность). Проводить мануальную терапию при этой степени подвижности не рекомендуется.
Противопоказания к применению мануальной терапии:
1. Инфекционные процессы, протекающие в суставах и позвоночнике, например, активная форма ревматизма, остеомиелит, спондилит.
2. Опухоли головного и спинного мозга, позвоночника, суставов, конечностей и других органов.
3. Разной этиологии спондилопатии.
4. Воспалительные заболевания спинного мозга и мозговых оболочек.
5. Послеоперационные состояния позвоночника и нестабильность ПДС (выше II степени).
6. Свежие травмы суставов и позвоночника.
7. Болезнь Бехтерева.
8. Сколиоз (выше Ш степени).
9. Ювенильный остеохондроз.
10. Дисковые миелопатии.
11. Секвестрация дисковой грыжи.
12. Полиартриты (Ш-IV степень).
13. Острые заболевания мозгового и венечного кровообращения, органов грудной по-лости, желудочно-кишечного тракта, инфекции и воспалительные процессы.
Постизометрическая релаксация мышц (ПИРМ). Начинать проведение мануальной терапии следует с выполнения массажных приемов на мягких тканях пациента. Массаж выполняется с усилием, но без причинения боли. При этом необходимо учитывать состоя-ние мышц пациента (гипотонус или гипертонус), а также его общее состояние.
Главная задача массажиста при проведении мануальной терапии — подготовить к лечению двигательный сегмент, максимально расслабив окружающие его мышцы. Поэтому массаж мышц и предваряет проведение таких приемов мануальной терапии, как мобилизация и манипуляция.
Выполнять приемы массажа следует очень осторожно, в противном случае может возникнуть мышечный спазм, что значительно ухудшит состояние больного.
Не рекомендуется выполнять приемы ударной вибрации для проведения массажа, т.к. эти приемы способствуют увеличению кровенаполнения мягких тканей, которые, набухая, вызовут сдавливание нервного ствола.
Перед проведением мануальной терапии необходимо устранить болевой синдром и спазм, а также растянуть мышцу. С этой целью и применяются приемы постизометри-ческой релаксации мышц (ПИРМ), выполнять которые следует с применением массажных приемов.
ПИРМ дает возможность проведения манипуляций, направленных непосредственно на восстановление нормального объема движений в позвоночном двигательном сегменте или суставе конечности, т.е. на устранение функциональных блокад.
Метод изометрической релаксации мышц основан на том, что после изометрического напряжения наступает фаза абсолютного рефрактерного периода, когда мышца не способна сокращаться. Фаза изометрического напряжения мышцы длится 8-11 секунд, абсолютного рефрактерного периода 5-8 секунд.
Постизометрическая релаксация возникает после сокращения мышцы. Чтобы мышца сократилась, нужно приложить сопротивление к ней. Сопротивление не должно быть значительным, достаточно будет приложить небольшое усилие, чтобы достичь желаемого результата.
Создать сопротивление можно с помощью ладони одной руки, вторая рука должна придерживать тело пациента в стабильном положении.
Проводя движение против сопротивления, пациент также не должен прилагать значительное усилие. Двигаться против сопротивления пациент должен на вдохе.
Поддерживать сопротивление следует в течение 5-10 секунд, затем пациент должен сделать выдох, а специалист, проводящий сеанс мануальной терапии, мягко и легко должен произвести пассивное движение в обратном направлении. Повторять прием ПИРМ следует от 2 до 7 раз в зависимости от состояния пациента.
Методика выполнения приемов ПИРМ. Выполнять приемы ПИР на шейном отделе позвоночника достаточно удобно, т.к. этот участок очень подвижен и открыт для доступа к шейным позвоночно-двигательным сегментам, к которым можно подойти с разных сторон.
В то же время при выполнении приемов ПИРМ очень легко травмировать этот отдел позвоночника, поэтому выполнять приемы мануальной терапии на данном участке следует с большой осторожностью.
Приемы ПИРМ на шейном отделе позвоночника.
2. Прием выполняется обеими руками. Больной занимает положение сидя.
Необходимо встать вплотную к больному и положить локти на его плечи, а ладони расположить чуть ниже ушных раковин (если нужно воздействовать на верхние сегменты шейного отдела позвоночника) (рис. 380). Для воздействия на средние и нижние сегменты шейного отдела ладони нужно опустить чуть ниже, приложив основания ладоней на попе-речные отростки второго шейного позвонка.
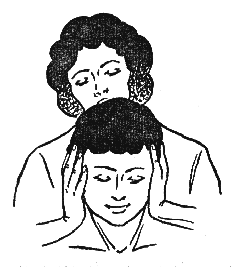
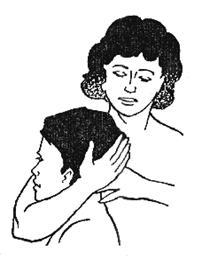
Рисунок 380. Рисунок 381.
Выполняется сведение локтей, при этом голова пациента вытягивается вверх. Задержав голову па-циента в верхней точке на несколько секунд, нужно плавно ослабить силу давления и очень медленно развести локти.
Этот прием применяется перед приемами мобили-зации, но можно использовать его и самостоятельно, например, при резком мышечном спазме.
2. Для выполнения следующего приема необходимо встать вплотную к больному, сидящему на стуле, и обхватить его голову правой рукой. При этом подбородок пациента должен лечь на локтевой сгиб врача. Левой рукой следует зафиксировать голову пациента в затылочной части (рис. 381).
Затем правой рукой следует медленно вытягивать голову вверх, сделать паузу на несколько секунд и, ослабив усилие, так же медленно опустить голову пациента в исходное положение. Это можно выполнять перед приемами манипуляции или в качестве самостоятельного приема, если сгибательные и ротационные манипуляции не показаны.
3. Следующий прием выполняется в положении пациента лежа на спине. Если прием выполняется с помощью ассистента, он должен зафиксировать ноги больного в лодыжках. Если ассистента нет, пациент должен лечь таким образом, чтобы его ноги были согнуты в коленных суставах, а голени свисали с кушетки.
Необходимо встать у изголовья пациента и одной рукой взять его за подбородок, а другой обхватить затылок (рис. 382). Колени выполняющего прием должны быть слегка согнуты, а стопы параллельны.
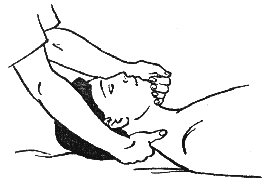
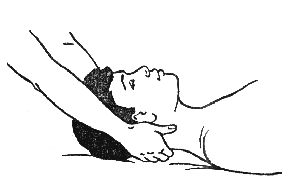
Рисунок 382. Рисунок 383.
Очень медленно, без рывков, нужно отклонять свой корпус назад до тех пор, пока колени не разогнутся, а локти не выпрямятся полностью.
Когда мышцы шеи пациента расслабятся, нужно выдержать паузу в 2-3 секунды, а затем, медленно ослабляя усилие, следует очень плавно вернуться в исходное положение.
Прием необходимо повторить 3-5 раз.
Выполняется этот прием ПИРМ в качестве предварительной подготовки к манипуляциям или как самостоятельный прием, если ротационные и сгибательные манипуляции запрещены.
4. Пациент занимает положение на спине, при этом плечи его должны лежать у края кушетки, а ноги нужно зафиксировать в лодыжках с помощью ассистента или ременными петлями.
Производящий прием должен соединить обе руки на затылке больного и произвести мягкий захват, сдавливая голову внутренними поверхностями предплечий, стараясь сбли-зить их (рис. 383).
Затем нужно медленно отклонить корпус назад, наращивая усилие в фазе вдоха и ослабляя его в фазе выдоха. Чтобы прием не был болезненным, его следует выполнять в горизонтальной плоскости. Повторить его необходимо 5-6 раз.
При противопоказании сгибательных и ротационных приемов манипуляции данный прием применяется как самостоятельный. Его также можно выполнять после манипу-ляций на шейном, поясничном и грудном отделах позвоночника.
Приемы ПИРМ на грудном отделе позвоночника
- ПИРМ дыхательной мускулатуры.
Пациент занимает положение лежа на боку, слегка согнув нижнюю ногу. Стопа верхней ноги располагается в подколенной ямке нижней ноги, при этом колено и 2/3 бедра должны свисать с кушетки. Нужно встать сбоку от пациента со стороны его лица и положить руку на плечевой сустав пациента (левую руку — на левый сустав, правую — на правый). Другая рука помещается на одном из ребер так, чтобы указательный и средний пальцы были прижаты к ребру и захватывали его угол (рис. 384).
Расположившись таким образом, нужно помочь пациенту развернуть от себя плечевой сустав, а таз повернуть к себе. В результате такого положения возникнет натяжение тканей в области ребра, на котором лежат пальцы. Затем пациент должен сделать глубо-кий вдох и одновременно оказать небольшое давление торсом против сопротивления руки, лежащей на ребре. Взгляд больной должен направить в сторону, в которую направлено давление. Примерно через 10 секунд пациент должен медленно выдохнуть и расслабиться, переведя взгляд на себя.
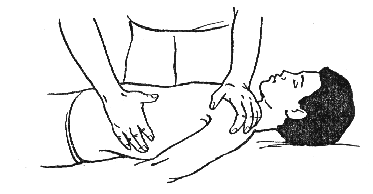
Рисунок 384.
В течение следующих 10 секунд происходит релаксация. В это время нужно оказывать рукой, приложенной к ребру, давление, соответствующее мышечному расслаблению.
Этот прием можно повторить 6-7 раз.
Используется ПИРМ дыхательной мускулатуры при выявлении гипомобильности ребер и снижении дыхательной экскурсии грудной клетки.
2. ПИРМ среднегрудного отдела позвоночника.
Пациент садится на кушетку, скрестив руки на груди и обхватив кистью левой руки правый плечевой сустав, а кистью правой руки — левый плечевой сустав. Врач должен встать за спиной пациента и захватить его локтевые суставы (рис. 385).
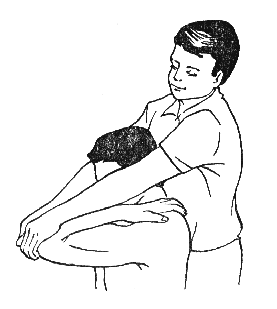
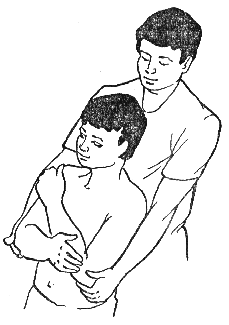
Рисунок 385. Рисунок 386.
Затем врач отклоняет свой корпус назад, полностью распрямляя руки и ротируя свой таз так, чтобы подставить область, расположенную над гребнем подвздошной кости под грудной отдел позвоночника пациента. Это создаст дополнительную точку опоры. Повторить прием можно 6-7 раз на выдохе пациента.
Данный прием используется при гипомобильности среднегрудного отдела позво-ночника и ограничении дыхательной экскурсии грудной клетки.
3. ПИРМ нижнегрудного отдела позвоночника. Пациент располагается на кушетке, скрестив руки на груди и обхватив кистью левой руки правое плечо, а кистью правой руки — левое. Врач становится за спиной пациента, захватив его локтевые суставы снизу.
После этого нужно слегка отклонить туловище пациента назад так, чтобы спина его опиралась на нижний отдел грудной клетки (рис. 386).
Затем нужно полностью распрямить свои руки в локтевых суставах и медленным движением отклонить свой корпус вместе с туловищем пациента назад. Не следует пытаться приподнять пациента с кушетки.
Повторить прием можно 6-7 раз.
Данный прием используется перед проведением манипуляций на нижнегрудном отделе позвоночника и как самостоятельный прием при общей гипомобильности этого отдела.
3. Приемы ПИРМ, применяемые на пояенично-крестцовом отделе позвоночника
1. Пациент располагается в положении лежа на спине, обхватив руками изголовье массажной кушетки. При этом его нижние конечности должны немного выступать за край кушетки.
Проводящий прием должен встать со стороны ног пациента, расставив ноги на ширине плеч. Захватив ноги на уровне голеностопных суставов, нужно на 20-30 см приподнять их над краем кушетки (рис. 387). Для сохранения устойчивого положения можно упереться обеими ногами в ножки кушетки.
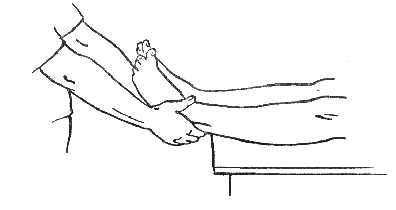
Рисунок 387.
Затем следует отклонить туловище назад, потянув за собой нижние конечности пациен-та. Усилие при этом должно нарастать постепенно, так же постепенно усилие нужно ослабить.
Повторять прием можно 3-5 раз.
Данный прием служит подготовкой для манипуляций на пояснично-крестцовом отделе позвоночника. Применяется он и в качестве отдельного приема при остром простреле, когда другие приемы невозможно выполнить из-за острой боли.
2. Этот прием производится для одной конечности пациента. Пациент располагается на спине, вытянув руки вдоль туловища, голеностопные суставы выступают за край кушетки.
Проводящий прием врач должен расположиться, развернув свой таз в сторону ножного края кушетки и поставив ноги на ширину плеч.
Встать нужно таким образом, чтобы одна передне-верхняя ость подвздошной кости была выдвинута вперед, а нога пациента упиралась в нее всей стопой. Затем следует захватить обеими руками вторую ногу пациента (рис. 388) и отклонить свой корпус назад.
Одновременно нужно провести ротацию своего таза в прежнее направление, толкая вперед ногу пациента, упирающуюся в крыло подвздошной кости.
Наращивать и ослаблять усилия при выполнении приема следует постепенно.
Повторить прием можно 6-7 раз.
Данный прием больше, чем предыдущий, подходит для больных, имеющих неравно-мерную установку таза, конечности разной длины. Применяется он при артрите тазобед-ренного или коленного сустава.
3. Пациент занимает положение лежа на спине, тазобедренные и коленные суставы согнуты, руки скрещены на груди.
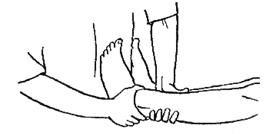
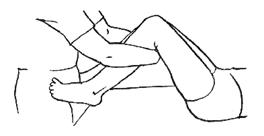
Рисунок 388. Рисунок 389.
Врач, проводящий прием, должен встать у ног пациента. Пациенту необходимо упе-реться носками в бедра врача.
Затем обеими руками нужно захватить ноги пациента, расположив свои предплечья на уровне подколенных ямок пациента (рис. 389).
Потянуть верхнюю часть голеней пациента предплечьями, отклоняя свой корпус назад. Таз пациента должен немного приподняться над кушеткой, в результате этого происходит переднее сгибание в поясничном отделе позвоночника.
Усилия при выполнении этого приема должны постепенно наращиваться и постепенно ослабляться.
Повторять прием можно 6-7 раз.
Данный прием рекомендуется проводить в качестве подготовки к дальнейшим мани-пуляциям на пояснично-крестцовом отделе позвоночника, а также в качестве самостоя-тельного приема у пожилых и ослабленных больных.
Следующие этапы мануального лечения — манипуляция и мобилизация.
Мобилизация служит подготовительным этапом перед выполнением манипуляции. Она оказывает положительное влияние при нарушениях подвижности суставов и выступает своеобразным восстановителем функций ПДС. Мобилизация является суставной игрой. Суставная игра представляет собой движения в суставе, которые производятся с чьей-либо помощью. Эффект, получаемый от нее, достаточно велик и положительно сказы-вается на функционировании суставов.
При помощи интенсивных движений, производимых противоположно сопротивлению, в завершение движения в сочленении легко снять «затвор», не проводя после этого манипуляционных движений.
Мобилизация может быть не только подготовительным этапом к манипуляции, но и заменять ее. Характерной особенностью мобилизации является то, что ее использование не приводит к нарушению физиологически возможных границ подвижности суставов. Выполняется она мягкими интенсивными движениями, сочетаясь с частотой дыхания больного (на выдохе). Прием мобилизации проводится несколько раз (от 5-7 до 12-18).
Похрустывание в суставах, которое наблюдается при выполнении движений, устраняет боль и способствует раскованности движений больного.
Отличие манипуляции от мобилизации состоит в том, что она является резким неповто-ряющимся движением в суставе и выполняется в сторону ограничения свободного дви-жения. Манипуляция выполняется с помощью стремительного манипуляционного толчка в нужном направлении, который проходит под строгим контролем врача.
Производить манипуляционный толчок следует после наступления преднапряжения на участке воздействия: сочленение должно находиться в таком положении, которое является физиологически максимально допустимым для данного движения. Намного легче добиться преднапряжения с помощью приемов мобилизации.
При помощи манипуляционного толчка сочленение может быть выведено за физио-логические границы движения, но при его применении оно никогда не выйдет за анато-мические границы сустава. Увеличение анатомических границ может привести к травмам, затрагивающим суставную капсулу, связочный аппарат, кости и т.д.
Г.А.Иваничев, описывая барьерные свойства любой системы, указывает, что впервые эта точка зрения сформулирована J.C.Terrier (1968) и получила свое развитие в работах J.Cyriax (1983), K.Lewit (1985), J.Basmajian (1993). Это понятие автором представлено в виде круговой диаграммы, что упрощает понимание основной идеи диагностики и лечения функциональной патологии локомоторной системы.
На графике (рис. 390) внутренний круг означает нормальные физиологические границы активных движений, условно названный активным барьером (АБ), совершаемых суставом, мышцей, связкой, фасцией в любом направлении. Этот объем обусловлен внутренними физиологическими возможностями системы. Объем пассивных движений под действием внешнего усилия в тех же структурах и в тех же направлениях определены средним кругом с внешней границей УБ (упругий упор) и наружным кругом с внешней границей ЖБ (жесткий упор). Выход за границы внешнего круга ЖБ означает разрушение элемента локомоторного аппарата (сустава, мышцы, связки и др.).
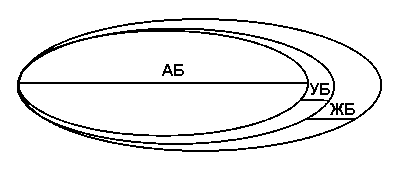
Рисунок 390.
Иначе, объем пассивных движений в каком-нибудь направлении определяется суммой отрезков 2+3. Естественно, этот объем выходит за границы объема активных движений, но меньше объема патологической границы движения, определяемого жестким упором ЖБ. Определяется это анатомическими границами системы.
Самое интересное понятие в этой диаграмме — упругий барьер УБ, определяемый как пальпаторный феномен, недоступный инструментальной объективизации. Но это объек-тивная реальность, выявляемая в любом звене двигательной системы, особенно демонст-ративно в суставе. Физиологический смысл упругого барьера заключается в обеспечении тормозных функций, в защите от чрезмерного усилия, способного разрушить звено цепи или всю цепь. Осуществляется эта функция не только упругостью и эластичностью тка-ней, принимающих на себя внешнюю нагрузку, инерционные и другие силы, но и активной ролью в обеспечении проприоцептивного потока, необходимого для нормаль-ных координационных отношений в пограничных областях движения. Таким образом, пассивная граница движения представляется как двухфазный подвижный процесс, смысл которого заключается в формировании остаточной деформации системы, выступающей в виде буфера для смягчения завершения движения, т.е. как пассивного тормоза или резерва движения.
Возможный объем какого-то активного движения «до упора» характеризует первый барьер активных движений, он соответствует АБ. Продолжение этого движения внешним усилием до упругого упора системы (сустава, мышцы, фасции) будет характеризовать достижение второго барьера — упругого барьера УБ. Дальнейшее увеличение усилия пассивных движений в избранном направлении сопровождается ощущением третьего барьера — жесткого упора ЖБ и характеризует достижение границы, выход за ее пределы сопровождается разрушением (перелом, разрыв). Разница между барьерами УБ и ЖБ составляет резерв движения (РД) любого элемента локомоторной системы. Чем больше резерв движения, тем лучше биомеханические свойства этой системы в целом. Нахождение резерва движения составляет суть диагностики в мануальной терапии. Соответственно, нормализация барьерных функций, восстановление резерва движения системы является ее целью. В конечном итоге в результате лечебных приемов восста-навливается нормальный динамический стереотип движений.
Суть так называемой функциональной патологии (в самом термине заключено извест-ное противоречие) или обратимой патологии заключается в уменьшении объема как активных, так и пассивных движений в такой мере, чем резко ограничивается резерв движения. Более подробно это предстоит рассмотреть на примере патологии отдельных слагаемых двигательной системы.
Наиболее массивный и важный элемент локомоторной системы — скелетная мускулатура — может находиться в 4-х разных функциональных состояниях. Это — нор-ма, укорочение, вялость, локальный миофасцикулярный гипертонус мышцы (болезненное мышечное уплотнение).
Исследование нормальной мышцы заключается в оценке силы, тонуса, трофики и объема движений в суставе при участии одной мышцы или группы мышц. Волевое сокращение мышцы характеризуется ее укорочением (концентрическое сокращение), волевое расслабление — удлинением ее. Поскольку пассивное сжатие мышцы не носит патологического характера, нас интересует возможность растяжения мышцы до упругого и жесткого барьеров. Она определяется дополнительным растяжением мышцы за счет переразгибания в суставе или деформацией мышцы в виде зигзага (протяжение) и др. В норме этот резерв всегда определяется в виде дополнительного удлинения мышцы на 5-10%.
Укорочение мышцы (контрактура) может быть следствием реализации контрактиль-ности, т.е. результата активного сокращения, а также вследствие склерозирования (фибро-тизации) путем пассивного ее укорочения.
При активной (функциональной) контрактуре мышцы объемы активного и пассивного удлинений, естественно, уменьшены. Причем ограничения объемов пропорциональны, т.е. существует уменьшенный резерв движения, соответствующий уменьшенному объему активных движений. Это состояние встречается в норме у людей с тренированной муску-латурой с повышенным исходным тонусом мышц.
Фибротически перерожденная мышца характеризуется уменьшением в одинаковой степени объемов активного и пассивного растяжения, причем резко ограничивается резерв движения.
Локальный миофасцикулярный гипертонус (МФГ) существенно ограничивает функциональные характеристики скелетных мышц. Формируются локальные гипертонусы в различных участках скелетных мышц, обладающие местной болезненностью различной степени, усиление болезненности происходит при растяжении мышцы. Патофизиологи-ческая направленность изменений при МФГ похожа на изменение при укорочениях с одной существенной оговоркой. МФГ вызывает укорочение лишь ограниченной части мышцы, растягивая соседние «здоровые» участки в такой мере, что длина мышцы в сравнении с укороченной мышцей может и не меняться.
Особенность реакции мышцы с МФГ, подчеркивает Г.А.Иваничев, характеризуется нормальной границей ЖБ, уменьшением объема активных движений, причем граница упругого барьера сдвигается в сторону жесткого барьера ЖБ, что так же характеризует уменьшение резерва движения. Особенность ситуации заключается в усилении напряжения мышцы после достижения активного объема движений при исследовании пассивных границ. Происходит это вследствие активации проприорецепторов на стыке МФГ и нормальной мышцы. Резерв же движения ограничивается сравнительно негрубо.
Клинически вялая (гипотоничная, гипермобильная) мышца характеризуется своеоб-разным комплексом осязательных ощущений тестоватости, снижением упругости при пальпации, повышенной растяжимостью и, естественно, увеличением объема движений в соответствующем суставе. Резерв движения в этом случае резко ограничен и ощущение барьера осязательно напоминает рубцовую контрактуру мышцы. Понятно, что длина мышцы, т.е. границы жесткого барьера ЖБ при вялой и укороченной мышцах являются отличительной чертой двух разных патологических состояний.
В структуре нарушений двигательной системы второе место занимают расстройства суставных функций. Речь идет не о морфологических изменениях суставов, заведомо ограничивающих их функциональные возможности.
Так называемая функциональная патология сустава, как основное понятие в мануаль-ной медицине, характеризуется рядом клинических особенностей. Основой ограничения объема движений в суставе, а также резерва являются многообразные явления: структурные изменения в суставе и периартикулярных тканях, спазмы околосуставных мышц и пр. Особое место в этом ряду занимают так называемые функциональные блока-ды суставов.
Демонстрация барьерных функций наиболее иллюстративна на примере суставов. Объем активных движений, естественно, определяется состоянием мышц, осущест-вляющих движение в каком-нибудь направлении. Объем пассивных движений опре-деляется состоянием связок, суставных поверхностей и других элементов сустава, которые мы называем пассивными тканями. Упругий упор, определяемый при пассивном увеличении объема движения в суставе, определяется состоянием этих тканей и является основной характеристикой сустава. Иначе ее еще называют моделью сустава (J.Cyriax, 1977). Дополнительное увеличение пассивного напряжения в определенном направлении позволяет добиться анатомического барьера сустава, т.е. жесткого барьера. Этот допол-нительный объем движений называется игрой сустава, т.е. резервом движения. Функцио-нальный смысл игры сустава заключается в обеспечении защитных тормозных функций. В анализе этих положений мы подошли к тем феноменам, которые в норме и при так называемой обратимой патологии суставов играют решающую роль. Выяснено, что в обеспечении конгруентности суставных поверхностей особое место отводится особым выростам синовиальной оболочки, получившим название менискоидов (J.Wolf, 1946, 1975). Оказалось, что выросты синовиальной оболочки плотно прилегают с боков к суставным хрящам, но в норме между ними никогда не обнаруживаются (рис. 391).

|
Менискоиды прижимаются к боковым частям суставных поверхностей отрицательным давлением, существующим внутри сустава. С их помощью осуществляется секреция внутрисуставной жидкости для смазывания сочленяющихся поверхностей и обеспечение других биологических функций. При внезапном понижении внутрисуставного давления (рывковое движение, дисторзия сустава) создаются условия для внезапного перемещения и втягивания менискоидов в просвет суставной щели. Изменение рецепции из сустава вызывает немедленную реакцию мышц по фиксации сустава. Происходит блокада сустава — хорошо известный клинический феномен. Интенсив-ная последующая ирритация ноцицептивного характера
Рисунок 391. вызывает спазм периартикулярных мышц с фиксацией сустава в положении наименьшей болезненности. Ущемление менискоидов между сочленяющимися поверхностями влечет за собой расстройство микроциркуляции в самом менискоиде, отек и набухание стромы, что приводит к деформации хряща суставных поверхностей. В результате этого ограничивается объем активного движения в суставе, ограничивается резерв движения — «игра сустава». Осязательно это испытывается как твердый упор в конце завершения активного движения, тогда как врач должен определить упругий барьер.
Физиологическое значение фасций в кинематике по новому оценивается лишь в настоящее время. Считалось, что они являются пассивным субстратом движения, удержи-вающим мышцы и связки в анатомических границах и выполняющих роль амортизаторов. Активная роль фасций и связок выражается в реализации контрактильности. Только весь сократительный процесс (укорочение) совершается намного медленнее, чем в поперечно-полосатой мускулатуре. В результате изолированного сокращения фасций и связок меня-ется положение мышц, суставов, что может быть ошибочно оценено как результат деятельности мышц. В практическом отношении это значит, что в активной стабилизации аппарата движения одновременно участвуют мышцы, фасции и связки. Выделение этой активной составляющей в структуре объема движения представляет собой неразрешимую задачу из-за сильного влияния мощной поперечно-полосатой мускулатуры.
Кожа не является принадлежностью двигательного аппарата. Однако, рефлекторное взаимодействие кожи и мускулатуры, выражающееся многообразными феноменами (дрожание при охлаждении, повышение или понижение мышечного тонуса, изменение микроциркуляции) позволяет считать эти связи существенными. В клиническом отноше-нии более известны дерматомоторные отношения, хотя диагностическое значение мотор-но-дермальных отношений не менее важно. Установлено, что над участком мышечного гипертонуса или по соседству часто формируются зоны кожной гипералгезии с одновре-менной пиломоторной реакцией. При поверхностной пальпации, точнее при скользящем касании, эти участки определяются как препятствие скольжению пальцев - «феномен прилипания».
В практическом же отношении важно, что «феномен прилипания» является частым диагностическим симптомом, и что устранение кожной гипералгезии является важным компонентом лечебных приемов так называемой мягкой техники мануальной терапии.
Кожная гипералгетическая зона (КГЗ) характеризуется сниженной эластичностью при растяжении. В этом отношении можно говорить о выявлении барьера (резерва движения) при исследовании динамического сопротивления на растяжение. Активный барьер, как и при исследовании фасций и связок, не определяется, интервал между УБ и ЖБ растянут, что характеризует достаточный резерв движения даже при КГЗ.
Таким образом, в широком смысле слова предметом мануальной терапии является не только патология мышц, суставов и других элементов периферической локализации, но и патологический двигательный стереотип.
Мануальная терапия состоит из приемов, которые носят специфический и неспеци-фический характер. К первым относятся те, которые направлены на лечение нескольких двигательных сегментов одновременно. Вторые сосредоточены на каком-то одном из двигательных сегментов, при этом на остальные сегменты влияние не оказывается. Воздействие может осуществляться двумя способами.
При первом применяются движения в специальном сочетании. Врач может произвести натяжение связочного аппарата позвоночника, которое исключит подвижность других сегментов, не задействованных в приеме.
При втором применяются движения в специальной комбинации. С их помощью суставные поверхности сегментов принимают неподвижное положение.
Одного воздействия, проводимого по тому или иному способу, недостаточно. Чтобы правильно произвести манипуляцию, следует воспользоваться контактами и захватами.
При проведении приема врач перекладывает усилие на костную структуру, которая называется контактом. Он располагает контакт на костной структуре больного и производит воздействие в определенном направлении, в этом же направлении достигается пред напряжение и выполняется манипуляционный толчок.
Перед выполнением мануальных приемов больной должен занять удобное положение, при котором ничто не препятствует его дыханию. Производя приемы, следует принимать во внимание негативные эмоции больного, а также реакции его организма.
Приемы следует выполнять не только в местах резкой боли, но и в «пиковых зонах». На двигательные сегменты «пиковых зон» приходится максимальная нагрузка, поэтому в них появляются «немые функциональные затворы».
Курс лечения мануальной терапией может состоять как из 4-6, так и из 8-12 сеансов.
Приемы мобилизации на шейном отделе позвоночника.
1. Исходное положение больного — сидя на кушетке, руки опущены и располагаются параллельно туловищу. Врач должен стоять справа или слева от пациента.
Одной рукой следует обхватить голову больного, при этом подбородок пациента нужно расположить на своем локтевом сгибе. Локтевой край ладони нужно плотно прижать к верхнему позвонку мобилизируемого сегмента. Широко расставив большой и указатель-ный пальцы свободной руки, захватить арку позвонка, расположенного ниже. Ладони должны плотно прилегать друг к другу (рис. 392).
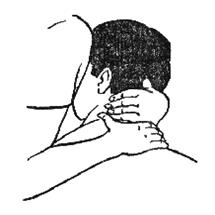
Рисунок 392.
После этого необходимо выполнить легкую тракцию головы больного в своем локте-вом сгибе, не производя при этом воздействия на трахею пациента. Затем, не теряя трак-ционного давления, нужно произвести движения в мобилизуемом сегменте, сдвигая нижележащие позвонки по отношению к вышележащим. Смещение следует проводить последовательно, начиная с боковых, затем в переднезаднем и ротационных направле-ниях. Оно должно выполняться в каждом направлении по несколько раз. Смещения в боковых и переднезаднем направлениях может осуществляться только при помощи врача, они носят название суставной игры. Невыполнение суставной игры приводит к наруше-нию функционирования сустава.
Мобилизация шейного отдела позвоночника является подготовительным этапом для проведения манипуляции. Также она может проводиться как самостоятельный прием для лечения больных, которым не рекомендуется проведение манипуляций на шее. К их числу относятся пожилые люди и те, кто страдает неврозами и вегетативно-сосудистыми кризами.
2. Мобилизация шейного отдела позвоночника с помощью бокового наклона.
Пациент должен занимать положение лежа на спине, руки следует расположить параллельно туловищу, плечи должны располагаться на столе, а голова и шея — на бедре врача.
Врач должен встать у головы пациента.
Нагнувшись над головой больного, следует обхватить одной рукой ее затылочную и теменную части, а свободную руку положить на правую или левую стороны шеи (в зависимости от того, в какую сторону будет производиться наклон). Основание указатель-ного пальца должно прилегать к отростку позвонка выбранного сегмента. Затем нужно выполнить наклон головы пациента в сторону, одновременно с этим производя легкое воздействие в месте расположения другой руки.
Процедура проводится на выдохе пациента, количество повторов от 4-6 до 8-10 раз. Этот прием применяется в качестве подготовки к основной манипуляции или как отдельный прием в том случае, если не может быть применен манипуляцион-ный толчок.
3. Мобилизация шейного отдела позвоночника с помощью ротации.
Больной должен лежать на кушетке, руки располагаются параллельно туловищу, плечи лежат на краю стола, а голова и шея — на бедре врача.
Слегка наклониться вперед над головой больного и обхватить ее рукой таким образом, чтобы кисть и предплечье плотно прилегали к подбородку и нижней челюсти больного. Большой палец ввободной руки нужно прижать в угол между аркой верхнего позвонка сегмента ж поперечным отростком.
Приняв исходное положение, одной рукой выполнить ротацию головы и вместе с этим оказать легкое, но энергичное воздействие в области расположения другой руки. Прием можно выполнять на выдохе пациента от 4-6 до 8-10 раз. Данный прием применяется для подготовки к последующей манипуляции. Он также может использоваться в качестве самостоятельного лечебного приема в тех случаях, когда выполнить манипуляционный толчок не представляется возможным.
4. Мобилизация сочленения «затылок-атлас» с использованием кивательного движения по направлению вперед.
Исходное положение пациента — лежа на спине, руки свободно располагаются вдоль туловища, плечи находятся у самого края кушетки, бедро врача служит опорой для шеи и головы больного.
Врач должен занять позицию за головой больного.
Захватить голову пациента обеими руками таким образом, чтобы одна рука опиралась на лоб пациента, а другая рука располагалась под его затылком, причем разведенные большой и указательный пальцы этой руки подпирали заднюю дугу атласа (позвонок С1).
Надавить на лоб пациента, чтобы вызвать легкий непроизвольный кивок головы вперед. При этом необходимо следить, чтобы шея не сгибалась!
Повторить прием 10 раз.
Данный прием мобилизации применяется с целью подготовки к приемам манипуляции на области головных суставов.
Если манипуляционный толчок противопоказан, мобилизация может стать самостоятельным приемом.
5. Мобилизация сочленения «затылок-атлас» с выполнением кивательного движения по направлению назад.
Исходное положение пациента — на спине, плечи — у головного края кушетки, шея и голова опираются о бедро врача.
Врач становится за головой пациента.
Захватить голову больного так, чтобы одна рука с помощью разведенных большого и указательного пальцев поддерживала затылок больного на участке задней дуги атласа (позвонок С1), а вторая захватила подбородок пациента (рис. 393).
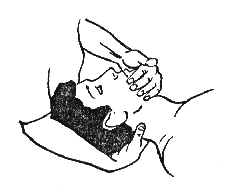
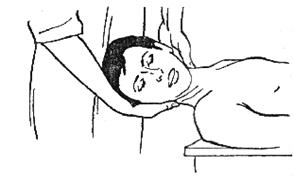
Рисунок 393. Рисунок 394.
Потянуть энергичным (но не резким!) движением подбородок больного на себя, в результате чего непроизвольно произойдет кивательное движение назад. Шея при этом не должна сгибаться.
Чтобы преодолеть жесткое сопротивление прилагаемому усилию (результат функциональной блоки-ровки сустава) необходимо произвести 10 мобилиза-ционных движений.
Данный прием может выполняться перед манипуляционными приемами на этом участ-ке или в качестве самостоятельного приема при противопоказаниях к манипуляции.
6. При показаниях, аналогичных последним двум приемам, выполняется мобилизация сочленения «затылок-атлас» с применением кивательного движения в сторону.
Исходное положение пациента — на спине, руки вдоль туловища, голова и шея опираются о бедро врача.
Произвести захват головы пациента таким образом, чтобы большие пальцы обеих рук лежали на ветвях нижней челюсти, а указательные пальцы захватывали затылочную кость и сосцевидные отростки.
Затем выполнить полную ротацию головы в ту сторону, на которой будет произво-диться прием мобилизации (рис. 394).
Произвести давление рукой, которая оказалась сверху, на затылочную кость, сосцевидный отросток и ветвь нижней челюсти, в результате чего происходит смещение этих участков кости вниз. В это время другая рука, оказавшаяся внизу, производит давление в противоположном направлении на затылочную кость, сосце-видный отросток и ветвь нижней челюсти со своей стороны.
При нормальном состоянии сочленения произойдет пружинистое ограничение его подвижности, а под мочкой уха образуется кожная складка. В случае поражения кожная складка не образуется и при выполнении давления возникает жесткое сопротивление.
Для полного восстановления суставной подвижности необходимо повторить прием 10 раз.
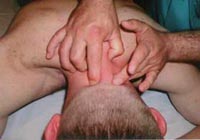
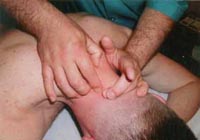
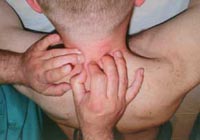
Приемы манипуляции на шейном отделе позвоночника.
| 
|
| 
|
Рисунок 395. Манипуляции на шейном отделе позвоночного столба по упрощенной схеме: дистракцияà транспозицияà фиксация.
7. Манипуляция на шейном отделе позвоночника с применением прицельной тракции.
Исходное положение пациента — на спине, руки свободно располагаются вдоль тела, плечи — на уровне края кушетки, его шея и голова — на бедре врача.
Врач должен сесть верхом на головной край кушетки, немного развернувшись и положив голову и шею пациента себе на бедро.
Захватить голову пациента одной рукой таким образом, чтобы она располагалась на предплечье этой руки. Кистью этой же руки нужно обхватить подбородок больного.
Основание указательного пальца другой руки нужно положить за поперечным отрост-ком верхнего позвонка выбранного ПДС на том участке, где суставная площадка и задняя дуга соединены между собой. Чтобы указательный палец не скользил, нужно слегка согнуть голову в сторону этой же руки.
В том случае, если требуется увеличить боковой наклон выбранного сегмента, следует произвести боковое сгибание головы вверх, по направлению к себе, до тех пор, пока указательный палец не ощутит упора.
В этой ситуации указательный палец располагается на сосцевидном отростке височной кости. Для выполнения защиты сочленения «атлас-аксис» выполняется ротация головы, которая производится другой рукой в сторону от себя. Наклон головы в сторону этой руки не должен быть большим.
Такой прием манипуляции можно произвести на сочленении «атлас-аксис». Для разде-ления суставных поверхностей и снятия блокировки в сегментах С1-С2 необходимо закрыть сочленение «затылок-атлас», что можно выполнить посредством незначительного наклона головы по направлению к себе и слабой ротации в противоположном направ-лении.
В данном случае основание указательного пальца должно находиться на дуге атласа (С1) и его поперечном отростке. Необходимо следить, чтобы не произошло разгибание головы.
После выполнения приемов мобилизации и создания преднапряжения в сегменте на выдохе больного следует произвести манипуляционный толчок обеими руками в направ-лении тракции.
При выполнении манипуляции в сочетании с боковым наклоном головы после мобилизационных приемов манипуляционный толчок выполняется контактирующей рукой по направлению к противоположной поверхности шеи и немного вверх. Другой рукой производится тракционное движение.
Таким же образом после серии мобилизационных движений выполняется манипуляция сегментов «затылок-аксис» и «атлас-аксис». Тракционное усилие в этом случае не должно быть большим.
Манипуляция применяется в случае функциональных поражений сегментов шейного отдела позвоночника. Мягкая форма проведения этой манипуляции предоставляет возможность проводить ее больным пожилого возраста, а также пациентам со скрытой формой вертебрально-базиллярной недостаточности.
8. Манипуляция на шейном отделе позвоночника с использованием бокового наклона и сопровождением.
Пациент занимает исходное положение лежа на спине, руки — вдоль туловища. Шея и голова должны опираться на бедро врача.
Врач должен встать у головы больного.
Выполнить захват головы больного так, чтобы пальцы одной руки обхватывали подбо-родок (ладонь располагается под подбородком), а теменная область головы пациента лежала на предплечье и локтевом сгибе этой же руки.
Указательный палец другой руки (его основание) прижать к поперечному отростку верхнего позвонка ПДС (над его задней дугой). Запястье и предплечье этой руки должно лежать по прямой линии, продолжающей контакт указательного пальца. Угол наклона предплечья по отношению к поверхности шеи должен составлять 45 градусов.
Произвести ротацию, наклон головы вбок и наклон вперед, чтобы закрыть верхние сегменты. В тот момент, когда указательный палец в месте контакта ощутит пред-напряжение, необходимо произвести манипуляционный толчок, направление которого должно совпадать с плоскостью суставных поверхностей, при этом усилие должно выпол-няться не только кистью, но и предплечьем и плечом. Одновременно по продольной оси шейного отдела нужно выполнить тракцию головы.
Данный прием манипуляции выполняется при наличии блокировки шейных сегментов от С2, СЗ до С6, С7 главным образом в направлении границы бокового наклона.
9. Манипуляция на шейном отделе позвоночника с использованием ротации и сопровождения.
Исходное положение пациента — лежа на спине, шея и голова должны находиться на бедре врача.
Необходимо произвести захват головы больного таким же способом, как в предыдущем приеме, но в этом случае прием выполняется с ротацией, поэтому угол наклона пред-плечья по отношению к поверхности шеи больного должен быть немного увеличен.
Произвести ротацию, наклон головы вбок и наклон вперед (это закроет вышележащие сегменты) таким образом, чтобы усилие было направлено в место контакта указательного пальца с верхним позвонком того сегмента, на котором будет производиться мобилизация. В конце выдоха пациента, когда в месте контакта возникнет преднапряжение, с помощью руки, выполняющей контакт, произвести мобилизационный толчок в сторону ротации и одновременно с ним выполнить тракцию головы.
Данный прием применяется главным образом в направлении ограничения ротации при тех же показаниях, что и предыдущий прием.
10. При аналогичных показаниях производится и манипуляция на шейном отделе позвоночника с выполнением ротации и противоудержания.
Пациент занимает исходное положение лежа на спине, руки свободно лежат вдоль тела, голова и шея опираются на бедро врача.
Врач должен встать у изголовья больного.
Захватить подбородок больного кистью одной руки (ладонная поверхность распола-гается под подбородком), указательный и большой пальцы другой руки должны произвес-ти фиксацию нижнего позвонка того ПДС, в отношении которого будет производиться мобилизация.
Затем следует произвести боковой наклон головы больного влево, ротацию вправо посредством сгибания головы вперед примерно на 10-15 градусов, для чего можно под затылок подложить подушку. В результате этих действий произойдет натяжение связок вышележащих сегментов и эти сегменты будут закрыты.
При возникновении преднапряжения в области контакта, в конце выдоха пациента производится манипуляционный толчок, который выполняется с помощью кратко-временного и мелкоамплитудного усиления ротации в результате перемещения головы пациента в направлении ротации.
Дата добавления: 2016-03-30; просмотров: 1487;
