Метод исследования проходящим светом
Проходящим светом исследуют прозрачные среды глаза: роговицу, влагу передней камеры, хрусталик, стекловидное тело. Однако в связи с тем, что роговица и передняя камера доступны исследованию при боковом освещении, проходящий свет используют в основном для исследования хрусталика и стекловидного тела.
Исследование проводят в темной комнате. Источник света находится слева и сзади от больного на уровне его глаз. Врач, сидящий напротив больного, держит в правой руке офтальмоскоп, приставляет его к своему правому глазу и зеркальцем направляет пучок света в глаз обследуемого (рисунок 2.7), у которого лучше предварительно расширить зрачок.
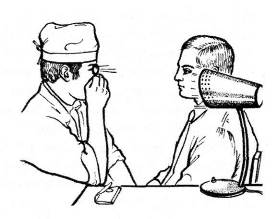

Рис. 2.7. Метод исследования в проходящем свете
Пучок света, пройдя через прозрачные среды глаза, отразится от склеры. Часть отраженных лучей через отверстие офтальмоскопа попадает в глаз врача; зрачок больного при этом «загорается» красным светом. Свечение зрачка основано на законе сопряженных фокусов. Красный цвет обусловливают сосудистая оболочка, наполненная кровью, и пигментный слой сетчатки.
Если на пути светового пучка, отраженного от глаза обследуемого, встретятся помутнения, то в зависимости от формы и плотности они задержат часть лучей, и на красном фоне зрачка появятся либо темные пятна, либо полосы и диффузные затемнения. При отсутствии помутнений в роговице и передней камере, что легко установить при боковом освещении, возникающие тени будут обусловливаться помутнениями хрусталика или стекловидного тела. Помутнения в хрусталике неподвижны, при движении глазного яблока они смещаются вместе с ним. Помутнения стекловидного тела не фиксированы, при движении глазного яблока (даже незначительном) они плывут на фоне красного свечения зрачка, то появляясь, то исчезая.
Исследование проходящим светом позволяет определить глубину помутнения в глазу по параллаксу, т. е. кажущимся смещением помутнений относительно какой-нибудь точки. В глазу удобно ориентироваться по центральной зоне зрачка. Если помутнение расположено впереди плоскости зрачка (например, в роговице), то при смещении глаза помутнение сместится в ту же сторону. При локализации помутнения в передних слоях хрусталика оно при смещении глаза остается неподвижным, так как находится в одной плоскости с плоскостью зрачка. Помутнения, локализованные в глубоких отделах хрусталика и в стекловидном теле, при движении глаза будут смещаться в противоположную сторону. Чем глубже расположено помутнение, тем больше будет амплитуда этих смещений.
Офтальмоскопия
Исследование проходящим светом позволяет получить лишь отражение от глазного дна. Для того, чтобы рассмотреть детали сетчатки, зрительного нерва и хориоидеи, нужно применить офтальмоскопию в обратном или прямом виде. Офтальмоскопию в обратном виде производят в затемненном помещении с помощью офтальмоскопа (рисунок 2.8), линзы 13 дптр. и источника света. Начинающему врачу лучше пользоваться матовой электрической лампой 100 Вт, так как она дает меньше бликов.


Рис. 2.8 – Офтальмоскоп
Источник света помещают так же, как при исследовании проходящим светом слева и чуть сзади больного на уровне его глаз. Исследующий садится напротив больного на расстоянии 50-60 см, держит офтальмоскоп в правой руке и приставляет его к своему правому глазу. Для лучшей фиксации зеркало офтальмоскопа слегка упирается в верхний край глазницы. В левую руку врач берет линзу. Направив пучок света в глаз обследуемого, и убедившись, что зрачок «загорелся» красным светом, врач ставит ее перед глазом больного на расстоянии 7-8 см так, чтобы лучи офтальмоскопа шли перпендикулярно к ней (рисунок 2.9).
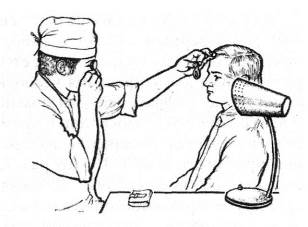
Рис. 2.9 – Офтальмоскопия в обратном виде
Выходящие из его глаза лучи, пройдя через линзу, сходятся на расстоянии 7-8 см от последней. Получается как бы висящее в воздухе увеличенное обратное изображение тех частей глазного дна, от которого лучи отразились. Смотрящий через отверстие в офтальмоскопе должен видеть это изображение перед линзой. Изображение получается обратное, поэтому все то, что исследователь видит в верхней части изображения, соответствует нижней части обследуемого участка, а внутренняя часть видимой области соответствует наружному отделу глазного дна.
В клинической практике используется метод непрямой бинокулярной офтальмоскопии (рисунок 2.10), позволяющий видеть объемную картину глазного дна.
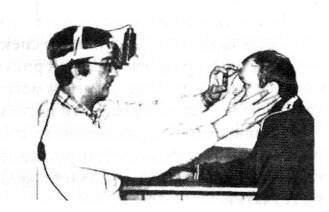

Рис. 2.10 – Непрямая бинокулярная офтальмоскопия
Набор плюсовых линз для такого офтальмоскопа (15, 20, 30 дптр.) позволяет видеть в поле зрения как весь задний отдел сразу, так и отдельные его участки с большим увеличением. Бинокулярная непрямая офтальмоскопия может быть применена как во время амбулаторного обследования, так и для контроля глазного дна во время оперативных вмешательств (особенно по поводу отслойки сетчатки).
Для непосредственного детального осмотра дна глаза применяют офтальмоскопию в прямом виде. Это исследование можно сравнить с рассматриванием предмета через увеличительное стекло, роль которого в глазу выполняют роговица и хрусталик. Офтальмоскопию в прямом виде производят чаще с помощью ручного электроофтальмоскопа. Обследующий придвигается с офтальмоскопом как можно ближе к глазу больного и смотрит через зрачок. Осмотр лучше производить через широкий зрачок. Правый глаз больного осматривают правым глазом, левый – левым (рисунок 2.11).


Рис. 2.11 – Офтальмоскопия в прямом виде
Электроофтальмоскоп снабжен револьверным диском с набором положительных и отрицательных стекол разной силы для устранения несоответствия между рефракцией глаз больного и врача. При офтальмоскопии в прямом виде получается увеличение изображения приблизительно в 13-16 раз.

электроофтальмоскоп
Оба способа офтальмоскопии дополняют друг друга: офтальмоскопия в обратном виде дает общее представление о состоянии глазного дна, офтальмоскопия в прямом виде помогает детализировать изменения. Прямая офтальмоскопия может быть также осуществлена с помощью фундус-линзы и щелевой лампы (рисунок 2.12), фундус-камеры (рисунок 2.13).

Рис. 2.12 – Прямая офтальмоскопия с помощью фундус-линзы

Рис. 2.13 – Фундус-камера
Офтальмохромоскопия – метод, позволяющий исследовать глазное дно с помощью света различного спектрального состава: в пурпурном, синем, желтом, зеленом, оранжевом свете (рисунок 2.14).
Рис. 2.14 – Офтальмохромоскоп
Исследование сходно с офтальмоскопией в прямом виде. Данный метод значительно расширяет дифференциально-диагностические возможности исследования глазного дна.
Независимо от применяемого способа офтальмоскопии осмотр глазного дна производят в определенной последовательности: сначала осматривают диск зрительного нерва, затем – область желтого пятна, а потом – периферические отделы сетчатки.
Для того, чтобы увидеть диск зрительного нерва при офтальмоскопии в обратном виде, обследуемый должен смотреть немного мимо правого уха врача, если исследуется правый глаз, и на левое ухо исследователя при осмотре левого глаза.
В норме диск зрительного нерва круглый или слегка овальной формы. Цвет его желтовато-розовый, границы четкие. Внутренняя половина диска имеет более насыщенную окраску из-за обильного кровоснабжения. В центре диска имеется углубление – место перегиба волокон зрительного нерва от сетчатки к решетчатой пластинке. Это углубление называется физиологической экскавацией, сосудистой воронкой.
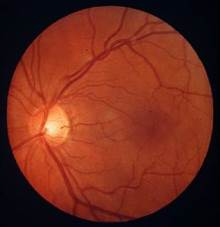
Глазное дно
Через ее центр входит центральная артерия сетчатки и уходит центральная вена. Как только основной ствол артерии достигает диска, он делится на две ветви – верхнюю и нижнюю, каждая из которых, в свою очередь, делится на височную и носовую. Каждую артерию сопровождает световой рефлекс, исчезающий при повороте зеркала. Вены повторяют ход артерий. Калибр артерий и вен в соответствующих стволах имеет соотношение 2:3. Вены всегда шире и темнее артерий. Несколько ниже и темпоральнее зрительного нерва, на расстоянии в два диаметра диска от него, располагается желтое пятно. Обследующий видит его тогда, когда больной смотрит прямо в офтальмоскоп. Пятно имеет вид темного горизонтально расположенного овала. У молодых людей эта область окаймлена световой полоской – макулярным рефлексом. Центральной ямке, имеющей еще более темную окраску, соответствует фовеальный рефлекс. Глазное дно у разных людей имеет различные цвет и рисунок, что зависит от насыщенности пигментом пигментного эпителия сетчатки и меланинсодержащих клеток хориоидеи.
Биомикроскопия
Для исследования как переднего, так и заднего отдела глаза широко используют щелевую лампу, или биомикроскоп. Щелевая лампа представляет собой комбинацию интенсивного источника света и бинокулярного микроскопа (рисунок 2.15).
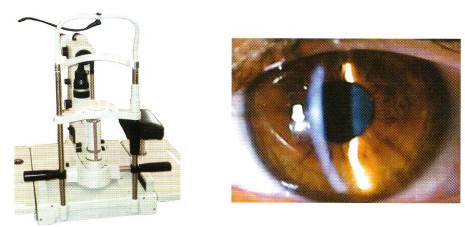

Рис. 12.15 – Щелевая лампа
В отличие от обычного бокового освещения при биомикроскопии можно менять степень освещения и увеличение от 5 до 60 раз. Различают четыре способа освещения:
1) исследование при прямом фокальном освещении позволяет судить о степени общей непрозрачности биологического объекта и структурной неоднородности по ходу оптического среза;
2) при непрямом фокальном освещении изучают зону вблизи освещенного фокальным светом участка. Некоторые детали структуры при этом удается видеть лучше, чем при прямом освещении;
3) при прямом диафаноскопическом просвечивании структуру тканей изучают в отраженном, рассеянном свете. Объект виден на светлом, опалесцирующем фоне, поэтому вид «прозрачных» и «непрозрачных» участков прямо противоположен тому, который наблюдается при прямом фокальном освещении;
4) при непрямом диафаноскопическом просвечивании осматривают участок выхода отраженного пучка света.
При каждом из этих видов освещения можно пользоваться двумя приемами:
а) исследование в скользящем луче позволяет улавливать неровности рельефа (фасетки роговицы, инфильтраты);
б) исследование в зеркальном поле также помогает изучить рельеф поверхности, но при этом выявляются небольшие неровности и шероховатости.
При исследовании щелевой лампой голову больного устанавливают в специальную подставку с упором подбородка и лба.
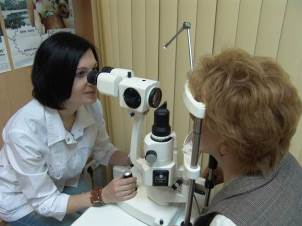
Биомикроскопия
Осветитель, микроскоп и глаз больного должны находиться на одном уровне. Специальная диафрагма на осветителе позволяет менять ширину световой щели. Световую щель фокусируют на ту ткань, которая подлежит осмотру. Тонкий большой силы световой пучок позволяет получить оптический срез на полупрозрачных и прозрачных тканях. При этом выявляются тончайшие изменения их структуры. Например, оптический срез роговицы позволяет видеть ее толщину, неоднородность оптической плотности разных ее слоев, вид и ход нервных веточек, мельчайшие отложения на задней поверхности роговицы. При исследовании краевой петлистой сосудистой сети исосудов конъюнктивы можно наблюдать ток крови в них. Отчетливо видны различные зоны хрусталика. При его патологии, например, можно видеть расслоение хрусталиковых волокон – пластинчатую диссоциацию. При офтальмобиомикроскопии выявляются тонкие изменения глазного дна. Осмотр хрусталика, стекловидного тела и глазного дна удобнее производить при расширенном зрачке. С этой целью рекомендуется применять слабые мидриатики.
Гониоскопия
Гониоскопия – метод осмотра угла передней камеры, скрытого за полупрозрачной частью роговицы. Его осуществляют с помощью гониоскопа (рисунок 2.16) и щелевой лампы.
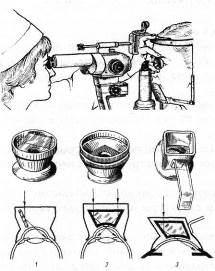

Рис. 2.16 – Гониоскопия. Модели гониоскопов
1 – трехзеркальная линза Гольдмана; 2 – гониоскоп Ван-Бойнингена; 3 – гониоскоп Краснова.
С помощью гониоскопа, представляющего собой систему зеркал, можно видеть особенности структуры угла передней камеры: корень радужки, переднюю полосу ресничного тела, склеральную шпору, к которой прикрепляется ресничное тело, корнеосклеральную трабекулу, венозную пазуху склеры, или шлеммов канал, определить степень открытия угла, что очень важно при диагностике формы глаукомы.
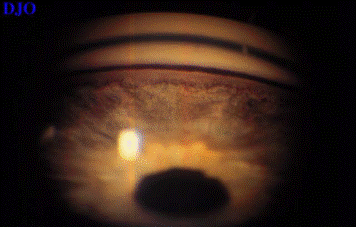
Угол передней камеры
Наконец, можно обнаружить патологические включения: инородное тело, экзогенный пигмент, наличие крови, аномалии развития, опухоли корня радужки и ресничного тела и т. д.
Через искусственную и врожденную колобомы радужки гониоскоп позволяет видеть отростки ресничного тела и его плоскую часть, зубчатую линию, волокна ресничного пояска, крайнюю периферию сетчатки, недоступную для исследования при офтальмоскопии.
Диафаноскопия
При обследовании больного с помощью офтальмоскопа пучок света направляют внутрь глаза через зрачок. Однако можно направить свет в глаз через склеру. Для этого пользуются склеральной лампой, или диафаноскопом (рисунок 2.17), который дает концентрированный пучок света достаточной силы.

Рис. 2.17 – Диафаноскоп с волоконной оптикой
Если кончик конуса диафаноскопа приложить к склере, то лучи проникают внутрь глаза и зрачок начинает светиться красным светом. Исследование производят в затемненном помещении после нескольких минут адаптации пациента к темноте. Глаз обследуемого анестезируют 0,25% раствором дикаина. Диафаноскопическое исследование выполняют при внутриглазных опухолях, исходящих из сосудистого тракта. Если кончик диафаноскопа попадает в область проекции опухоли, то свет поглощается ею и не проникает в глаз, зрачок в этом случае светиться не будет. Перемещая диафаноскоп по склере, можно определить границы опухоли. Не наблюдается свечение зрачка и при больших скоплениях крови в стекловидном теле (гемофтальм), в то время как катаракта не служит препятствием для прохождения пучка света, исходящего из диафаноскопа.
Дата добавления: 2016-03-22; просмотров: 4183;
