РАЗДЕЛ 5. БОЛЕЗНИ, ВЫЗЫВАЕМЫЕ СПИРОХЕТАМИ
ГЛАВА 122. СИФИЛИС
Кинг К. Холмс, Шейла А. Люкхарт (King К. Holmes, Shella A. Lukehart)
Определение. Сифилис — хроническая системная инфекция, вызываемая Treponema pallidum подвид pallidum. Передается половым путем, инкубационный период в среднем продолжается около 3 нед и сопровождается развитием первичного очага поражения, связанного с регионарным лимфаденитом. Вторичная бактериемическая стадия связана с развитием генерализованных очагов поражения слизистых оболочек и кожных покровов и генерализованной лимфаденопатией. Латентный период субклинического течения инфекции продолжается много лет. И примерно в 30% нелеченых случаев развивается третичная стадия, характеризующаяся развитием прогрессирующих деструктивных слизисто-кожных, мышечно-костных или паренхиматозных очагов, аортитов или поражений центральной нервной системы.
Этиология. Открытие Т. pallidum в сифилитическом материале было сделано Шаудинном и Хофманом в 1905 г. Treponema pallidum — один из многих спиралевидных микроорганизмов, передвигающихся посредством вращательных движений вокруг своей продольной оси. Спирохеты включают три рода микроорганизмов, патогенных для человека и многих животных; Leptospira, вызывающая лептоспироз человека; Borrelia, включая В. recurrentis и В. vincentii, которые .вызывают рецидивирующую лихорадку и язвенно-пленчатую ангину (ангину Венсана), так же как и В. burgdorferi, этиологический агент болезни Лима; Treponema, ответственные за заболевания, известные как трепонематозы. Treponema включает Т. pallidum подвид pallidum (далее обозначается как Т. pallidum), вызывающий сифилис; Т. pallidum подвид pertenue, Т. pallidum подвид endernicum и Т. carateum, микроорганизмы, которые вызывают фрамбезию, эндемический сифилис и пинту (см. гл. 123); Т. paraluiscuniculi — возбудителя сифилиса кроликов. К другим тренонемам относятся непатогенные виды, обнаруживаемые в ротовой полости человека, и некоторые виды сапрофитических анаэробных генитальных трепонем, обладающих низкой патогенностью и часто сосуществующих с анаэробными грамотрицательными палочками в язвенных генитальных очагах (так называемые фузоспирохетические инфекции). При исследовании в темном поле они могут быть ошибочно приняты за Т. pallidum. .
Т. pallidum —тонкий нежный микроорганизм, имеющий от 6 до 14 завитков спирали и заостренные концы. Общая длина спирохеты составляет 6—15 мкм, ширина — 0,2 мкм. Цитоплазма окружена трехслойной цитоплазматической мембраной, которая в свою очередь окружена нежным внутренним слизистопептид-ным слоем — перипластом. Считается, что он состоит из перемежающихся молекул М-ацетилглюкозамина и М-ацетилмурамовой кислоты и создает некоторую структурную ригидность, тогда как наружный слой—липопротеиновая мембрана — селективно проницаема и осмотически чувствительна. Спиральная структура Т. pallidum поддерживается шестью фибриллами, по три с каждого конца микробной клетки. Фибриллы обматывают клетку, располагаясь в пространстве между внутренней клеточной стенкой и наружной клеточной мембраной, и, по всей вероятности, являются сокращающимся элементом клетки, ответственным за ее подвижность. Ни один из четырех патогенных видов трепонем не удалось до сих пор вырастить in vitro в количествах, достаточных для проведения детального изучения микроорганизма, и никаких существенных морфологических, серологических или метаболических различий между ними не установлено. Они различаются первично в соответствии с вызываемыми ими клиническими синдромами. Немногочисленные исследования с заражением животных также выявили некоторые различия в ответной реакции макроорганизма и в вирулентности даже среди различных штаммов Т. pallidum. Единственным известным естественным хозяином бледной спирохеты является человек. Многих млекопитающих можно заразить Т. pallidum, но только у людей, человекообразных обезьян и некоторых лабораторных животных развиваются сифилитические очаги поражения. Вирулентные штаммы Т. pallidum поддерживаются на кроликах.
Историческая справка. Первые описания сифилиса относятся к концу XV столетия, когда пандемия, известная как великая оспа (сифилис) в отличие от малой оспы (оспа), распространилась по Европе и Азии. Тяжелые формы болезни и смертельные исходы часто наблюдались в течение вторичной стадии заболевания, указывая на высокую необъяснимую вирулентность возбудителя, почти не встречающуюся в настоящее время, за исключением случаев врожденного сифилиса. Характер распространения болезни половым путем был установлен еще во время Европейской пандемии. Затем последовало описание первичной и вторичной стадий заболевания. На протяжении XVIII и XIX веков были распознаны основные сердечно-сосудистые и неврологические осложнения позднего сифилиса. Сифилитическая природа гумм не была установлена до текущего столетия.
Большая серия важных научных достижений началась в 1903 г. в связи с успешным воспроизведением сифилиса на приматах. Открытие возбудителя сифилиса, обнаруженного в сыворотке из вторичных сифилитических очагов поражения, было сделано в 1905 г. В 1910 г. были внедрены в практику реакция связывания комплемента для диагностики, а также соединение мышьяка, арсфенамин [ (Arsphenamine), соединение 606, сальварсан (Salvarsan)], эффективный препарат для лечения сифилиса.
Эпидемиология. Почти во всех случаях заражение сифилисом происходит в результате полового контакта при наличии инфекционных очагов (шанкр, бляшка на слизистой оболочке, кожная сыпь или широкая кондилома). В редких случаях инфекция распространяется посредством неполовых персональных контактов, внутриутробного заражения или при переливаниях крови.
В США смертность детей от сифилиса и вновь выявленные случаи сифилитических психозов снизились с 1940 г. на 99%. Общее число случаев позднего и позднего скрытого сифилиса с 1943 г. снижается почти ежегодно. В 1983 г. уровень заболеваемости составляет 7,4 на 100000 населения, что соответствует снижению заболеваемости с 1943 г. на 98%. В 1983 г. было зарегистрировано только 239 случаев врожденного сифилиса, что означает снижение с 1941 г. на 98%. Однако в 1984 г. был зарегистрирован 321 случай — повышение на 34% по сравнению с предыдущим годом. Количество новых случаев инфекционного сифилиса достигло апогея в 1947 г., затем постепенно снизилось до 6000 в 1957 г., но затем в конце 70-х годов вновь начало увеличиваться. В 1984 г. было зарегистрировано 285599 случаев первичного и вторичного сифилиса и 23 117 случаев раннего скрытого сифилиса. Рассчитанное число незарегистрированных случаев значительно больше.
Пик заболеваемости сифилисом наблюдается в возрастной группе от 15 до 34 лет. В США соотношение зарегистрированных случаев раннего (менее 1 года) сифилиса у мужчин и женщин увеличилось с 0,8:1 в 1950 г. до 3,2:1 в 1980 г. и снизилось до 2,6:1 в 1983 г. Высокий показатель соотношения сифилиса у мужчин и женщ ин объясняется диспропорциональным распространением сифилиса среди мужчин-гомосексуалистов. Среди всех мужчин с первичным, вторичным или ранним скрытым сифилисом, опрошенных в США в 1980 г., половина были гомо- или бисексуалистами. Было высказано соображение, что наблюдавшееся с 1983 г. снижение частоты распространяющихся половыми путями болезней, включая сифилис, объясняется эпидемией СПИДа, за счет которой снизилось количество новых половых связей у гомосексуалистов. В отношении сифилиса существуют данные, свидетельствующие в пользу этой гипотезы. В то же время, хотя общее количество зарегистрированных случаев первичного и вторичного сифилиса снизилось с 1983 по 1984 г. на 12,7%, количество случаев первичного и вторичного сифилиса среди женщин на этот же период снизилось также на 12,2%. Эти данные показывают, что среди гомосексуалистов снижение заболеваемости происходит не быстрее, чем среди гетеросексуалов.
Хотя, согласно официальным данным, заболеваемость сифилисом выше среди лиц неевропеоидной расы, чем среди представителей европеоидной расы, а заболеваемость городского населения выше, чем сельского, эти различия частично объясняются тем, что городское население лечится в государственных учреждениях, где обязательна полная регистрация. Наивысшие показатели заболеваемости ранним сифилисом отмечаются в южных и юго-западных штатах, т. е. в регионах с преобладанием сельского населения.
Среди больных с зарегистрированным в 1983 г. ранним сифилисом 52% были выявлены в результате их личного обращения к врачу, 24% — как лица, входившие в контакт с больным, и 23% — в результате серологического скрининга. Опрос больных ранними формами сифилиса выявлял в среднем на каждого заболевшего по 1,98 сексуальных контактов. Приблизительно один или два индивида, называемые контактами по сифилису, оказывались зараженными. У многих контактных лиц в момент их первого обследования уже имелись клинические проявления сифилиса, а около 30%, вероятно, неинфицированных лиц, контактировавших с больным сифилисом, обследованных в течение 30 дней с момента заражения, находились в инкубационном периоде болезни, и в случае отсутствия лечения у них развивался клинически выраженный сифилис. В связи с этим выявление и «эпидемиологическое» лечение всех контактных лиц, недавно подвергшихся заражению, стало важным аспектом борьбы с сифилисом. Большое значение имеет выявление больных сифилисом с помощью серологического обследования и в первую очередь беременных женщин, всех больных при поступлении в лечебные учреждения, новобранцев и лиц, проходящих медицинское обследование. Из 45 млн проб крови, исследованных в США в течение 1980 г., 1,5 млн дали положительный результат и явились показателем нелеченого сифилиса, ранее леченого сифилиса или были ложноположительными. Из всех зарегистрированных в 1983 г. случаев раннего сифилиса продолжительностью менее 1 года 47% были выявлены либо как прямой результат контакта, либо при серологическом тестировании. Более противоречивыми являются правила и инструкции, требующие рутинного серологического обследования на сифилис перед вступлением в брак. Из 3,8 млн серологических исследований на наличие сифилиса, выполненных перед вступлением в брак в 1978 г., только 1 из 8461 пробы была положительной в отношении заразительного сифилиса. Число положительных результатов, касающихся скрытого сифилиса, требующего лечения, вероятно, больше, хотя точные национальные данные неизвестны. Каждая форма инфекции требует специального анализа и учета; в общем наиболее высокие показатели, по данным серологических исследований, выполненных перед вступлением в брак, получены в таких, южных штатах, как Техас и округ Колумбия.
Естественное течение и патогенез нелеченого сифилиса. Возбудитель сифилиса быстро пенетрирует интактные слизистые оболочки или поврежденные участки кожи и в течение нескольких часов внедряется в лимфатические сосуды и кровь, вызывая развитие системной инфекции и метастатических фокусов задолго до появления первичного очага или после его появления. Кровь больного, находящегося в инкубационном периоде сифилиса, индуцирована и может служить источником распространения болезни. Время генерации Т. pallictum составляет приблизительно от 30 до 33 ч. а продолжительность инкубационного периода обратно пропорциональна количеству внедрившихся в организм микроорганизмов. К моменту появления клинически выраженного очага концентрация спирохет обычно достигает по крайней мере 10 микробных тел на 1 г ткани. При экспериментальном заражении кроликов или человека инфекцию могут вызывать очень малые количества спирохет. Это ведет к развитию видимого очага поражения только спустя несколько недель, хотя гистологические изменения появляются раньше. Внутрикожное введение 106 микроорганизмов обычно вызывает образование очага поражения в течение 72 ч. Количество особей возбудителя, необходимое для развития у человека выраженной инфекции, было определено с помощью введения каждому из 8 добровольцев трех различных доз возбудителя одновременно в разные участки. За тот период времени, в течение которого у всех испытуемых в месте введения 10 микроорганизмов развился шанкр, в участках введения 102 и 10 микробных тел он образовался у 63 и 38% соответственно. Инкубационный период при введении самой малой дозы колебался от 20 до 42 дней. На основании этих результатов инфекционная доза (ID50) была определена как равная 57 КОЕ Т. pallidum. В среднем инкубационный период у человека составляет 21 день при условии, что средняя доза заражения при инфицировании естественным путем составляет от 500 до 1000 КОЕ Т. pallidum. Хотя традиционно продолжительность инкубационного периода определяют в интервале 9—90 дней, экспериментальные исследования по заражению человека и кроликов показали, что период с момента инокуляции возбудителя до появления видимого первичного очага редко превышает 6 нед. Лечение во время инкубационного периода замедляет развитие первичного очага, но нет оснований считать, что оно уменьшает вероятность возникновения симптоматического заболевания.
Первый очаг появляется на месте внедрения возбудителя, персистирует в течение 2—6 нед и затем спонтанно излечивается. Гистологическое исследование первичных очагов выявляет периваскулярную инфильтрацию, преимущественно лимфоцитами, плазматическими клетками и гистиоцитами, с пролиферацией эндотелия капилляров и последующей облитерацией мелких кровеносных сосудов. В это время спирохета выявляется в шанкре в пространствах между эпителиальными клетками, а также в инвагинациях или фагосомах, образованных эпителиальными клетками, фибробластами, плазматическими клетками и эндотелиальными клетками малых капилляров, в лимфатических каналах и в регионарных лимфатических узлах. Могут выявляться макрофаги, захватившие спирохет в фагоцитарные вакуоли, где они подвергаются разрушению.
Генерализованные паренхиматозные, органические и слизисто-кожные проявления вторичного сифилиса обычно выявляются через 6—9 нед после заживления шанкра, хотя у 15% больных вторичным сифилисом имеются персистирующие или заживающие шанкры. У другой категории больных вторичные очаги могут появляться только спустя несколько месяцев после заживления шанкра, а в некоторых случаях латентная стадия болезни развивается без проявления каких-либо вторичных очагов. Во вторичных пятнисто-папулезных кожных очагах обнаруживаются гистологические признаки гиперкератоза эпидермиса, пролиферация капилляров с набуханием эндотелия в поверхностных слоях истинной кожи и кожных сосочках с миграцией полиморфно-ядерных лейкоцитов, а в глубоких слоях истинной кожи — периваскулярной инфильтрацией моноцитами, плазматическими клетками и лимфоцитами. Спирохеты обнаруживаются во многих тканях, включая водные среды глаза и спинномозговую жидкость. Изменения состава цереброспинальной жидкости наблюдаются во время вторичной стадии сифилиса у 40% больных. Гепатит и обусловленный иммунными комплексами гломерулонефрит наблюдаются относительно редко, однако они расцениваются как проявления раннего сифилиса. Генерализованную лимфаденопатию выявляют у 85% больных вторичным сифилисом; она характеризуется заметной фолликулярной гиперплазией с гистиоцитарной инфильтрацией и лимфоцитарным истощением паракортикальных отделов; в этих участках спирохеты присутствуют в наибольших количествах. Причины парадоксального появления вторичных проявлений сифилиса на фоне высоких титров гуморальных антител (включая иммобилизующие антитела) к Т. pallidum неизвестны. Активные проявления вторичных очагов ослабевают в течение 2—6 нед, и болезнь переходит в латентную стадию, выявляемую только с помощью серологических исследований. В доантибактериальную эру у 25% нелеченых больных отмечали развитие одной или нескольких последующих генерализаций процесса или развитие локализованных слизисто-кожных рецидивов поражения на протяжении первых 2—4 лет после заражения. Так как 90% таких рецидивов инфекции наблюдаются в течение первого года заболевания, выявление и обследование половых партнеров чрезвычайно важны для той категории больных сифилисом, продолжительность заболевания у которых составляет менее 1 года.
Всемирная организация здравоохранения произвольно разделяет скрытый (латентный) сифилис на две стадии: ранний скрытый сифилис (продолжительностью менее 1 года) и поздний скрытый сифилис (продолжительностью более 1 года). Однако в связи с тем, что рецидивы инфекции могут развиваться в течение первых 2 лет и риск врожденного сифилиса в течение этого времени после заражения остается достаточно высоким. Международная Классификация Болезней определяет ранний скрытый сифилис как заболевание продолжительностью менее 2 лет, а поздний скрытый сифилис как процесс, продолжающийся более 2 лет. В доантибактериальный период примерно у 30% больных с нелеченым латентным сифилисом развивалось клинически выраженное третичное заболевание. В настоящее время достижения в области медицинского просвещения общества, специфическая и адекватная терапия раннего и скрытого сифилиса значительно снизили частоту третичных заболеваний. В прошлом наиболее распространенным типом третичной стадии болезни была гумма, доброкачественный гранулематозный очаг. В наши дни гумма встречается очень редко, вероятно потому, что она легко поддается воздействию очень низких доз противосифилитических препаратов. Оставшиеся третичные очаги вызваны облитерирующим эндартериитом мелких сосудов, затрагивающим vasa vasorum восходящей аорты и, реже, центральную нервную систему. Факторы, определяющие развитие третичной стадии заболевания, неизвестны.
Ретроспективное изучение течения нелеченого сифилиса проводили на группе около 2000 больных с клинически выраженным первичным или вторичным сифилисом (Осло, 1891—1951 г.), проспективное изучение проводили на 431 представителе негроидной популяции (мужчины) с выявленным серологическим методом скрытым сифилисом продолжительностью 3 и более лет [Tuskegee, 1932— 1972 гг.]; ретроспективно изучали результаты вскрытия 198 больных, умерших от нелеченого сифилиса.
В исследовании, проведенном в Осло, установили, что у 24% больных вторичные рецидивирующие очаги развились в течение 4 лет, а у 28% в конечном итоге появились один или несколько симптомов позднего сифилиса. Сифилитическое поражение сердечно-сосудистой системы, включая аортит, обнаружено у 10% больных, .однако у лиц, заразившихся сифилисом в возрасте до 15 лет, вовлечения в процесс сердечно-сосудистой системы не отмечено. Симптоматический сифилис нервной системы отмечается у 7% больных, а у 16% развивается доброкачественный третичный сифилис (гумма кожи, слизистых оболочек или костей). Сифилис является первичной причиной смерти у 15% мужчин и у 8% женщин. Однако многие больные, остававшиеся в живых к моменту завершения исследования в Осло, составили группу риска в отношении развития осложнений, таких как туберкулез или другие инфекции, признаки которых были в свое время проигнорированы, поэтому цифры, полученные в Осло, по-видимому, отражают минимальный риск поздних осложнений. По результатам вскрытия сердечно-сосудистый сифилис обнаружен у 35% мужчин и 22% женщин. Таким образом, тяжелые поздние осложнения чаще наблюдаются у мужчин, чем у женщин.
В исследовании, проведенном в Tuskegee, показано, что уровень смертности у нелёченых больных сифилисом лиц негроидной расы составил среди мужчин в возрасте 25—50 лет на 17% выше, чем среди мужчин, не страдавших сифилисом, а 30% всех смертельных исходов обусловлены сифилисом сердечно-сосудистой и нервной систем. Этические вопросы, поднятые этим исследованием, возникли в доантибактериальную эру, а затем переместились на ранние 70-е годы. Они имели большое влияние на развитие современного направления в проведении медицинских экспериментов на человеке. Наиболее важным фактором повышения уровня смертности является сердечно-сосудистый сифилис. Анатомические признаки аортита обнаруживаются у 40—60% подвергнутых аутопсии умерших от сифилиса (по сравнению с 15% в контроле), тогда как сифилис центральной нервной системы был обнаружен только у 4%. У больных отмечалось повышение артериального давления. По данным исследования, проведенного в Tuskegee, заболеваемость сердечно-сосудистым сифилисом была выше, а сифилисом центральной нервной системы — ниже, чем по данным исследования в Осло. Оба этих исследования показали, что примерно у 30% больных с нелеченым сифилисом развиваются клинические и патологоанатомические проявления третичного сифилиса; около 25% умирают непосредственно в результате третичного сифилиса, и, кроме того, отмечаются смертельные исходы как опосредованный результат третичного сифилиса. Нелеченый сифилис может повысить чувствительность больных к другим заболеваниям, так же как и лица, заразившиеся сифилисом, могут одновременно стать более чувствительными к другим болезням.
Проявления. Первичный сифилис. Типичный первичный шанкр обычно начинается как единичная безболезненная папула, которая быстро становится эрозированной, уплотняется (не всегда), приобретая хрящевидную консистенцию, выявляемую при пальпации по краям и в области дна язвы (рис. 122-1). Результаты гистологического исследования язвы свидетельствуют о мононуклеарных и гистиоцитарных инфильтратах с облитерирующим эндартериитом и периартеринтом мелких сосудов. При электронно-микроскопическом исследовании Т. palliclum выявляется в интерстициальных периваскулярных пространствах и в фагосомах, образованных макрофагами, нейтрофилами, эндотелиальными и плазматическими клетками.
У гетеросексуальных мужчин шанкр обычно локализуется на половом члене. У гомосексуальных мужчин шанкр часто обнаруживается в анальном канале или прямой кишке, в ротовой полости или на наружных половых органах. Он может располагаться на любом участке тела. У женщин наиболее часто местами локализации шанкра являются шейка матки и половые губы. У женщин и у мужчин-гомосексуалистов первичный сифилис часто не диагностируется. Например, в течение 1974 г. в США 42% случаев раннего сифилиса у гетеросексуальных мужчин было выявлено на первичных стадиях, тогда как у гомосексуальных мужчин было выявлено только 23% ранних случаев, а среди женщин — лишь 11%. Аноректальный сифилис составляет только около 15% первичного сифилиса среди гомосексуалистов в США, что, по всей вероятности, объясняется тем, что аноректальные щанкры наиболее часто протекают бессимптомно, не обнаруживаются при клиническом обследовании больных с подозрением на сифилис, или врачу при обследовании анальных очагов не удается определить их сифилитическую природу. Первичный очаг сопровождается регионарной лимфаденопатией, развивающейся в течение одной недели с момента появления очага. Лимфатические узлы уплотнены, безболезненны, нагноения нет. Паховая лимфаденопатия носит двусторонний характер и наблюдается при шанкре, локализующемся как в области прямой кишки, так и в области половых органов, так как лимфатический дренаж ануса осуществляется в паховые лимфоузлы. .Заживление шанкра происходит в течение 4—6 нед (с колебаниями от 2 до 12 нед), но лимфаденопатия может персистировать в течение месяцев.
Распространены атипичные первичные очаги. Клинические проявления зависят от количества возбудителя, проникшего в организм, и от предшествующего развитию инфекции иммунного статуса больного. Большая доза заражения вызывает в неиммунном организме добровольцев образование язвенного очага, в отделяемом которого в темном ноле обнаруживаются спирохеты, а у лиц с первичным сифилисом в анамнезе — образование бактериоскопически отрицательной по данным исследования в темном поле малой папулы, бессимптомной сероположительной латентной инфекции, или реакция полностью отсутствует. Малая доза заражения даже у неиммунных лиц вызывает лишь образование папулезных очагов. Следовательно, диагноз сифилиса должен устанавливаться даже в случаях обнаружения тривиальных или атипичных генитальных очагов, дающих отрицательные результаты при исследовании в темном поле зрения. К наиболее распространенным генитальным очагам, которые необходимо дифференцировать от первичного сифилиса, относятся суперинфицированные травматические очаги, поражения половых органов вирусом простого герпеса (см. гл. 136) и мягкий шанкр (см. гл. 110). Первичный генитальный герпес может вызывать паховую аденопатию; лимфатические узлы при пальпации болезненные и сопровождаются развитием множественных болезненных везикул, которые позднее изъязвляются, системными симптомами и лихорадкой. Рецидивирующий генитальный герпес, как правило, начинается с формирования скопления болезненных везикул, обычно без сопутствующей аденопатии. Мягкий шанкр характеризуется образованием болезненных, поверхностных экссудативных, неуплотненных, чаще всего множественных язв. Аденопатия может быть одно- или двусторонней, лимфатические узлы болезненные и нагнаивающиеся.
Вторичный сифилис. Проявления вторичной стадии сифилиса многообразны, но обычно включают локализованные или диффузные симметричные слизисто-кожные очаги и гснерализованную лимфаденопатию с безболезненными лимфатическими узлами. Заживление первичного шанкра наблюдается примерно в 15% случаев. Кожные изменения проявляются макулярными, папулезными, папулосквамозными, а иногда и пустулезными сифилидами, часто с одновременным наличием одной или нескольких форм проявления. Высыпания могут быть настолько мало выраженными, что приблизительно у 25% больных с видимой сыпью вторичного сифилиса протекают незаметно. Начальные очаги поражения двусторонние, симметричные, бледно красные или розовые, не вызывающие зуда, несливные, в виде округлых пятен диаметром 5—10 мм, располагающиеся на туловище или конечностях (рис. 122-2). Спустя 1—2 мес появляются также папулезные очаги от 3 до 10 мм в диаметре. При прогрессировании они могут формировать различные переходные очаги вплоть до некротических, напоминающих пустулы, что сопровождается усилением эндартериита и периваскулярной мононуклеарной инфильтрации. Эти очаги склонны к распространению и могут локализоваться на ладонях и подошвах (рис. 122-3), на лице и волосистой части кожи головы. Крошечные папулезные фолликулярные сифилиды, вовлекающие в процесс волосяные фолликулы, могут вызывать развитие алопеции (alopecia areata) и потерю волосистого покрова головы, бровей или бороды. При вторичном сифилисе так же, как и при других системных заболеваниях, возможна потеря волосистого покрова вне петехиальных участков (telogen effuvium). Прогрессирующий облитерирующий эндартериит и ишемия приводят к поверхностному шелушению папул (папулочешуйчатые сифилиды), а в ряде случаев—к центральному некрозу (пустулезный сифилид). В участках тела с повышенной влажностью, температурой и наличием опрелостей, включая перианальные области, наружные женские половые органы, мошонку и внутренние поверхности бедер, подмышечные впадины, участки кожи под отвислыми молочными железами, папулы увеличиваются в размерах, подвергаются эрозии, и на месте их формируются широкие, влажные розовые или грязно-серые высокозаразительные очаги, называемые широкими кондиломами. Такие образования наблюдаются у 10% больных вторичным сифилисом. Поверхностные эрозии слизистых оболочек, получившие название слизистых бляшек, развиваются почти у 30% больных и могут располагаться на губах, слизистой оболочке ротовой полости и языка (рис. 122-4), неба, глотки, наружных женских половых органов и влагалища, мужском половом члене или внутренней поверхности крайней плоти. Типичная слизистая бляшка представляет собой безболезненную серебристо-серую эрозию, окруженную красной периферической зоной.
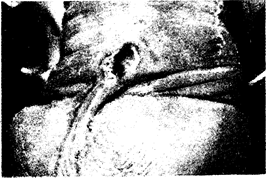
Рис. 122-1. Первичный шанкр мужского полового члена. (Перепечатано с разрешения Sexually Transmitted Diseases. Prof. Dr. E. Stolz, Rotterdam, Boehringer Ingel-heim International, 1977.)
Широкие кондиломы особенно распространены во время рецидивов вторичного сифилиса. При этом кожные очаги имеют тенденцию асимметричного распространения, характеризуются более выраженной инфильтрацией, напоминающей кожные очаги позднего сифилиса и, вероятно, отражающей усиливающийся клеточный иммунитет.
К числу конституниональных симптомов, сопровождающих вторичный сифилис или предшествующих ему, относятся ангины (15--30%), лихорадка (5—8%), снижение массы тела (2—20%). недомогание (25%), анорексия, головная боль (10%) и менингеальные симптомы (5%). Острый менингит наблюдается только у 1—2% больных, но увеличение количества клеточных элементов и повышение уровня белка в спинномозговой жидкости обнаружено у 30% и более больных. Почти у 40% больных вторичным сифилисом удается обнаружить Т. pallidum при введении спинномозговой жидкости кроликам. Это часто корре-
Рис. 122-2. Макулопапулезная сыпь при вторичном сифилисе. (Перепечатано с разрешения из Sexually Transmitted Diseases. Prof. Dr. E. Stolz. Rotterdam. Boehringer Ingelheim International, 1977.)
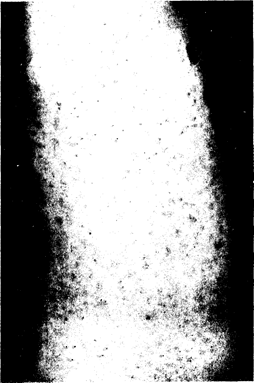
Рис. 122-3. Вторичная сыпь на ладонях и подошвах. (Из Ronald Roddy; перепечатано с разрешения из Gynec. and Obstet. Ed. J. W. Sciarra, New York; Harper and Row, 1985.)
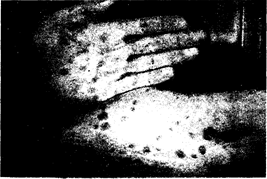
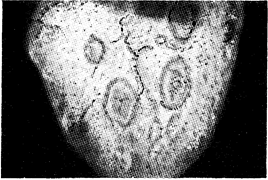
Рис. 122-4. -Макулезная сыпь на языке. (Из Ronald Roddy перепечатано с разрешения из Sexually Transmitted Diseases/Eds. К. К. Holmes et al., New York; McGraw-Hill, 1984.)
лирует с патологическими изменениями состава спинномозговой жидкости, но может также наблюдаться и у больных с нормальным ее составом.
При вторичном сифилисе часто поражается желудочно-кишечный тракт, что может проявляться гипертрофическим сифилитическим гастритом, подозрительным на linitis plastica или лимфосаркому желудка, бляшковидный проктит или же либо язвенное, либо состоящее из скопления очагов злокачественное новообразование прямой и сигмовидной кишок.
К другим менее распространенным осложнениям вторичного сифилиса относятся гепатиты, нефропатия, артриты, периоститы и иридоциклиты. К числу изменений органа зрения, позволяющих заподозрить вторичный сифилис, относятся необъяснимые другими причинами изменения соска зрительного яблока, невриты зрительного нерва и синдром пигментированного ретинита, а также классический (особенно гранулематозный) ирит или увеит. Диагноз вторичного сифилиса часто устанавливается только после того, как выявляется неэффективность стероидной терапии. Сифилитический гепатит распознается по наличию необычайно высокого уровня сывороточной щелочной фосфатазы и по неспецифическим гистологическим изменениям, которые не имеют ничего общего с вирусным гепатитом и характеризуются умеренно выраженным воспалением с инфильтрацией полиморфно-ядерными лейкоцитами и лимфоцитами, некоторым повреждением клеток печени и отсутствием холестаза. Вовлечение в процесс почек проявляется протеинурией, острым нефротическим синдромом или, реже, геморрагическим гломерулонефритом. По данным электронно-микроскопического исследования, в почечной ткани обнаруживаются субэпителиальные скопления электронно-плотных масс и гломерулярных иммунных комплексов. Это позволяет предположить, что указанное осложнение является формой гломерулонефрита, обусловленного иммунными комплексами. Передний увеит описан у 5—10% больных вторичным сифилисом; в водных средах глаза обнаруживается бледная трепонема.
Скрытый сифилис. Диагноз скрытого сифилиса устанавливается на основании обнаружения специфических антител к спирохетам при одновременном нормальном составе спинномозговой жидкости, отсутствии выявляемых при физикальном обследовании и на рентгенограмме органов грудной клетки клинических проявлений сифилиса, наличии в анамнезе указаний на первичные или вторичные очаги и экспозиции сифилису или на рождение ребенка с врожденным сифилисом. Ранний скрытый сифилис развивается в течение года после заражения, тогда как поздний скрытый сифилис, развитие которого отмечается через 1 год после заражения у нелеченых больных, связан с относительным иммунитетом к рецидиву инфекции и с возросшей резистентностью к реинфекции. В этой стадии течения болезни возбудитель может периодически выявляться в кровотоке. Беременные женщины со скрытым сифилисом могут инифицировать плод, находящийся в матке, а трансфузионный сифилис передается от больных с многолетним скрытым сифилисом. До последнего времени считалось, что имеется три возможных исхода нелеченого позднего скрытого сифилиса: он может персистировать в организме зараженного индивида на протяжении всей его жизни; может завершиться развитием позднего сифилиса или спонтанным излечением инфекции с переходом ранее положительных серологических реакций в отрицательные. Однако в настоящее время считается установленным, что более чувствительные тесты по выявлению антител к спирохетам у подобных больных почти никогда не становятся отрицательными. У 50—70% нелеченых больных со скрытым сифилисом клинически выраженный поздний сифилис не развивался, но говорить о спонтанном излечении не представлялось возможным.
Поздний сифилис. Клинические проявления медленно прогрессирующего воспалительного поражения аорты или центральной нервной системы развиваются на ранних этапах патогенеза сифилиса. Наличие раннего сифилитического аортита выявлялось вскоре после развития вторичных очагов. Больные, у которых на ранних стадиях сифилиса развивались изменения спинномозговой жидкости, составляют группу риска в отношении поздних неврологических осложнений.
Бессимптомный нейросифилис. Больные с нелеченым латентным сифилисом, у которых в течение 2 лет после заражения состав спинномозговой жидкости оставался нормальным, в дальнейшем не подвергаются риску развития нейросифилиса, за исключением случаев появления патологии сосудистого типа. Диагноз бессимптомного нейросифилиса был установлен у больных с патологическими изменениями состава спинномозговой жидкости, включая плеоцитоз, повышенный уровень содержания белка или положительные результаты исследования спинномозговой жидкости с помощью реакции Вассермана или теста Исследовательской лаборатории по венерическим болезням. Изменения одного или нескольких из этих показателей обнаруживаются у 20—30% больных с нелеченым сифилисом после 2 лет течения болезни. Полная спонтанная регрессия заболевания наблюдалась редко. Риск прогрессирования бессимптомного нейросифилиса и перехода его в симптоматический нейросифилис в 2—3 раза выше у лиц европеоидной расы по сравнению с негроидной и в 2 раза выше у мужчин, чем у женщин. Риск развития паренхиматозного сифилиса (сухотка спинного мозга или генерализованный парез) в 5 раз выше у мужчин по сравнению с женщинами.
У больных с нелеченым бессимптомным нейросифилисом общая кумулятивная вероятная частота прогрессирования процесса и перехода его в клинически выраженной нейросифилис в течение первых 10 лет болезни составляет около 20%, но с течением времени она возрастает и бывает максимальной у тех больных, у которых обнаруживаются наиболее высокие показатели плеоцитоза и уровня содержания белка. Исследования цереброспинальной жидкости на наличие антител к спирохетам сложны и дают противоречивые результаты. Они обсуждаются ниже в разделе «Лабораторные исследования».
Симптоматический нейросифилис. Хотя распространены смешанные формы процесса, основными клиническими проявлениями симптоматического нейросифилиса являются формы, характеризующиеся менингососудистыми и паренхиматозными проявлениями. Первые включают генерализованный парез и сухотку спинного мозга. Интервал времени с момента заражения до развития клинически выраженных симптомов менингососудистого сифилиса колеблется от нескольких месяцев до 12 лет (в среднем 7 лет), общего (генерализованного) пареза — 20 лет, спинной сухотки— от 25 до 30 лет. Однако у многих больных симптоматическим нейросифилисом, особенно в эру антибиотиков, не удается установить классическую клиническую картину, а наблюдаются смешанные, слабовыраженные или неполные в симптоматическом отношении синдромы.
Менингососудистый сифилис связан с диффузным воспалением мягких мозговых и паутинных оболочек мозга одновременно с локальным или распространенным вовлечением в процесс малых, средних или крупных сосудов. Наиболее распространенным проявлением у относительно молодых людей является приступообразный синдром с вовлечением средней мозговой артерии. Однако в отличие от характерного для тромботического или эмболического приступообразного синдрома, характеризующегося внезапным развитием, менингососудистый сифилис часто развивается после подострого энцефалитического продромального состояния с головными болями, головокружениями, бессонницей и психическими нарушениями, сопровождающимися постепенным прогрессированием сосудистого синдрома. Клинические проявления генерализованного пареза отражают широко распространенные паренхиматозные повреждения и включают изменения, соответствующие мнемоническому парезу: особенности личности, аффект, рефлексы (гиперактивные), синдром Аргайла Робертсона, сознание (иллюзии, бредовые идеи, галлюцинации), интеллект (снижение памяти в отношении недавних событий, ослабление способности к счету, оценке происходящего, интуиции) и речь.
Сухотка спинного мозга проявляется симптомами и признаками демиелинизации задних стволов спинного мозга, дорсальных корешковых ганглиев. К числу этих симптомов относятся атаксическая «широкая» походка и пошатывание при ходьбе (больной сначала становится на. пятки, затем — ,на всю стопу,—«штампует пятками»). К этой же категории симптомов относятся парестезии, дизурия, импотенция, арефлексия, потеря чувства положения тела, глубокие боли и чувство повышения температуры тела. Трофическая дегенерация суставов (суставы Шарко) и перфорирующие изъязвления ступней ног могут быть результатом потери болевой чувствительности. Синдром Аргайла Робертсона, встречающийся как при сухотке спинного мозга, так и при генерализованном нарезе, характеризуется уменьшением размера и изменением формы зрачка, сохранностью реакции на аккомодацию, но отсутствием реакции на свет. Сухотка спинного мозга часто сопровождается атрофией зрительного нерва.
Сифилис сердечно-сосудистой системы. Поражения сердечно-сосудистой системы ограничены крупными сосудами, кровоснабжение Которых осуществляется vasa vasorum. Облитерирующий эндартериит vasa vasorum вызывает некроз срединной оболочки с деструкцией эластической ткани, особенно в восходящем и поперечном сегментах дуги аорты, приводящий к неосложненному аортиту, аортальной регургитации, мешковидной аневризме или стенозу устьев коронарных артерий. До недавнего времени эти осложнения не были описаны как последствия врожденного сифилиса или сифилиса, приобретенного в возрасте до 14 лет, что позволяло предположить наличие у детей и подростков некоторой необъяснимой резистентности крупных кровеносных сосудов к инвазии Т. pallidum. Проявление симптомов наблюдается в период от 10 до 40 лет после заражения. Сердечно-сосудистые осложнения развиваются чаще и в более молодом возрасте у мужчин, чем у женщин; у представителей негроидной популяции чаще, чем европеоидной. При позднем нелеченом сифилисе частота симптоматических сердечно-сосудистых осложнений составляет приблизительно 10%, причем аортальная регургитация наблюдается в 2—4 раза чаще, чем аневризма. Однако сифилитический аортит можно обнаружить на вскрытии почти у 50% мужчин негроидной популяции, страдающих нелеченым сифилисом.
Бсссимптомный сифилитический аортит можно заподозрить прижизненно, если на рентгенограммах органов грудной полости выявляется линейная кальцификация восходящей ветви аорты, так как артериосклеротические заболевания редко сопровождаются такими признаками. Расширение аорты и звенящий характер звука на аорте являются недостоверными признаками аортита. Сифилитические аневризмы обычно относятся к мешковидным, иногда веретенообразным, и никогда не ведут к расслоению. Аневризма брюшного отдела аорты развивается приблизительно в одном из 10 случаев аневризм сифилитического происхождения, как правило, эти аневризмы возникают в брюшном участке аорты выше уровня отхождения почечных артерий, тогда как артериосклеротические аневризмы брюшного отдела аорты обычно обнаруживаются ниже места их отхождения. С возрастом почти у 40% больных сифилисом сердечно-сосудистой системы развиваются поражения нервной системы.
Поздние очаговые поражения глаз. Ирит, сопровождающийся болевым синдромом, фотофобией и ослаблением зрения или хориоретинитом, наблюдается только при вторичном сифилисе. Прилипание радужной оболочки к передней поверхности хрусталика может вызвать развитие фиксированного зрачка, что необходимо отличать от синдрома Аргайла Робертсона.
Поздний доброкачественный сифилис (гумма). Гуммы могут быть множественными или ди4)фузными, но обычно они представлены единичными очагами, диаметр которых варьирует от микроскопических размеров до нескольких сантиметров. Гистологически они состоят из участков гранулематозного воспаления с центральным некрозом, окруженным мононуклеарными, эпителиоидными или фибробластическими клетками, немногочисленными гигантскими клетками; сопровождаются периваскулитом. Микроскопически возбудитель редко выявляется в очагах поражения; чаще Т. pallidum удается выделить путем заражения кроликов. Наиболее часто в процесс вовлекаются кожные покровы, кости, ротовая полость, верхние отделы органов дыхания, гортань, печень и желудок. В сущности в процесс может вовлекаться любой орган. Гуммы кожи представляют собой безболезненные, узловатые, папулезно-чешуйчатые или язвенные очаги, которые уплотняются и формируют характерные округлые или дугообразные участки с периферической гиперпигментацией. Процесс протекает вяло, и очаги могут излечиваться самопроизвольно с формированием рубцов. Однако в некоторых случаях наблюдается их быстрое прогрессирование, приводящее к деструкции. Сифилитические гуммы имеют сходство с проявлениями многих других хронических гранулематозных заболеваний, включая туберкулез и саркоидоз, лепру и глубокие микозы. Гуммозные процессы в костной ткани чаще всего затрагивают длинные трубчатые кости нижних конечностей, но могут поражать любую кость скелета. Травма служит предрасполагающим фактором и обусловливает соответствующую локализацию поражения. Характерными симптомами обычно являются болезненность и локальные боли. Далеко зашедшие формы процесса, характеризующиеся выраженными рентгенологическими изменениями, сопровождаются периоститом или склерозирующим остеомиелитом. Гуммы, локализующиеся в верхних дыхательных путях, приводят к перфорации носовой перегородки или небной кости. Гуммозный гепатит сопровождается болезненностью, эпигастральными болями, небольшим повышением температуры тела и иногда спленомегалией и анемией.
На основании данных гистологических исследований, выявивших наличие некротических изменений гумм, сделано предположение, что эти изменения служат проявлением гиперчувствительности замедленного типа к Т. pallidum, предположительно опосредуемой сенсибилизированными Т-лимфоцитами и макрофагами. В районах, эндемичных по сифилису среди детей, реинфекция может проявляться именно в виде гумм. Когда один из членов семьи подвергается инфицированию, у его реинфицирующихся при этом родственников развиваются гуммы. Экспериментальное введение Т. pallidum лицам со скрытым или поздним сифилисом иногда также приводит к формированию гумм на месте введения возбудителя.
Так как гистологические изменений могут лишь вызывать подозрение на сифилис, но не быть специфическими, диагноз позднего доброкачественного сифилиса подтверждается на основании серологических исследований и пробного лечения. Применение пенициллина приводит к быстрому излечению активных гуммозных очагов.
Врожденный сифилис. Передача Т. pallidum от больной сифилисом матери плоду происходит через плаценту на любой стадии беременности, но очаги врожденного сифилиса развиваются только после 4-го месяца беременности, когда у плода начинается формирование иммунной системы. Это позволяет предположить, что патогенез врожденного сифилиса скорее зависит от иммунной реакции макроорганизма, чем от непосредственного токсического воздействия Т. pallidum. Риск заражения плода при нелеченом раннем сифилисе матери оценивается в 75—95%. В том случае, если мать больна сифилисом более 2 лет, риск заражения плода снижается до 35%, однако сохраняется даже при позднем скрытом сифилисе. Адекватное лечение матери в период до 16 нед беременности должно предотвратить заражение плода. На протяжении последнего десятилетия число зарегистрированных случаев врожденного сифилиса у детей в возрасте до 1 года остается стабильным, составляя около 2 случаев на каждые 100 зарегистрированных заболеваний женщин первичным и вторичным сифилисом. Однако драматическое увеличение числа случаев первичного и вторичного сифилиса среди женщин в период 1978—1983 гг. с 5331 до 9082 сопровождалось учащением врожденного сифилиса у новорожденных со 107 до 158 случаев, что составило 48%. В 1984 г. было зарегистрировано 240 новорожденных с врожденным сифилисом (увеличение на 120% по сравнению с показателями 1978 г.). Изучение 50 случаев, зарегистрированных в 1982 г., показало, что 56% матерей инфицированных детей не подвергались предродовому обследованию, но имели положительные серологические реакции во время родов, 14% имели отрицательные реакции или не обследовались во время беременности, а 14% во время родов имели отрицательные серологические реакции и, вероятно, заразились на поздних сроках беременности. Лабораторные ошибки установлены в 2% наблюдений, промедление с лечением со стороны врачей — в 6%, неудачи лечения — в 8%. Сифилис, приобретенный во время беременности, может протекать у матери бессимптомно, тогда как у плода он почти всегда вызывает тяжелую инфекцию. Нелеченая инфекция матери приводит к гибели плода почти в 40% случаев (мертворожденность наблюдается чаще, чем аборты, потому что патологические изменения проявляются у плода в поздние сроки внутриутробного развития), преждевременным родам, смерти новорожденных или к развитию врожденного сифилиса. Среди матерей с нелеченым сифилисом продолжительностью менее 2 лет у 21% отмечаются аборты или рождение мертвых детей, у 13% дети погибали в течение 2 мес после рождения, у 43% младенцы, больные сифилисом, к двухмесячному возрасту еще сохраняют жизнеспособность и у 23% младенцы не были заражены сифилисом. Следовательно, можно говорить о целесообразности рутинных серологических исследований на сифилис в ранние сроки беременности и во время родов, а также повторные серологические исследования беременных женщин из групп высокого риска в III триместре беременности.
При рождении живого ребенка клинические проявления сифилиса обнаруживаются только в случаях молниеносного врожденного сифилиса; прогноз у этих детей обычно неблагоприятный. Наиболее распространенной клинической проблемой является рождение женщиной с положительными серологическими реакциями внешне здорового ребенка.
Проявления врожденного сифилиса могут быть разделены на три группы: ранние проявления, которые обнаруживаются в течение первых 2 лет жизни, но чаще в период между 2-й и 10-й неделями; заболевание заразное и напоминает тяжелый вторичный сифилис у взрослых; поздние проявления, обнаруживаемые у ребенка в возрасте старше 2 лет; это состояние не контагиозно; остаточные признаки врожденного сифилиса. В 1984 г. 75% зарегистрированных случаев врожденного сифилиса были диагностированы на протяжении первого года жизни ребенка.
Самым ранним признаком врожденного сифилиса служит ринит (затруднение дыхания), вскоре дополняющийся другими поражениями слизистых оболочек и- кожных покровов. Они могут иметь буллезный характер (сифилитическая пузырчатка), представлять собой везикулы, поверхностные десквамации, петехии и позднее папулезно-чешуйчатые очаги, пятнистые высыпания на слизистых оболочках и широкие кондиломы. Наиболее распространенными ранними проявлениями являются остеохондриты и оститы, как правило, поражающие длинные трубчатые кости в области метафиза, прогрессирующие в течение первых 6 мес жизни, а затем спонтанно прекращающиеся; и периоститы, прогрессирующие значительно дольше. Весьма часто обнаруживаются гепатоспленомегалия, лимфаденопатия, анемия, желтуха, тромбоцитопения и лейкоцитоз. Анемия обычно гипопролиферативная, но может быть и гемолитической (пароксизмальная холодная гемоглобинурия). Нефротический синдром при раннем врожденном сифилисе, как и при вторичном сифилисе взрослых, проявляется гломерулонефритом, обусловленным иммунными комплексами.
Врожденный сифилис новорожденных следует дифференцировать от других генерализованных врожденных инфекций, включая краснуху, цитомегаловирусную и герпетическую инфекции, токсоплазмоз и эритробластоз. Новорожденные погибают обычно от легочных кровотечений, вторичной бактериальной инфекции или тяжелого гепатита. При гистологическом исследовании обнаруживают интерстициальное и периваскулярное воспаление с разнообразной фибробластической пролиферацией, распространяющейся на кожные покровы, кости, печень, почки, поджелудочную железу, селезенку, легкие и кишечник, а также очаги экстрамедуллярного гемопоэза.
Поздний врожденный сифилис определяют как врожденный сифилис, не леченый в первые 2 года жизни ребенка. Почти в 60% наблюдений инфекция остается скрытой, хотя клиническая симптоматика в некотором отношении отличается от таковой при позднем приобретенном сифилисе взрослых. Например, при позднем врожденном сифилисе редко развивается сифилис сердечно-сосудистой системы, тогда как-значительно чаще выявляется интерстициальный кератит, развивающийся в возрасте от 5 до 25 лет. Он характеризуется острым течением с фотофобией, болями, инъекцией сосудов роговицы, сопровождается гиперемией поверхностных и глубоких сосудов роговицы, прогрессирующей несмотря на антибактериальную терапию и иногда приобретающей двустороннее распространение. Лечебный эффект в этих случаях может быть достигнут с помощью кортикостероидной терапии. Несмотря на то что при интерстициальном кератите в жидких средах глаза иногда обнаруживают трепонем, патогенез заболевания не совсем ясен и относится на счет реакции гиперчувствительности замедленного типа. Другие проявления позднего врожденного сифилиса, связанные с развитием интерстициального кератита, — потеря слуха, обусловленная поражением VIII пары черепных нервов, и рецидивирующая артропатия. Двусторонние выпоты в коленный сустав известны как синдром Клаттона. Исследование спинномозговой жидкости выявляет бессимптомный нейросифилис почти у 30% нелеченых больных независимо от наличия других поздних клинических проявлений, а выраженный клинически нейросифилис развивается у 25% детей с нелеченым врожденным сифилисом, -достигших возраста 6 лет и старше. Клинические проявления врожденного сифилиса соответствуют таковым при нейросифилисе взрослых. Гуммозные периоститы развиваются у детей и подростков в возрасте от 5 до 20 лет и так же, как при неполовом эндемическом детском сифилисе, характеризуются склонностью к деструкции твердого неба и носовой перегородки.
К характерным признакам врожденного сифилиса относят зубы Гетчинсона с полулунными выемками на режущем крае; передние верхние резцы широко расставлены, имеют характерную штифтообразную форму коронки; моляры имеют вид «тутовой ягоды»; коренные зубы, развивающиеся в возрасте 6 лет, имеют множественные плохо развитые шипы вместо обычно существующих четырех мощных выступов. При врожденной эктодермальной дисплазии могут также выявляться характерные изменения лица: выдающиеся лобные бугры, седловидный нос, недоразвитая верхняя челюсть. Саблевидные голени, или переднее искривление большеберцовых костей, наблюдаются редко, но, вероятно, в прошлом они были более распространенными, так как сифилитический периостит передней поверхности большеберцовой кости нередко сочетался с недостаточностью витамина D. Весьма характерно наличие линейных рубцов в углах рта и носа, развивающихся в результате вторичного бактериального инфицирования трещин на коже лица. К другим характерным признакам относятся необъяснимая глухота, поздние хориоретиниты, атрофия зрительного нерва и помутнение роговицы, возникающие в результате перенесенного интерстициального кератита.
Лабораторные исследования. Микроскопия в темном поле зрения. Бактериоскопия в темном поле зрения—основной метод исследования кожных очагов, таких как шанкр первичного сифилиса или кондилома вторичного сифилиса. При микроскопии в темном поле материала сухих макулопапулезных очагов вторичного сифилиса обнаружить возбудитель удается далеко не всегда, поэтому лучше подвергать исследованию аспират из лимфатического узла. Поверхность подлежащего исследованию язвенного очага очищают ватно-марлевым тампоном, затем осторожно массируют стерильным марлевым тампоном, так чтобы не вызвать кровотечения. Затем очаг поражения слегка сдавливают, чтобы вызвать выделение серозного транссудата, каплю которого помещают на предметное стекло. При необходимости транссудат смешивают с равным объемом изотонического раствора (без добавления бактериостатических средств), покрывают покровным стеклом и немедленно исследуют в темном поле зрения или под фазово-контрастным микроскопом на наличие возбудителя. Исследование должен производить опытный работник. Однократный отрицательный результат не исключает наличия сифилиса, так как для обнаружения трепонем в 1 мл транссудата должно присутствовать по крайней мере 104 микробных тел, а отрицательный результат может быть обусловлен предшествующим местным применением антисептиков или очищением очага, произведенным обследуемым больным. В связи с этим необходимо избегать очистки очага поражения или местного применения медикаментов, а исследование в темном поле зрения следует повторять в течение трех последовательных дней, прежде чем считать результаты его отрицательиыми.
Прямая иммунофлюоресценция. В большинстве случаев заболевание сифилисом диагностируется в приемных частных врачей, но тем или иным причинам не применяющих исследование в темном ноле зрения, и это вызвало необходимость в разработке альтернативных методов идентификации трепонем в экссудате.
Применяемый в центральных лабораториях тест прямой иммунофлюоресценции антител (DFA-TR) основан на использовании конъюгированных с флюоресцеином поликлональных антител для выявления Т. pallidum в фиксированных мазках, приготовленных из магериала, полученного из подозрительных на сифилис очагов. Наличие антител, перекрестно реагирующих с санрофитирующимн непатогенными спирохетами и окрашивающих их, обусловливает тщательную абсорбцию антисыворотки с использованием истинного возбудителя в целях получения специфического реагента.
Разработана усовершенствованная техника реакции прямой иммунофлюоресценции, при которой используются моноклональные антитела, специфичные только в отношении патогенных спирохет. В клинических испытаниях этой методики было показано, что она также чувствительна и специфична, как и исследование в темном поле.
Выявление Т. раllidum в тканях. При наличии клинических или гистологических признаков, позволяющих заподозрить диагноз сифилиса, для его подтверждения часто возникает необходимость выявить Т. pallidum в тканях. Хотя микроорганизм сравнительно легко может выявляться методом серебрения, результаты следует оценивать с осторожностью, так. как часто выявляются артефакты. Более достоверным считается обнаружение трепонем в тканях с помощью моноклональных или поликлональных антител к бледной трепонеме.
Серологическая диагностика сифилиса. Многообразие серологических реакций для диагностики сифилиса приводит к ненужным затруднениям. Сифилитическая инфекция вызывает образование двух типов антител, неспецифических реагиновых антител и специфических антитрепонемных антител, которые определяются с помощью тестов, направленных соответственно на выявление нетренонемных н трепонемных компонентов (табл. 122-1). Как те, так и другие тесты используются у лиц с любой инфекцией, вызванной трепонемами, будь то фрамбезия, пинта или эндемический сифилис.
Нетрепонемные антитела, образующиеся при сифилисе, содержат IgG- и IgM-иммуноглобулины, направленные против липоидного антигена, образующегося при взаимодействии Т. pallidum с тканями макроорганизма, и, вероятно, против липоидного антигена самой Т. pallidum. Термин «реагин» неудачен, так как не имеющие к нему отношения антитела IgE, участвующие в некоторых аллергических феноменах, также известны как реагины.
Наиболее широко применяемыми лабораторными тестами для выявления нетрепонемных, или реагиновых, антител являются ускоренный тест выявления реагинов в плазме (RPR), который может быть автоматизирован (ART), и VDRL-тест на стекле (названный так но названию лаборатории Venereal Disease Research Laboratory, предложившей его н разработавшей специальный антиген—прим. пере в.). Другими менее распространенными тестами для выявления нетрепонемных антител являются тест определения неподогретых сывороточных реагинов (USR) и тест скрининга реагинов (RST). В этих тестах антитела выявляются на основании микроскопической (VDRL, USR) или макроскопической (RPR, RST) флоккуляции суспензии антигена (см. табл. 122-1)
Тест RPR более дорогостоящ, чем тест VDRL, но проще в выполнении и не требует подогрева сыворотки. Он является методом выбора при необходимости срочной постановки диагноза в клинических или амбулаторных условиях. Реагенты для теста VDRL значительно дешевле, но их необходимо готовить ежедневно. Хотя для замены VDRL-теста разработаны более простые макроскопические методы, в частности RPR-исследование сыворотки, используемое во многих лабораториях, VDRL-тест остается стандартным для исследования спинномозговой жидкости.
RPR- и VDRL-тесты одинаково чувствительны и могут использоваться для начального скринннга или количественного определения титра сывороточны\ реагиновых антител. Титр реагиновых антител отражает активность процессу: при нрогрессировании первичного сифилиса может наблюдаться четырехкратное или более увеличение титра реагиновых антител; титры, определяемые с помощью VDRL, как правило, составляют 1:32 и выше при вторичном сифилисе; перси ггирующее снижение титра после лечения раннего сифилиса является важным доказательством эффективности терапии. Титры, установленные с помощью RPR, не коррелируют полностью с титрами VDRL, и при последующем количественном определении титров (для оценки эффективности проводимого лечения) следует пользоваться каким-либо одним тестом.
Для выявления специфических антител против трепонем существуют три стандартных метода: реакция абсорбции флюоресцирующих антител к трепонемам (FTA-ABS), реакция микрогемагглютинации для выявления антител к Т. pallidum (МНА-ТР) н реакция гемагглютннации трепонем на сифилис (HATTS). Последний гемагглютинационный тест широко используется в Канаде и в Европе, но не получил распространения в Соединенных Штатах Америки.
Для постановки реакции FTA-ABS сыворотка больного предварительно разводится с субстанцией, содержащей антигены непатогенных спирохет (сорбент) для того, чтобы связать групповые антитела, которые могут образовываться в организме в ответ на вегетирование в нем оральных или генитальных спирохет — сапрофитов. Затем абсорбированная сыворотка больного помещается на стекло, на котором фиксирована Т. pallidum. Если в сыворотке больного присутствуют специфические антитела к возбудителю сифилиса, они связываются с высушенными фиксированными спирохетами, а затем выявляются при добавлении меченного флюоресцеином античеловеческого гамма-глобулина и последующем исследовании препарата методом флюоресцентной микроскопии. В реакциях гемагглютинации Т. pallidum (МНА-ТР, НАТТ, и ТРНА) также используются сорбентоподобные разведения для связывания групповых антител к спирохетам. Специфические антитела к возбудителю сифилиса выявляются с помощью агглютинации покрытых Т. pallidum бараньих или индюшиных эритроцитов. Наиболее специфичным лабораторным тестом является тест иммобилизации возбудителя, при котором иммобилизация живых Т. pallidum осуществляется с помощью иммунной сыворотки и комплемента. Однако эта реакция весьма трудоемка, а потому в США она используется только в научно-исследовательских лабораториях. Обе реакции -— гемагглютинации и FTA-ABS — очень специфичны и в случае применения их для подтверждения положительных результатов реагинового теста высокоэффективны для диагностики сифилиса. Однако даже эти реакции могут давать от 1 до 2% ложноположитсльных результатов при массовых скрининговых обследованиях населения.
Относительная чувствительность реакций VDRL, FTA-ABS и МНА-ТР на различных стадиях течения сифилитической инфекции отражена в табл. 122-2. Нетрепонемные реакции оказываются неэффективными примерно у 30% больных первичным или поздним сифилисом. На ранних стадиях первичного сифилиса максимального выявления антител можно добиться, либо применяя тест FTA-ABS, либо просто повторяя реакцию VRDL через каждые 1--2 нед, если результаты первичной постановки этой реакции были отрицательными. Однако результатов одного реагинового теста недостаточно при подозрении на поздний симптоматический сифилис, в этом случае следует использовать более чувствительный FTA-ABS-тест. При первичном сифилисе реакции гемагглютинации оказываются даже менее чувствительными, чем реагиновые тесты, но при других стадиях заболевания они так же чувствительны, как FTA-ABS. При вторичном сифилисе все нетрепонемные н трепонемные реакции достаточно чувствительны, и отрицательный их результат фактически исключает диагноз сифилиса у больного с наличием подозрительных очагов на коже и слизистых оболочках (необходимо учитывать, что 1—2% больных вторичным сифилисом не реагируют или слабо реагируют в реакции VDRL с неразведенной сывороткой; при более высоких разведениях можно получить положительный результат—феномен проагглютинационной зоны — прозоны).
Ложноположительные серологические реакции на сифилис. Так как антиген, используемый в нетрепонемных реакциях, обнаруживается в других тканях, тесты могут давать положительные результаты у лиц, не имеющих трепонемной инфекции, хотя титр в этом случае редко превышает 1:8. Установлено, что среди лиц, положительно реагировавших на реагиновые тесты, от 20 до 40% дают ложноположительные реакции, однако этот про
Таблица 122-1. Серологическая диагностика сифилиса
Дата добавления: 2016-03-05; просмотров: 2303;
