Деструктивная форма хронического одонтогенного остеомиелита 3 страница

| Та б л | и ц а 6.2. Механизм развития и проявления лимфаденита в ЧЛО у детей | ||
| Стадия | Характер воспаления | Патологоанатомические изменения в очаге воспаления | Клиническая картина |
| I | Острый | Гиперемия, пропитывание | Одиночный узел сохраняет по- |
| серозный | паренхимы лимфатическо- | движность, но становится плот- | |
| аденит | го узла серозным экссуда- | ным, болезненным. Температура | |
| том | тела нормальная. Общее состояние удовлетворительное | ||
| II | Острый | Пролиферация элементов | Лимфатический узел увеличива- |
| гнойный | ретикулярной ткани: лей- | ется, отчетливо контурируется, | |
| аденит | коцитарная инфильтрация | подвижен, болевой симптом уси- | |
| полинуклеарами лимфати- | ливается. Температура тела суб- | ||
| ческого узла. Образование | фебрильная. Общее состояние | ||
| гнойного экссудата | ухудшается | ||
| III | Периаденит | Лизис тканей лимфатиче- | Увеличение лимфатического узла |
| ского узла, ведущий к обра- | прогрессирует, исчезает подвиж- | ||
| зованию полости, запол- | ность узла, образуется ограни- | ||
| ненной гнойным экссуда- | ченный плотный, болезненный | ||
| том. Лейкоцитарная инфи- | инфильтрат, маскирующий кон- | ||
| льтрация капсулы лимфа- | туры узла. Температура тела по- | ||
| тического узла | вышается до 38 °С. Общее состояние неудовлетворительное | ||
| IV | Аденофлег- | Разлитое гнойное расплав- | Разлитой инфильтрат без резких |
| мона | ление подкожной, межмы- | границ переходит в окружающие | |
| шечной, межфасциальной | ткани, плотноэластической кон- | ||
| клетчатки в окружности | систенции, болезненный, опре- | ||
| лимфатического узла | деляется глубокая флюктуация. Температура тела 39—40 °С. Общее состояние средней тяжести |
| ультразвуковую диагностику патологического очага и цитологическое исследование взятого из него пунктата. Лечение заключается в ликвидации причины заболевания. При одонтогенных лимфаденитах — лечение и удаление «причинного» зуба, при неодонтогенных — лечение основного заболевания — стоматита, конъюнктивита и др. Наряду с этим в серозной стадии лимфаденита ребенку назначают физиотерапию, согревающие мазевые повязки с левомеколем, мазью Вишневского, гипосенсибилизирующую терапию, глюконат кальция, аско-рутин, общеукрепляющие средства. Лечение детей до 7 лет с острым гнойным лимфаденитом (при определенных условиях и в более старшем возрасте) и детей любого возраста с аденофлегмоной осуществ- |
ляют только в условиях стационара.
Здесь под общим обезболиванием
безотлагательно проводят оператив
ное вмешательство в полном объе
ме — вскрытие гнойного очага с
последующим дренированием
раны, удалением «причинного» зуба. Одновременно ведут борьбу с интоксикацией — при остром гнойном лимфадените достаточно назначить обильное питье, при аде-нофлегмоне — внутривенное введение жидкостей в зависимости от степени интоксикации. Антибактериальная терапия при аденофлег-моне включает сочетание сульфаниламидных препаратов с антибиотиками широкого спектра действия, при остром гнойном лимфадените, как правило, достаточно назначения сульфаниламидных препаратов. Назначают гипосенсибилизирующую терапию, глюконат кальция,
витамины внутримышечно, протео-литические ферменты, физиотерапию.
Хронический лимфадениту детей является спутником длительно существующей хронической инфекции — одонтогенной (хронический периодонтит) или неодонтогенной (хронический тонзиллит, ринит, гайморит, отит и др.). По клиническому течению различают хронический гиперпластический лимфаденит и хронический в стадии обострения (абсцедирующий) (рис. 6.26). Гиперпластический лимфаденит характеризуется увеличением лимфатического узла — он плотный, подвижный, не спаян с окружающими тканями, безболезненный или слабоболезненный при пальпации. Чаще этиология этой формы лимфаденита неодонтоген-ная. В этих случаях пальпируются несколько регионарных лимфатических узлов. Хронический абсцедирующий лимфаденит характеризуется появлением очага гиперемии и истончением кожи над увеличенным лимфатическим узлом, пальпа-торно определяется флюктуация, свидетельствующая о гнойном расплавлении узла. Наблюдается и самопроизвольное вскрытие абсцесса с последующим его опорожнением и образованием свища. Общее состояние детей при хронических формах лимфаденита не изменяется. Хронический гиперпластический лимфаденит нескольких групп узлов (шейных, поднижнечелюст-ных, затылочных) необходимо дифференцировать от туберкулезной интоксикации, лимфогранулематоза, инфекционного мононуклеоза, хронического лейкоза, метастазов злокачественных новообразований.
Лечение должно быть направлено на устранение причины, его вызвавшей, или основного заболевания. При длительно существующих ги-перплазированных одиночных лимфатических узлах, не уменьшающихся при устранении причины, ре-
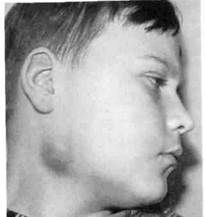
Рис. 6.26.Абсцесс поднижнечелюстно-го лимфатического узла (неодонтоген-ный).
комендуется их иссечение с последующим патоморфологическим исследованием. При упорном формировании свищей после хирургического или самопроизвольного вскрытия абсцесса следует заподозрить специфическую инфекцию — туберкулез или актиномикоз. В этих случаях рекомендуется обследование ребенка фтизиатром и при установлении туберкулеза проведение соответствующей терапии у специалиста. Одновременно проводят обследование на актиномикоз. При установлении диагноза актиномико-за свищ вместе с пораженным лимфатическим узлом иссекают, рану ушивают. Ведут комплексную терапию актиномикоза по специальной схеме. Положительный результат лечения подтверждает диагноз актиномикоза.
Абсцесс— очаг скопления гноя, возникший в результате расплавления тканей с образованием полости в мягких тканях ЧЛО. Абсцессы различают по их расположению в анатомо-топографических областях (абсцессы височной области, щечной, губы, языка и др.) (рис. 6.27). Абсцедированию подвергаются и лимфатические узлы.
1ЛТ.
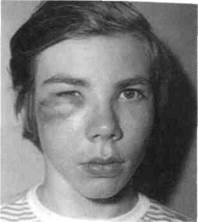
Рис. 6.27. Абсцесс подглазничной области (постинфекционный).
Сформировавшийся в поверхностных слоях мягких тканей абсцесс лица проявляется куполообразным выбуханием на ограниченном участке, покрытом истонченной, ярко гиперемированной кожей. Зыбле-ние жидкости (гноя) устанавливается пальпаторно, но пальпация абсцесса болезненна, что требует особой осторожности манипуляции у детей.
Этиология. Воспаление развивается в результате инфицирования поврежденной кожи лица, слизистой оболочки губ, языка, носа флорой неспецифического характера либо при заболеваниях зубов и распространении инфекции лимфо-генным и гематогенным путями.
Наиболее часто у детей абсцеди-рованию подвергаются щечные и наднижнечелюстные лимфатические узлы при хроническом периодонтите первых моляров нижней и верхней челюсти. Реже наблюдается гнойное поражение околоушных и подподбородочных лимфатических узлов. В области, анатомически соответствующей расположению перечисленных лимфатических узлов, развивается типичная картина абсцесса.
Клиническая картина. При абсцессе общее состояние изменяется незначительно, но в зависимости от анатомо-топографического расположения абсцесса тяжесть общего состояния может нарастать. Наиболее тяжело протекают абсцессы, локализующиеся в окологлоточном пространстве, подвисочной области, языке, области миндалин. Абсцессы такой локализации сопровождаются выраженной интоксикацией, нарушением функции жевания, опускания нижней челюсти (тризм), глотания, дыхания. Эти признаки представляют реальную угрозу жизни ребенка и требуют интенсивного лечения. Своеобразной клинической картиной характеризуется абсцесс твердого неба.
Диагноз. Обычно постановка диагноза трудностей не представляет, но требуется дифференциальная диагностика с фурункулами, нагноившимися врожденными кистами, атеромами, абсцедирующими лимфаденитами. Это относится к абсцессам, расположенным поверхностно. При абсцессе межфасциаль-ных и межмышечных пространств диагностика представляет значительные сложности.
При остеомиелите челюстей абсцессы могут формироваться в различных анатомически обособленных областях, прилегающих к челюстным костям: при остеомиелите верхней челюсти — в области глазницы, на боковой поверхности носа, в клыковой ямке, подкожной жировой клетчатке щеки; при остеомиелите нижней челюсти — в челюстно-язычном желобке подъязычного пространства. Инфицирование этих областей происходит лимфогенным, гематогенным путем или контактно. Абсцесс крыловидно-челюстного пространства может развиться при нарушении асептики в момент проведения мандибуляр-ной анестезии. При абсцессе языка входными воротами инфекции яв-
ляются язычная миндалина или поврежденные при травме ткани языка. Топография перечисленных областей и клиническая картина абсцесса подробно изложены в учебнике «Хирургическая стоматология» под редакцией Т. Г. Робустовой
(2000).
Лечение. Общие принципы хирургического лечения заключаются во вскрытии очага скопления гноя, дренировании раны, местной терапии с пофазовым применением препаратов, обеспечивающих очищение раны от гноя и продуктов распада тканей, снижение обсеменения раны, усиление активности репарации в ней.
Лечение детей с абсцессами ЧЛО следует проводить только в стационаре, объем оперативного вмешательства и место разреза диктуются анатомо-топографическими особенностями расположения абсцесса. Операцию проводят под наркозом. Интенсивность курса общего лечения определяется возрастом ребенка, локализацией абсцесса и объемом оперативного вмешательства.
Флегмона — острое гнойное разлитое воспаление подкожной, межмышечной и межфасциальной рыхлой жировой клетчатки.
В детском возрасте флегмона часто развивается как осложнение острого гнойного лимфаденита (аденофлегмона) или сопутствует одонтогенному остеомиелиту. При флегмоне в очаге воспаления чаще всего обнаруживают облигатно-анаэробную флору. Аденофлегмона может проявляться у детей с самого раннего возраста (с периода новорожденное™, первых месяцев жизни и часто в 3—7 лет). При аденофлегмоне происходит гнойное расплавление лимфатического узла с распространением гнойного экссудата в жировую клетчатку. Это наступает обычно на 2—4-й
день от начала развития острого лимфаденита. Первыми признаками развития флегмоны на фоне острого лимфаденита являются нарастание болей, из-за которых ребенок не спит, плохо ест, подъема температуры тела до 39—40 °С, ухудшения общего состояния. Однако при аденофлегмоне состояние ребенка редко бывает тяжелым. Кожа пораженной области становится плотной, напряженной, гиперемированной. В центре воспалительного инфильтрата определяются очаги размягчения с флюктуацией. Число лейкоцитов увеличивается до 9,0— 12,0-109/л, повышается СОЭ (10—15 мм/ч). У большинства детей, поступающих на стационарное лечение с адено-флегмоной, процесс локализуется в поднижнечелюстной, реже в под-подбородочной, еще реже в околоушной области. Более тяжело протекает флегмона, исходящая из глубоких лимфатических узлов околоушной области.
Этиология. Источниками инфекции являются зубы, леченные по поводу осложненного кариеса, заболевания ЛОР-органов, травмы и др. У детей с флегмоной лица часто выявляются на фоне сопутствующих заболеваний (ОРВИ, пневмония, бронхит, трахеит). Быстроте развития флегмоны у детей способствуют ранимость эпителия, слабая связь дермы с базальной мембраной и подкожным жировым слоем, хорошее кровоснабжение. Это основные причины развития гнойно-некротических процессов разлитого характера у детей. Незрелость иммунитета также способствует развитию воспаления и препятствует ограничению очага.
Клиническая картина. При флегмоне отмечается нарастание уровня интоксикации организма в сочетании с разлитым инфильтративно распространяющимся на несколько анатомических областей воспалением. Резко болезненная припухлость
ПЛЪ
и наличие инфильтрата часто препятствуют определению места наибольшего скопления гноя. Нарушения функций при флегмоне зависят от локализации основного очага воспаления.
Сложна дифференциальная диагностика флегмон, сопровождающих проявления острого одонто-генного остеомиелита, но она очень важна и должна проводиться быстро, ибо объем хирургического лечения и его тактика при флегмонах неодонтогенного происхождения и околочелюстных одонтогенного происхождения различна.
Флегмоны, развившиеся на фоне острого одонтогенного остеомиелита, считаются тяжелым проявлением костного процесса. Флегмона усугубляет течение острого одонтогенного остеомиелита и резко усиливает общую интоксикацию организма. Распространение гнойного воспалительного процесса по рыхлой клетчатке межмышечных и межфасциальных пространств при остром одонтогенном остеомиелите у детей происходит в результате расплавления надкостницы и прорыва гнойного экссудата в мягкие ткани.
У новорожденных и детей грудного возраста грозным осложнением гематогенного остеомиелита верхней челюсти является образование флегмоны в полости глазницы или ретробульбарном пространстве. При остром одонтогенном остеомиелите развиваются чаще поверхностные флегмоны. Флегмоны глубоких межмышечных пространств в детском возрасте встречаются редко (при длительно неле-ченных костных процессах).
Диагностика флегмон ЧЛО у детей требует хорошего знания топографии отдельных анатомических областей, что обеспечивает рациональный хирургический подход к
воспалительному очагу (в зависимости от локализации процесса).
Лечение флегмоны комплексное: неотложное оперативное вмешательство (если процесс одонтоген-ный, «причинный» зуб подлежит удалению). Особенностью операции при флегмоне одонтогенного происхождения являются рассечение надкостницы челюсти и эффективное дренирование с последующим пофазовым введением препаратов в рану, антибактериальная и противовоспалительная терапия и борьба с общей интоксикацией организма по схеме лечения острого одонтогенного остеомиелита. Лечение детей проводится только в условиях стационара. Местное антибактериальное и противовоспалительное лечение заключается в послеоперационном дренировании раны, наложении асептических мазевых повязок, применением физических методов терапии.
Прогноз течения воспалительных процессов мягких тканей зависит от формы острого и хронического воспаления мягких тканей. Все начинается со стадии воспалительной клеточной инфильтрации. Морфологически эта стадия является признаком типового воспалительного процесса, поэтому термин «воспалительный инфильтрат» отнесен нами к стандартным этапам течения воспаления.
Воспалительный инфильтрат и гиперемия кожи лица у детей часто сопутствуют острому гнойному периоститу и являются признаками перифокального воспаления. По степени выраженности инфильтрата и его локализации можно прогнозировать тяжесть клинического течения периостита или остеомиелита челюстей. Воспалительный инфильтрат в подглазничной области и области носа является сопутствующим симптомом тяжелого течения остеомиелита верхней челюсти и может завершиться флебитом лицевых вен. Воспалительный инфи-
льтрат в мягких тканях лица, прилегающих к челюстям, длительное время (3—5 дней) может сохраняться после хирургического лечения острого гнойного периостита. Это, как правило, свидетельствует о тяжелом клиническом течении процесса или недиагностированном остеомиелите.
Воспалительный инфильтрат
мягких тканей появляется на одной из ранних стадий острого гнойного лимфаденита, когда наступили значительные гемодинамические сдвиги в микроциркуляторном русле, которые сопровождаются парезом капилляров, гипоксией, ацидозом и предшествуют фазе экссудации. Основная нозологическая форма заболевания в данном случае — лимфаденит или периаденит. Задача врача в данной ситуации — предупреждение развития аденофлег-моны.
Воспалительная клеточная инфильтрация губ, щек у детей часто наблюдается после ушиба мягких тканей (нозологическая форма повреждения — ушиб мягких тканей), укуса насекомых. Следовательно, клеточная инфильтрация мягких тканей может сопутствовать различным по этиологии и патогенезу заболеваниям и требует строго дифференцированного подхода при диагностике и планировании лечения.
Некоторые авторы выделяют воспалительный инфильтрат как самостоятельную нозологическую форму, но он не может быть расценен в качестве самостоятельной нозологической единицы, так как не имеет четко выраженных критериев клинического проявления и изменчив в начальных стадиях лечения (особенно у ребенка). Более правильно рассматривать его как признак ранних стадий воспалительного процесса со своими специфическими и постоянно присутствующими морфологическими признаками.
6.8. Воспалительные заболевания слюнных желез
Неспецифические сиалоадениты у детей по сравнению с другими воспалительными заболеваниями ЧЛО, по нашим данным, составляют 14 %. Хронические воспалительные заболевания слюнных желез у детей наблюдаются в околоушной (88 %) и поднижнечелюстной (3 %) слюнных железах; в подъязычных — не выявлены. В поднижнечелюстных слюнных железах хронический воспалительный процесс протекает как калькулезный (9 %).
Этиология. Воспалительные заболевания слюнных желез могут быть неспецифическими, специфическими (туберкулез, актиномикоз, сифилис) или вирусными (эпидемический сиалоаденит, цитомега-лия).
По клиническому течению различают воспаление слюнных желез острое, хроническое и хроническое в стадии обострения.
Паротит новорожденного.Этиология заболевания не выяснена. Патогенез изучен недостаточно. Встречается у недоношенных или ослабленных детей.
Клиническая картина. Заболевание развивается остро на 1-й неделе жизни ребенка. Появляется плотный разлитой воспалительный инфильтрат одной или двух около-ушно-жевательных областей, сопровождающийся выраженной общей интоксикацией. Через 2—3 дня происходит гнойное или гнойно-некротическое расплавление железы с развитием флегмоны в околоушно-жевательной области. Возможно распространение гноя на область ВНЧС, что приводит к гибели зон роста нижней челюсти, формированию ВДОА, костного анкилоза или гибели мыщелкового отростка с развитием неоартроза. Все перечисленные виды поражения нижней челюсти сопровождаются ее недоразвитием.
 Диагностика. Необходимо дифференцировать паротит новорожденного от гематогенного остеомиелита мыщелкового отростка нижней челюсти, сопровождающегося прорывом гнойного экссудата в мягкие ткани околоушно-жевательной области.
Диагностика. Необходимо дифференцировать паротит новорожденного от гематогенного остеомиелита мыщелкового отростка нижней челюсти, сопровождающегося прорывом гнойного экссудата в мягкие ткани околоушно-жевательной области.
Лечение. С начала заболевания проводят интенсивную медикаментозную антибактериальную, противовоспалительную и дезинтоксика-ционную терапию с активными реанимационными мероприятиями (см. схему лечения острого одонто-генного остеомиелита). При гнойном расплавлении железы — раннее хирургическое раскрытие очага разрезами по нижнему краю скуловой дуги и в поднижнечелюстной области с дренированием раны и местными воздействиями на нее.
Исходы. Завершается процесс разрушением околоушной слюнной железы со снижением ее экскреторной функции. При гибели зон роста нижней челюсти возможны поражение ВНЧС и недоразвитие нижней челюсти.
Эпидемический паротит (свинка,
заушница)— острое инфекционное
заболевание, возбудителем которо
го является фильтрующийся вирус,
распространяющийся воздуш-
но-капельным путем; не исключена возможность заражения через предметы обихода, игрушки, инфицированные слюной больного. Вирус эпидемического паротита вызывает образование антител в организме в первые 3—8 дней болезни. В это время больные контагиозны. Заболеваемость имеет эпидемический характер. Особенно подвержены заболеванию дети в возрасте от 3 до 8 лет. Обычно наблюдается поражение околоушных желез, реже поднижнечелюстных и подъязычных. Воспалительные изменения могут возникать в области половых, молочных, поджелудочной, щитовидной, вилочковой желез, в печени, почках, миокарде.
Отмечается также поражение нервной системы.
При эпидемическом паротите изменяется в основном строма слюнной железы. Это подтверждено в эксперименте. Макроскопически на разрезе слюнная железа не имеет нормального дольчатого строения. При микроскопическом исследовании воспаленной железы наблюдаются значительная гиперемия, воспалительный отек ее стромы и окружающей клетчатки. Иногда отмечается лейкоцитарная инфильтрация стромы вокруг слюнных протоков и кровеносных сосудов. В эпителии железы имеются изменения в виде набухания, реже некроза.
Воспалительный процесс быстро приобретает обратное развитие и заканчивается полным выздоровлением ребенка. Инкубационный период эпидемического паротита колеблется в пределах 2 нед.
Клиническая картина. Начало болезни характеризуется повышением температуры тела до 38—39 °С, но она может оставаться субфебриль-ной. Характерны боли в позадиче-люстной и поднижнечелюстной областях, появление разлитой припухлости околоушно-жевательной области, распространяющейся вверх до уровня глазницы, кзади — до сосцевидного отростка и спускающейся ниже угла челюсти. Кожа над припухлостью нормальной окраски, напряжена. При вовлечении в процесс поднижнечелюстной слюнной железы припухлость распространяется на шею. Увеличенная околоушная железа оттесняет кнаружи мочку уха, сдавливает наружный слуховой проход. Как правило, встречается поражение обеих околоушных слюнных желез.
Заболевание сопровождается недомоганием, слабостью, болью при еде и глотании, сухостью во рту, ограничением открывания рта. Па-льпаторно определяются разлитое диффузное увеличение слюнной
железы, лимфаденит, болезненность в области козелка уха, сосцевидного отростка, нижней челюсти. Устье слюнного протока гипереми-ровано, проток пальпируется в виде тяжа, наблюдается резкое уменьшение или даже прекращение слюноотделения. Разлитая припухлость пораженной железы в первые 3—5 дней нарастает, а затем уменьшается и к 8—10-му дню исчезает. При присоединении вторичной инфекции рассасывание воспалительного инфильтрата затягивается на несколько недель.
При эпидемическом паротите с ликвидацией воспалительного процесса нормализуется температура тела, исчезают боли, улучшается общее состояние. При поражении нескольких желез процесс продолжается от 2 до 4 нед. В крови в первый период определяется лейкопения, что является одним из дифференциально-диагностических признаков, отличающих эпидемический паротит от неспецифического полиаденита, хронического паротита в стадии обострения.
В случаях эпидемического паротита может наблюдаться поражение поджелудочной железы, что сопровождается болями в эпигастральной области, диспепсическими расстройствами (тошнота, рвота, поносы), умеренным увеличением содержания диастазы в моче.
Нередким осложнением является орхит, который может развиться одновременно с образованием припухлости околоушных желез. Исход этого осложнения благоприятный, но иногда наступает атрофия яичка, что может привести к аспермии, нарушению эндокринной деятельности органа.
При эпидемическом паротите возможен серозный менингит с менингеальными явлениями (головная боль, частая рвота, ригидность затылочных мышц, положительные симптомы Кернига,
Брудзинского). У большинства детей эпидемический паротит заканчивается выздоровлением и остается стойкий иммунитет. Эпидемический паротит не переходит в хроническую стадию воспаления.
Лечение симптоматическое: постельный режим, диета (неслюногонная), гипосенсибилизирующая, общеукрепляющая терапия, мазевые повязки противовоспалительного рассасывающего типа, физиотерапевтические процедуры (соллюкс, УВЧ-терапия), УФО. Физиотерапевтические процедуры полезны, но не выполнимы по условиям эпидемиологической обстановки.
Цитомегалия— вирусное заболевание, наблюдаемое у новорожденных и детей грудного возраста, ослабленных, недоношенных; описано у детей с врожденным пороком развития губы и неба.
Возбудитель — вирус из группы герпеса. Внедрение вируса происходит внутриутробно. Вирус первоначально поражает слюнные железы, но процесс может стать генерализованным и распространиться на легкие, почки, печень, кишечник, головной мозг.
Клиническая картина характеризуется припуханием околоушных слюнных желез, реже — поднижнечелюстных и подъязычных, что происходит в результате закупорки слюнных протоков гигантскими эпителиальными клетками. Эти клетки находят в слюне, моче, кале. При генерализации процесса возникают симптомы, свойственные острому воспалению.
Прогноз неблагоприятный. Хронический неспецифический паренхиматозный сиалоадениту детей встречается наиболее часто среди воспалительных заболеваний ЧЛО у детей. Различают интерстициаль-ный, паренхиматозный сиалоадени-ты и сиалодохит; у детей преобладает паренхиматозный паротит.
В литературе это заболевание описано под названиями хронический паротит, хронический паренхиматозный паротит, паренхиматозный паротит, хронический неспецифический паренхиматозный паротит.
Этиология изучена недостаточно. Имеются сведения о врожденном происхождении заболевания, процесс характеризуется первично-хроническим началом. Обследование детей позволило выявить скрыто протекающие процессы в околоушных слюнных железах, которым не предшествовала острая стадия воспаления.
Возможно, начало заболевания провоцирует воспаление лимфатических узлов, пенетрированных в дольки железы, источником инфекции может быть микрофлора носоглотки, миндалин, кариозных зубов.
Главную роль в развитии паренхиматозного паротита играет угнетение факторов неспецифической защиты организма.
Клиническая картина. Заболевание чаще проявляется у детей 3—8 лет, но бывает и в более раннем возрасте. Особенность хронического неспецифического паренхиматозного паротита заключается в длительности и цикличности течения. Отмечается поражение чаще обеих околоушных желез. Обострения могут возникать 6—8 раз в год, сопровождаются подъемом температуры тела, ухудшением общего состояния, появлением боли и припухлости в области околоушных желез с одной или двух сторон. При выраженном воспалении наблюдаются гиперемия и напряжение кожи околоушно-жевательной области. При пальпации прощупывается увеличенная, болезненная или слабоболезненная, плотная, бугристая железа. При массировании области околоушной железы из слюнного протока выделяется вязкая, желеобразная слюна с примесью
гноя или сгустков фибрина. В острый период отделяемое из околоушного протока может отсутствовать.
В течении заболевания различают три клинико-рентгенологиче-ские стадии: начальную, клинически выраженную и позднюю. В каждой стадии выделяют период обострения и ремиссию. При определении стадии заболевания учитывают характер рентгенологических изменений в структуре железы, что выявляется при контрастировании обеих желез с последующим рентгенологическим исследованием. Контрастную рентгенографию проводят после купирования острых воспалительных процессов (в стадии ремиссии). Для контрастирования железы целесообразно пользоваться подогретым йодолиполом (30 % раствор йода в персиковом масле), что позволяет получить четкий рисунок протоков железы. Можно также использовать водорастворимые контрастные вещества (76 % раствор верографина, 60 % раствор урографина). Однако они имеют недостатки: 1) возникает потребность в максимальном сокращении времени между заполнением желез контрастной массой и рентгенографией, 2) одновременно можно исследовать только одну слюнную железу, так как введенное в проток контрастное вещество выводится в течение 2—3 мин.
Для контрастирования железы может быть применен водорастворимый рентгеноконтрастный препарат «Омнипак» (трийодсодержа-щий препарат с действующим веществом йодгексолом с 46,4 % раствором йода, хорошо растворим в воде). Препарат мало связывается с белками крови, быстро и почти полностью выводится в неизменном виде, малотоксичен.
Дата добавления: 2016-03-04; просмотров: 858;
