Деструктивная форма хронического одонтогенного остеомиелита 1 страница
наблюдается у детей истощенных, ослабленных общим инфекционным заболеванием — гриппом, корью, скарлатиной, дифтерией, дизентерией и др.
В младшем детском возрасте переход в хроническую стадию клинически начинает проявляться уже на 7—10-й день от начала заболевания. Деструктивная форма хронического одонтогенного остеомиелита имеет диффузный характер и распространяется на обширные участки нижней или верхней челюсти. Симптомы острого воспаления стихают, общее состояние ребенка несколько улучшается, температура тела снижается до субфебрильной, в очаге воспаления уменьшаются боли. Однако симптомы общей интоксикации организма остаются выраженными и сопутствуют всему периоду болезни. Отек и воспалительная инфильтрация мягких тканей постепенно уменьшаются, могут полностью исчезать. Лимфатические узлы остаются увеличенными и болезненными. На слизистой оболочке альвеолярного отростка и в области разрезов после вскрытия флегмон появляются свищи с гной-
ным отделяемым и выбухающими грануляциями. При зондировании свиша определяются шероховатость обнаженной кости, при наличии секвестров — подвижные участки кости. Свищи иногда располагаются с обеих сторон альвеолярного отростка в области лунки удаленного зуба или снаружи. При обширной деструкции нижней челюсти возможен ее патологический перелом. Задержка оттока экссудата может вызвать обострение воспаления, клиническое проявление которого сходно с таковым острого одонтогенного остеомиелита. При поражении верхней челюсти свищи могут локализоваться в области альвеолярного отростка и на небе, в подглазничной области и др.
На рентгенограммах костей лица, выполненных в динамике, определяются участки рассасывания губчатого и коркового веществ (рис. 6.18). Разрушение костных элементов протекает быстро, и процесс диффузно распространяется по кости. Окончательные границы поражения устанавливаются в более поздние сроки: к концу 2-го — началу 3-го месяца от начала заболевания. Деструктивная форма остеомиелита сопровождается формированием крупных секвестров. Формирование секвестров в области верхней челюсти определяется в более ранние сроки, чем на нижней, что связано с анатомическим строением челюстей у детей. На серийных рентгенограммах увеличивается склерозирование костного секвестра, в то время как в жизнеспособной кости, окружающей секвестр, появляется повышенная прозрачность с потерей трабекулярноого рисунка. Периостальное построение кости во всех стадиях деструктивной формы выражено слабо, ^ндостальное построение рентгенологически не определяется.
Диагноз деструктивной формы хронического одонтогенного ос-
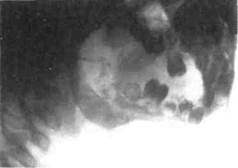
Рис. 6.18. Деструктивная форма хронического одонтогенного остеомиелита нижней челюсти. Рентгенограмма.
теомиелита основывается на данных анамнеза, клинического, рентгенологического и лабораторного исследований больного в динамике.
Деструктивно-продуктивная форма хронического одонтогенного остеомиелита чаще наблюдается у детей 7—12 лет. Причинами перехода острой формы в хроническую могут быть запоздалое удаление «причинного» зуба, неполный объем хирургического лечения, проведение консервативного лечения без учета патогенетической сущности заболевания, позднее определение чувствительности микрофлоры к антибиотикам, неполный объем комплексной терапии и др.
Деструктивно-продуктивная форма хронического одонтогенного остеомиелита является наиболее частым исходом острого одонтогенного остеомиелита. Она начинается после 7—14-го дня от начала заболевания и характеризуется типичными клиническими признаками: субфебрильной температурой, стойкой интоксикацией с развитием вторичного иммунодефицита, формированием свищей (в местах разрезов, удаленных зубов и др.) с выбухающими грануляциями, исходящим гнойным экссудатом, мелкими
|

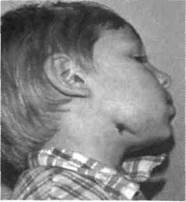
Рис. 6.19.Хронический одонтогенный деструктивно-продуктивный остеомиелит нижней челюсти.
а — асимметрия лица за счет деформации и недоразвития нижней челюсти; б — свищи в поднижнечелюстной области после вскрытия околочелюстной флегмоны.
| секвестрами, перманентными обострениями, появлением нарастающих выраженных признаков деструкции и репарации в очаге поражения (эндостального и периоста-льного характера), что определяется при рентгенологическом исследовании (рис. 6.19, а, б). Процессы гибели и построения костного вещества находятся в условном равновесии. Расплавление костного вещества протекает диффузно в виде отдельных небольших очагов разре- |
|
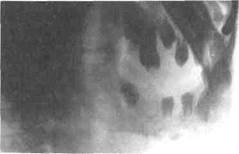
жения и сопровождается образованием множества мелких секвестров. У детей и подростков они могут подвергаться рассасыванию и выделяться с гнойным экссудатом через свищи и послеоперационные разрезы. В диагностике этой формы важна оценка серии рентгенограмм, выполненных в динамике. В периосте происходит активное построение костного вещества, которое на рентгенограммах определяется в виде (часто слоистого) напластовы-вания кости. При локализации процесса в нижней челюсти воспалительная реакция периоста заметна с 9—10-го дня от начала заболевания. Признаки эндостальной перестройки кости на рентгенограммах в более поздние сроки — очаги разрежения чередуются с участками остеосклероза, и кость приобретает пестрый, грубопятнистый рисунок (рис. 6.20).
| Рис.6.20. Деструктивно-продуктивная форма хронического одонтогенного остеомиелита нижней челюсти. Рентгенограмма (эндостальное и периосталь-ное костеобразование, секвестр). |
Обнаруживаются четкие рентгенологические изменения к 4—6-й неделе от начала заболевания: определяются размеры, локализация и форма секвестров, погибшие зачатки постоянных зубов. Скорость нарастания деструктивных и
пепаративных процессов в кости более выражена на нижней челюсти. Секвестральная капсула не определяется.
Эта форма наиболее динамична и при своевременно начатом адекватном лечении может быть купировала консервативными способами, рецидивы (обострения) связаны с поздней диагностикой, нерациональной терапией, наличием других заболеваний, снижающих защитные силы организма. При наличии крупных секвестров и погибших зачатков постоянных зубов проводят (иногда неоднократно) комплексное хирургическое и консервативное лечение.
Первично-хроническая продуктивная (гиперпластическая) форма одонтогенного остеомиелита развивается только в детском и молодом возрасте, в период интенсивного роста лицевого скелета, чаще бывает у детей 12—15 лет.
Первично-хроническая продуктивная (гиперпластическая) форма одонтогенного остеомиелита имеет несколько названий (остеомиелит Гарре, оссифицирующий периостит, гиперостозный остеомиелит), но наиболее оправданным из них считается первично-хронический продуктивный (гиперпластический) остеомиелит.
За последние 10—20 лет наблюдается увеличение числа больных с данной формой остеомиелита. В ее развитии большую роль играют неадекватное, эпизодическое лечение пульпита и периодонтита молочных зубов, несвоевременное удаление зубов, не подлежащих лечению (очаги хронической инфекции), изменение микробного пейзажа, появление нетипичных форм микроорганизмов, сниженная реактивность, фоновые заболевания. Так Как от начала заболевания до его проявления проходит длительное время (4—6 мес), диагностика его бывает весьма затруднительна.
полости рта могут отсутствовать
«причинные» молочные зубы, а пе-рикоронариты (нередкая причина поражения) к началу процесса уже завершаются прорезыванием ин-тактных зубов. Это осложняет установление одонтогенной природы заболевания, предопределяет проведение дифференциальной диагностики с костными новообразованиями. Иногда причина остается неустановленной.
Для этой формы типичен диагноз опухоли, что требует тщательного изучения анамнеза заболевания, сопоставления анамнестических, кли-нико-рентгенологических и лабораторных данных; в случаях неясных диагностических критериев показана инцизионная биопсия.
Предложены критерии постановки диагноза при этой форме хронического остеомиелита. Считают, что причину заболевания можно установить у 98 % больных. У них наблюдаются характерная цикличность нарастания рентгенологических признаков, отсутствие элементов опухолевого роста при морфологическом исследовании биопта-тов, имеется возможность высеять возбудителя и установить его свойства, наблюдаются определенные изменения в крови и моче, биохимических и иммунологических показателях, излечение посредством комплексной терапии (хирургической и консервативной) с учетом патогенеза заболевания.
Первично-хроническая продуктивная (гиперпластическая) форма одонтогенного остеомиелита развивается незаметно и медленно, без предшествующих симптомов острого воспаления, что позволило считать такой процесс первично-хроническим. Развитие остеомиелита не сопровождается температурной реакцией и выраженными местными изменениями. В начале заболевания ребенка могут периодически беспокоить боли. Дети и их родители обнаруживают заболевание только при появлении асимметрии
Т><

Рис. 6.21.Одонтогенный первично-хронический продуктивный остеомиелит нижней челюсти.
лица. В течении заболевания наблюдается цикличность, что проявляется увеличением и уменьшением припухлости мягких тканей, увеличением объема челюсти. Объем кости увеличивается постепенно, кожные покровы над пораженным участком челюсти не изменены, свищи отсутствуют. Пальпируется плотное, без четких границ слегка болезненное выбухание. Регионарные лимфатические узлы увеличены, подвижны. Процесс чаще развивается на нижней челюсти.
Заболевание может длиться годами и сопровождается частыми (до 6—8 раз в год) обострениями. В период обострения могут появляться болезненные при пальпации инфильтраты окружающих мягких тканей, тризм. Процесс имеет диффузный характер распространения и, как правило, занимает до половины нижней челюсти и более. В период обострения регионарные лимфатические узлы также увеличены, болезненны при пальпации, но периадениты, абсцессы и околочелюстные флегмоны развиваются редко (рис. 6.21).
При этой форме остеомиелита могут быть слабовыраженные изменения общего состояния, но каждое обострение сопровождается температурной реакцией, изменениями крови (лейкоцитоз, увеличение СОЭ и др.) и мочи, характерными для воспалительных заболеваний.
В развитии первично-хронической продуктивной формы одон-тогенного остеомиелита основную роль играют микробный пейзаж и реактивность организма, когда высокая инвазивность и вирулентность чаще атипичных штаммов взаимодействует с организмом, и, если уровень иммунной реакции снижен, условия для эффективного влияния высоко-инвазивных и вирулентных микробных ассоциаций становятся благоприятными, вызывают аутоиммунные реакции, снижающие защиту организма ребенка, способствуя началу заболевания.
Рентгенологическая картина характеризуется увеличением объема кости за счет выраженных процессов эндостального и периостального костеобразования (рис. 6.22, а, б). Секвестры не определяются. В пораженном участке отмечается чередование очагов разрежения с нечеткими границами и зон остеосклероза. Кортикальный слой не просматривается и в зависимости от давности заболевания сливается с осси-фицированными периостальными наслоениями, имеющими чаще всего продольную слоистость. Вокруг зубов над очагом поражения имеются очаги хронического воспаления. Вокруг корней зубов с инфицированной пульпой определяются очаги разрежения с нечеткими контурами, деструкция межкорневых перегородок, расширение и деформация пе-риодонтальной щели; корни зубов могут быть резорбированы. Выявляется гибель зачатков (последних мо-
D0B) у которых утрачена целость 4мыкательной пластинки и имеется зона разряжения вокруг зачатка; зона «роста» не контурируется. Располагаясь в очаге воспаления, зачаток прерывает развитие на ранней стадии.
Инфицированные зубы и погибшие зачатки становятся вторичными очагами инфекции, поддерживая дальнейшее развитие патологических изменений в челюстных костях, способствуют обострению воспалительного процесса.
Рентгенологически часто определяется недостаточное пломбирование корневых каналов, если в очаге поражения есть ранее леченные постоянные зубы. Такая рентгенологическая форма заболевания развивается в любом отделе нижней челюсти, значительно реже в верхней челюсти.
В детской стоматологической практике встречается и другая рентгенологическая форма гиперпластического остеомиелита, которую ранее относили к актиномико-тическому остеомиелиту. Вторая рентгенологическая форма первично хронического продуктивного одонтогенного остеомиелита характеризуется мощными наслоениями периостально построенной кости, имеющей нежный трабекулярный рисунок костного вещества с мелкими очагами склероза. В челюсти видны диффузные участки поражения. Для ранних стадий (2—3 мес от начала заболевания) характерно отсутствие продольной слоистости периостального построения кости, что делает картину сходной с опухолевым процессом. В более поздних стадиях заболевания, через 6—
мес и более, рентгенологическая картина меняется: появляются признаки грубой эндостальной перекройки с очагами разрежения и склероза кости. Нежный рисунок
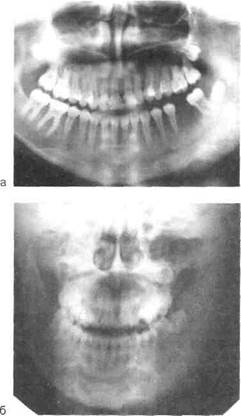
Рис. 6.22.Одонтогенный первично-хронический продуктивный остеомиелит нижней челюсти.
а — рентгенограмма (беспорядочное эндо-стальное и периостальное костеобразование, секвестров нет, зуб 38 погиб); б — обзорная рентгенограмма костей лица в прямой проекции (диффузное поражение половины нижней челюсти, зуб 38 погиб).
периостально построенной кости сменяется картиной оссифицирую-щего периостита с напластованием молодой кости. Эта рентгенологическая форма чаще отмечается в области угла и ветви нижней челюсти; зубы, как правило, интактны (рис. 6.23, а, б).
Лабораторное исследование крови и мочи имеет значение при систематическом обследовании ребенка с одонтогенным остеомиелитом. По формуле крови можно косвенно
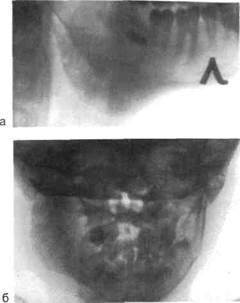
Рис. 6.23. Одонтогенный первично-хронический продуктивный остеомиелит нижней челюсти.
а — рентгенограмма (превалируют периоста-льные наслоения, секвестров нет); 6 — обзорная рентгенограмма в прямой проекции (диффузное поражение ветви и угла нижней челюсти).
оценить степень выраженности воспалительного процесса и судить о возбудителях. Несмотря на наличие смешанной флоры при преобладании стафилококковой инфекции в период обострения, так же, как и в острой фазе остеомиелита, характерно увеличение числа лейкоцитов (лейкоцитоз) с лимфоци-тозом и нейтропенией; при грамот-рицательной флоре преобладают лимфопения и нейтрофилез. Нарастание лейкопении служит прогностически неблагоприятным фактором, свидетельствующим о тенденции к генерализации инфекции (присуще больным с гематогенным остеомиелитом, одонтогенным сепсисом, может проявляться при хроническом остеомиелите у детей с хроническими заболеваниями других органов и систем).
При переходе процесса в хроническую стадию (вне обострения) изменения в крови становятся менее выраженными: уменьшаются лейкоцитоз и сдвиг формулы крови влево, но воспалительные изменения в белой крови вновь увеличиваются при обострении процесса. Со временем нарастают признаки гипохромной анемии, уменьшается число эритроцитов, появляются анизоцитоз и пойкилоцитоз, СОЭ снижается до 10—15 мм/ч, а при обострениях процесса увеличивается. Подобные изменения красной крови свидетельствуют о нарастании интоксикации, что обусловлено проявлением заболевания.
У ребенка более раннего возраста быстрее могут развиться нарушения функции почек и в отличие от изменений мочи в острой фазе воспаления (транзиторных) становятся стойкими и характеризуются появлением альбуминов, свежих и измененных эритроцитов, цилиндров и др.
Исследование гноя из очага поражения считается обязательным и должно проводиться с целью установления микробного пейзажа и определения чувствительности к антибиотикам. Этот выбор важен и труден. Неконтролируемое применение антибиотиков лишает возможности их рационального применения и требует использования препаратов наиболее широкого профиля, их комбинации и нередко удлинения курса лечения.
Об активности течения хронического остеомиелита можно судить по наличию С-реактивного белка, который появляется и становится положительным в фазе обострения, а в период ремиссии отрицательный. Исследование белков крови указывает на более частое снижение альбуминов при нормальном содержании в крови общего белка.
Исследование иммунологического статуса у этих больных является
обязательным: для определения степени напряженности иммунитета уровня специфического и не-сп'еиифического иммунитета. Значительное снижение иммунитета присуще детям младшего возраста /д0 7—8 лет) и детям всех возрастных групп, когда остеомиелит протекает на фоне сопутствующих заболеваний других органов и систем.
Течение хронических одонтоген-ных остеомиелитов. Закономерности течения хронических одонто-генных остеомиелитов у детей обусловлены многочисленными факторами, главными из которых являются возрастные анатомо-топо-графические особенности зубоче-люстной системы, ^сформированная иммунная система. Это способствует агрессии микробного пейзажа, усилению его патогенно-сти. Наличие очага одонтогенной инфекции индуцирует развитие воспаления. В развитии хронических форм большую роль играет ареактивность фагоцитарной системы, что способствует ускорению развития хронического воспаления и быстрому переходу острых форм в хронические, которые могут протекать годами. Под влиянием различных воздействий на организм (перенесенное инфекционное заболевание, переохлаждение и др.) происходит обострение хронического процесса, выражающееся в появлении симптомов острого воспаления — возникновении боли, увеличении припухлости и гиперемии кожи над ней. В мягких тканях, окружающих патологический участок кости, при некоторых формах (деструктивной, деструктивно-продуктивной) могут формироваться абсцессы и флегмоны. Рентгенологические изменения в период обострения процесса характеризуются усилением прозрачности кос-Ти. а впоследствии увеличением периостальных наслоений. С года-Ми постепенно усиливается и скле-
розирование кости. На серийных рентгенограммах видны увеличивающиеся зоны с мелкопетлистым беспорядочным строением костной ткани. В некоторых участках плотность кости приближается к плотности коркового слоя. Чем медленнее и упорнее течение заболевания, тем обширнее зона поражения кости и тем выраженнее гиперпродукция костного вещества. В ин-тактных зубах, расположенных в зоне патологического очага, может погибнуть пульпа. Это определяется клиническими признаками, одонтометрией и рентгенологически выраженной деструкцией костной ткани или ее склерозом, патологическими изменениями перио-донта, резорбцией корней зубов. Погибшие зачатки зубов становятся секвестрами и источником вторичного воспаления.
Диагностику и дифференциальную диагностику хронических остеомиелитов проводят на основании сопоставления данных анамнеза, клинической картины, серии рентгенологических и лабораторных исследований. К высокоинформативным методам исследования относятся КТ, МРТ, эхография. Эти методы позволяют уточнить анато-мо-топографические особенности патологического очага, его размер, распространенность, в том числе и в мягких тканях, изменения лимфатических узлов, стадию их воспаления, очаги скопления гноя. Исследования особенно важно проводить при дифференциальной диагностике хронических одонто-генных остеомиелитов от имитирующих их патологических процессов.
При быстронарастающих костных изменениях с преобладанием рассасывания костного вещества, увеличением объема кости в сравнительно короткие сроки, при быстрой смене периодов обострения и затишья в первую очередь хронический остеомиелит следует диффе-
TTQ
| Таблица 6.1. Клинико-рентгенологическая диагностика основных форм хрони-левания | ||
| Клиническое начало | Краткая | |
| заболевания. Возраст | характеристика | |
| ребенка, в котором | патологического | Местные симптомы заболевания |
| чаще встречается | морфологического | |
| данное заболевание | процесса в кости | |
| Деструктивная | ||
| Острое, общее со- | Преобладает гнойное | Наличие «причинного» зуба. «При- |
| стояние ребенка тя- | расплавление костно- | чинный» зуб может быть удален ранее |
| желое. Чаще болеют | го мозга с выражен- | на этапах лечения. Множество кост- |
| дети 3—5 лет | ным некрозом кости. | ных свищей во рту на поверхности |
| Репаративные процес- | альвеолярного отростка, на коже лица | |
| сы в кости подавлены | с обильным выделением гноя с развитием грануляций. При зондировании свищей выявляются подвижные участки кости. Возможно обнаружение патологической подвижности отделов челюсти вследствие патологического перелома. В периоды обострения выраженная воспалительная инфильтрация мягких тканей рта и лица Деструктивно- | |
| Острое. Чаще боле- | Процессы гнойного | Наличие «причинного» зуба. Зуб мо- |
| ют дети 7—12 лет | расплавления кости | жет быть удален на этапах лечения. |
| протекают без обшир- | Единичные костные свищи на альвео- | |
| ных очагов некроза | лярном отростке и коже лица с выде- | |
| костной ткани. Одно- | лением через них гноя, мелких секве- | |
| временно наблюдается | стров и развитием грануляций. Объем | |
| активное течение вос- | пораженного участка кости увеличен | |
| становительных про- | за счет периостально построенной | |
| цессов с внутрикост-ным и периостальным построением молодой кости | молодой кости Продуктивная | |
| Первично хрониче- | Процессы гибели кос- | Локализуется на нижней челюсти в |
| ское, без четких | ти выражены слабо и | области тела, угла, ветви, отростков. |
| симптомов острого | выявляются только | «Причинный» зуб чаще выявить не |
| воспаления. Чаще | при микроскопиче- | удается. Размеры кости увеличивают- |
| болеют дети 9—12 | ском ■ исследовании. | ся в 3—4 раза по сравнению с норма- |
| лет, подростки | Гнойный экссудат не | льным ее строением. Как правило, от- |
| выявляется. Процесс | сутствуют клинические признаки вос- | |
| представлен беспрерывным активным избыточным построением молодой кости эн-достальным и периостальным путем | паления |
| ческого одонтогенного остеомиелита челюстей на основе знаний патогенеза забо- | ||
| Клиническое течение | Исходы | |
| Рентгенологическая картина | заболевания | |
| форма | ||
| Обширные очаги деструкции | Длительное с периодами обо- | Нарушение формы и |
| кости с зонами повышенной | стрения. Общее состояние | размеров челюсти, |
| прозрачности. Крупные раз- | ребенка средней тяжести или | функции сустава |
| меры секвестров. Мертвые за- | тяжелое. Выраженные сдвиги | вследствие обшир- |
| чатки постоянных зубов, рас- | в картине периферической | ных дефектов кости |
| положенных в очаге заболева- | крови и мочи вследствие ин- | или остановки роста |
| ния | токсикации и снижения им- | челюсти (при гибели |
| мунной защиты | зон роста). Потеря постоянных зубов | |
| продуктивная форма | ||
| Вкости чередуются мелкие | Спокойное, без выраженных | Нарушение прикуса |
| очаги повышенной прозрач- | симптомов обострения про- | вследствие потери |
| ности и плотной кости. Сек- | цесса. Состояние ребенка | зубов. При распро- |
| вестры мелкие. При заболева- | обычно удовлетворительное. | странении заболева- |
| нии нижней челюсти хорошо | В картине периферической | ния на мыщелковый |
| видны светлые продольные | крови сдвиги, свидетельству- | отросток возможно |
| полосы построенной пери- | ющие об отсутствии или сла- | замедление продоль- |
| остально молодой кости. За- | бом снижении иммунитета. | ного роста без нару- |
| чатки постоянных зубов могут | Гипохромная анемия. Карти- | шения функции сус- |
| погибнуть | на мочи, как правило, без изменений. Отдельные секвестры способны рассасываться. Пульпа постоянных зубов, расположенных в очаге заболевания, может погибнуть | тава |
| форма | ||
| Имеет две разновидности: | Медленное, упорное увели- | Первая рентгеноло- |
| 1) кость приобретает мрамор- | чение объема кости, напоми- | гическая разновид- |
| ный рисунок: мелкие очаги | нает костную опухоль. В ин- | ность плохо корриги- |
| разрежения чередуются с | тактных зубах развивается | руется медикамен- |
| крупными очагами плотной | ретроградный пульпит с ги- | тозной терапией и |
| кости. Очаг не имеет четких | белью пульпы и зон роста | без активного хирур- |
| границ, распространяется по | корня. Картина перифериче- | гического лечения |
| кости диффузно. На поверх- | ской крови и мочи, как пра- | длится годами, рас- |
| ности челюсти слоистое на- | вило, без особенностей | пространяясь по кос- |
| пластование молодой кости — | ти и переходя на дру- | |
| слоистый периостит. В перио- | гие кости. Вторая | |
| донте интактных зубов с мер- | разновидность может | |
| твой пульпой — хронический | излечиваться комп- | |
| гранулирующий периодонтит; | лексной медикамен- | |
| 2) в области угла и ветви | тозной терапией и | |
| (реже тела) участок вновь по- | физическими факто- | |
| строенной молодой кости | рами, если от начала | |
| имеет нежный трабекулярный | заболевания прошло | |
| рисунок и четкие границы | не более 4—6 мес |
ренцировать от литической формы остеокластомы, ретикулярной саркомы, саркомы Юинга. Первично-хронические формы остеомиелита необходимо отличать от фиброзной дисплазии челюстей и остеогенных сарком. Окончательная диагностика заболевания при подозрении на опухоль должна быть подтверждена данными открытой хирургической биопсии.
Лечение хронических остеомиелитов, как правило, длительное, систематическое, комплексное и включает три основных компонента: терапию патологического очага, воздействие на организм и патогенную флору.
Дата добавления: 2016-03-04; просмотров: 634;
