Диагностика острых пневмоний
Для пневмонии характерна фебрильная температура, за исключением атипичных форм в первые месяцы жизни. При пневмонии без лечения температура держится 3 дня и дольше, а при ОРВИ она в 86% случаев снижается в течение 1–3 дней; этот признак весьма специфичен. Одышка наблюдается тем чаще, чем меньше ребенок; ВОЗ рекомендует использовать следующие ее параметры: ›60/мин – у детей первых 2 мес., ›50 – у детей 2–12 мес. ›40 – у детей 1–4 лет.
При пневмонии одышка не сопровождается бронхиальной обструкцией (исключения – грамотрицательные внутрибольничные пневмонии). Стонущий (кряхтящий) звук в начале выдоха (боль при плеврите) характерен для тяжелой пневмонии, но его не следует принимать за обструкцию. Токсикоз у больного пневмонией проявляется отсутствием аппетита, возбуждением или апатией, нарушением сна, плаксивостью, бледностью, тахикардией; фебрильные судороги наблюдаются намного реже, чем при ОРВИ (из‑за меньшей скорости повышения температуры при бактериальном процессе). Рвота характерна для крупозной пневмонии у старших детей. Цианоз наблюдается лишь в очень тяжелых случаях.
Катар – частый (при ОРВИ), хотя и не обязательный спутник пневмонии, влажный кашель выявляется постоянно, его отсутствие свидетельствует против пневмонии.
Перкуссия и аускультация . Классические симптомы помогают в диагностике пневмонии, но их отсутствие не исключает этот диагноз. Укорочение перкуторного звука даже при долевых процессах встречается лишь в 75% случаев. Локальные мелкопузырчатые хрипы определяются менее чем у половины больных, чаще в самом начале болезни. Лишь у 70% больных выявляется изменение дыхания над участком легкого: жесткое (с усиленным выдохом) или бронхиальное дыхание, чаще ослабленное, бронхофония. Даже опытному клиницисту обнаружить хотя бы один из 3 локальных симптомов удается у 60–80% больных.
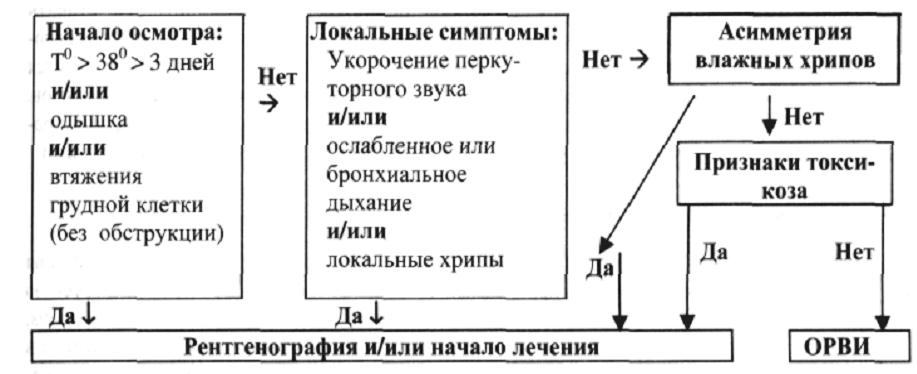
Рисунок 2 – Алгоритм клинической диагностики пневмонии
Гематологические сдвиги. Лейкоцитоз выше 10,0·109/л наблюдается в первые дни болезни только у половины больных кокковой пневмонией, цифры выше 15,0·109/л позволяют исключить вирусную этиологию болезни (кроме аденовирусной). Для пневмоний, вызванных С. trachomatis, характерен высокий лейкоцитоз (30‑ 40,0·109/л). Пневмонии с низким числом лейкоцитов (вызванные гемофилюсом, микоплазмой) нередки, так что отсутствие гематологических сдвигов не исключает этого диагноза.
Признаки тяжести пневмонического процесса. Помимо симптомов токсикоза и дыхательной недостаточности, признак тяжести пневмонии, в т. ч. вероятной деструкции – обширность процесса, плеврит, лейкоцитоз выше 20,0·109/л и высокая фибринолитическая активность крови, особенно у детей в возрасте до 3 лет. Деструкция сопровождается стойкой лихорадкой и лейкоцитозом до опорожнения гнойника. Для метапневмонического плеврита характерны 5–7‑ дневная лихорадка, и высокая СОЭ на 2–4 неделе болезни. Эти осложнения часто сопутствуют друг другу.
Рентгенологическое исследование . Гомогенные тени (сегментарная, долевая, очаговая) характерны для бактериальных пневмоний; тяжистые, негомогенные, диссеминированные – для атипичных. Очагово‑сливные, с выбухающей границей тени характерны для пневмоний, осложняющихся деструкцией, уменьшенные по объему сегментарные с вогнутой границей – для затяжных пневмоний. Прикорневые затемнения чаще всего связаны с реакцией корня на вирусную инфекцию, но такой же вид имеет и инфильтрация верхушечных сегментов нижних долей, хорошо видимых на боковых снимках. Диагноз «прикорневая пневмония» неправомерен.
Обычно достаточно снимка в прямой проекции; боковая проекция желательна при локализации пневмонии в левой нижней доле. Рентгеновский контроль при неосложненных пневмониях в случаях полного эффекта от лечения не обязателен, т.к. во всех этих случаях происходит полное рассасывание в течение 2–4 нед. Повторные снимки нужны при неполном эффекте или его отсутствии. Для контроля за динамикой экссудативного плеврита удобно и информативно УЗИ.
Дата добавления: 2016-02-02; просмотров: 1272;
