Перинатальная смертность
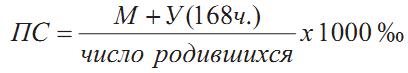
Факторы риска невынашивания беременности разделяются на определяющие и сопутствующие.
Определяющие делятся на две большие группы:
1. По силе влияния (4 группы):
• максимального риска;
• значительного риска;
• среднего риска;
• малого риска.
II. По характеру влияния:
• осложнения беременности F=31,3;
• осложнения родов F=21,4;
• качество помощи F=18,8;
• социально‑демографические F=19,2;
• гестационный возраст F=225,3;
• масса тела при рождении F=124,2. \
Уровни оказания помощи при вынашивании:
1. Специализированные приемы.
2. Консультативная помощь.
3. Специализированные стационары.
4. Перинатальные центры (лучше всего).
Задачи врача:
1. выявление причин;
2. реабилитация к предстоящей беременности,
3. адаптированное ведение запланированной беременности.
Клиническая картина преждевременного прерывания беременности зависит от стадии выкидыша и срока беременности, жалобы на боли в низу живота и поясницы, периодическое напряжение матки.
Различают 5 стадий течения раннего аборта:
1. угрожающий;
2. начавшийся;
3. аборт в ходу;
4. неполный;
5. полный аборт.
Правильный режим и лечение при первых двух стадиях аборта позволяют сохранить беременность. При последующих стадиях требуется удаление плодного яйца или его задержавшихся частей. Симптомы угрожающего и начавшегося аборта различают по состоянию шейки матки (неизмененная или несколько укороченная с закрытым или приоткрытым каналом) и интенсивности болевого синдрома, напряжению матки или наличие кровянистых выделений.
Диагностика
1. объективные данные;
2. изменение базальной температуры;
3. изменение кольпоцитограмм ›15%;
4. изменение уровня гормонов в крови и их экскреция с мочой прогестерон, эстрадиол и эстриол, прогнадиол, ХГ, 17‑KS и ДЭА;
5. изменение тонуса при тонусметрии и гистерографии.
УЗИ признаки угрозы – низкое расположение эмбриона или предлежащей части, изменение формы плодного яйца, сокращение миометрия, отслойка хориона.
Лечение при угрозе прерывания в I триместре должно быть комплексным. Медикаментозные препараты, особенно гормональные, следует назначать по строгим показаниям и в минимальных дозах, сочетая их с немедикаментозными средствами (иглорефлексотерапия, эндоназальная гальванизация, электро‑ аналгезия):
1. постельный режим;
2. психотерапия и седативные средства (н‑ка пустырника,валериана, тазепам, седуксен);
3. спазмолитики (папаверин, но‑шпа, баралгин);
4. гормонотерапия под контролем гормонов крови или коль‑ поцитограмм:
• эстрогены с 5–6 недель; микрофоллин 0,05 мг табл. 2 раза; прогестерон 0,1% – 1,0 в/мышечно; туринал 5 мг 3 раза; ХГ 750–1000 ЕД 2 раза в неделю;
• при надпочечниковой гиперандрогении показан декса‑ метазон в дозе 0,5–0,125 мг в зависимости от экскреции 17‑KS.
У женщин с привычным невынашиванием (гипофункция яичников, генитальный инфантилизм, пороки развития матки) гормональное лечение начинают с 5 недель – микрофаллин 1/21/4 таблетки; с 7 недель – туринал 5 мг 1–2 раза в день, затем 17‑ ОПК 12,5% 1 раз в 10 дней 2 мл в/мышечно + ХГ 750–1000ЕД 2 раза в неделю. Гормональную терапию продолжают до 14–16 недель, а эстрогены до 10 недель беременности.
ВоII триместре беременности клиническая картина характеризуется болями, повышением тонуса матки, появляются признаки ИЦН.
Лечение – гормональная терапия не используется. Назначаются постельный режим, спазмолитики, седативные средства. Начиная с 18–20 недель назначают токолитическую терапию. То‑ колиз самый эффективный с использованием β‑миметиков: пар‑ тусистин, бриканил, алупент, гинипрал. Назначают токолиз с в/венного введения β‑миметика 0,5 мг партусистена в 400 мл 0,9% р‑ра NaCl медленно с 8 до 40 капель в минуту в течение 712 часов, за 30 сек. до окончания инфузии дают per os 5 мг партусистена, а затем через 4–6 часов по 5 мг per os. Токолиз 2% р‑ром MgSO4 200 мл в/венно капельно в течение часа 5–7 дней подряд.
Индометацин – на курс до 1000 мг:
1. 1‑й день – 50 мг 4 раза;
2. 2–3‑й день – 50 мг 3 раза;
3. 4–5‑й день – 50 мг 2 раза;
4. 6–9‑й день – 50 мг на ночь.
Сочетать с элекрофорезом MgSO4 синусоидальным модулированным током и электрорелаксация матки.
Одной из частых причин прерывания беременности во II–III триместрах служит патологическое состояние шейки матки, определяемое термином «недостаточность шейки матки» или «истмико‑цервикальная недостаточность», которая наблюдается у 15–42,7% женщин, страдающих невынашиванием беременности. Недостаточность шейки матки структурными и функциональными изменениями истмического отдела матки. Шейка матки образована, в основном, из волокнистой соединительной ткани. Плотная мускулатура составляет немногим более 15% и не концентрируется в мышцы.
На высоте гистологического внутреннего зева количество волокнистой ткани уменьшается, количество мышечных волокон возрастает до 30% и, концентрируясь, играет роль сфинктера. Просвет перешейка представляет собой канал, который кверху переходит в полость тела матки, а книзу – в канал шейки матки. На всем протяжении этот канал выстлан слизистой оболочкой, строение которой характерно для слизистой тела матки.
В течение менструального цикла истмический отдел шейки матки претерпевает закономерные изменения. В I фазе истмический отдел расширяется. Во II фазе – сужается. Циклические изменения перешейка матки, в зависимости от фазы менструального цикла, свидетельствуют о том, что мускулатура перешейка матки реагирует на изменения уровня половых гормонов в течение менструального цикла.
Причины возникновения ИЦН:
1. повреждение мышечной системы (своего рода сфинктер шейки);
2. изменение пропорционального соотношения между соединительной и мышечной тканью;
3. нарушение нейро‑гумаральных воздействий на шейку матки.
Органическая ИЦН возникает в результате повреждения системы, «закрывающей» полость матки:
1. выскабливание полости матки;
2. глубокие разрывы шейки матки после патологических родов;
3. акушерские операции – щипцы, плодоразрушающие.
Функциональная ИЦН . Патогенез сложен и недостаточно изучен:
1. при гипоплазии матки;
2. при генитальном инфантилизме.
Механизм прерывания беременности при ИЦН состоит в том, что в связи с укорочением и размягчением шейки матки, зияния внутреннего зева и канала шейки матки плодное яйцо не имеет физиологической опоры в нижнем сегменте матки. При увеличении в/маточного давления по мере развития беременности плодные оболочки выпячиваются в расширенный канал шейки матки, инфицируются и вскрываются.
Лечение ИЦН лучше производить вне беременности индивидуально, в зависимости от ее причины.
Методы и модификация хирургического лечения ИЦН во время беременности можно разделить на 3 группы.
1. Механическое сужение функционально неполноценного внутреннего зева шейки матки.
2. Зашивание наружного зева шейки матки.
3. Сужение шейки матки путем создания мышечной дуб‑ ликатуры по боковым стенкам матки.
Наиболее оптимальным является I метод. Наиболее широкое распространение получили модификации метода Широдкара: метод Макдональда, круговой шов по методу Любимовой, П‑ образные швы по методу Любимовой и Мамедамявой.
Показания к хирургической коррекции ИЦН:
1. Наличие в анамнезе самопроизвольных выкидышей и преждевременных родов.
2. Прогрессирующая, по данным клинического обследования, ИЦН: изменение консистенции, укорочение, постепенное увеличение, «зияние» наружного зева и всего канала шейки матки и раскрытие внутреннего зева. Сроки коррекции с 11 до 27 недель; оптимально в 13–17 недель.
Дата добавления: 2016-02-02; просмотров: 888;
