Хирургическое лечение. - осложненные формы: перфорация; кровотечение; стеноз с выраженными эвакуаторными нарушениями; малигнизация язвы.
Показания:
- осложненные формы: перфорация; кровотечение; стеноз с выраженными эвакуаторными нарушениями; малигнизация язвы.
При выборе метода хирургического лечения предпочтение отдают органосохраняющим операциям.
Таблица 1-2
Уровни научной доказательности и рекомендаций
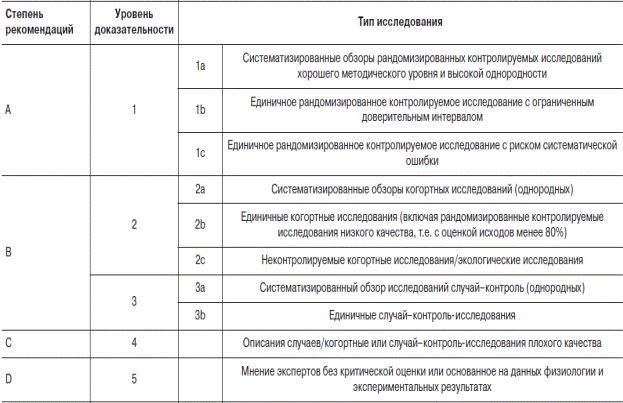
Примечание. Рекомендации консенсуса Маастрихт-4 по диагностике и лечению хеликобактерной инфекции. (Consilium Medicum, 2012)
Глава 2. ХРОНИЧЕСКИЙ ПАНКРЕАТИТ.
Хронический панкреатит(ХП) - группа хронических заболеваний поджелудочной железы (ПЖ) различной этиологии, преимущественно воспалительной природы,прогрессирующими очаговыми, сегментарными или диффузными дегенеративными, деструктивными изменениями её экзокринной части, атрофией железистых элементов (панкреоцитов) и замещением их соединительной (фиброзной) тканью; изменениями в протоковой системе ПЖ с образованием кист и конкрементов, с различной степенью нарушения экзокринной и эндокринной функций.
Исходы заболевания:
– нарушения инкреторной и внешнесекреторной функции ПЖ ;
– рак ПЖ (РПЖ)
Эпидемиология.
В структуре заболеваемости органов желудочно-кишечного тракта ХП составляет от 5,1 до 9%, а в общей клинической практике - от 0,2 до 0,6%.
За последние годыотмечена общемировая тенденция к увеличению заболеваемости ХП
Классификация ХП.
По морфологическим признакам:
– интерстициально-отёчный;
– паренхиматозный;
– фиброзно-склеротический (индуративный);
– гиперпластический (псевдотуморозный);
– кистозный.
По клиническим проявлениям:
– болевой вариант;
– гипосекреторный;
– астеноневротический (ипохондрический);
– латентный;
– сочетанный.
По характеру клинического течения:
– редко рецидивирующий;
– часто рецидивирующий;
– персистирующий.
По этиологии:
– билиарнозависимый;
– алкогольный;
– дисметаболический (сахарный диабет, гиперпаратиреоз, гиперхолестеринемия, гемохроматоз);
– инфекционный;
– лекарственный;
– идиопатический.
– Осложнения:
– нарушения оттока жёлчи;
– портальная гипертензия (подпечёночная форма);
– инфекционные (холангит, абсцессы);
– воспалительные изменения (абсцесс, киста, парапанкреатит, «ферментативный холецистит», эрозивный эзофагит, гастродуоденальные кровотечения, в том числе синдром Меллори-Вейса, а также пневмония, выпотной плеврит, острый респираторный дистресс-синдром, паранефрит, острая почечная недостаточность);
– эндокринные нарушения (панкреатогенный сахарный диабет, гипогликемические состояния).
По этиологии все ХП делят на первичные и вторичные.
К первичным панкреатитам относят формы, когда ПЖ — это орган-мишень, её поражение первично (токсико-метаболический, наследственный, аутоиммунный, идиопатический ХП).
Вторичные панкреатиты развиваются вследствие патологии других органов (чаще органов пищеварения) или как одно из проявлений заболевания, поражающего ряд органов и систем.
Токсико-метаболический ХП:
– алкоголь;
– курение;
– медикаменты;
– токсины;
– гиперкальциемия;
– гиперпаратиреоидизм;
– гиперлипидемия;
– ХБП(ХПН);
– сахарный диабет.
Идиопатический ХП:
– ранний и поздний идиопатический ХП;
– тропический ХП.
– наследственный ХП.
– аутоиммунный ХП.
Рецидивирующий и тяжёлый ХП:
– постнекротический тяжелый;
– рецидивирующий ХП;
– сосудистые заболевания;
– постлучевой ХП.
Обструктивный ХП:
– патология сфинктера Одди;
– протоковая обструкция (например, опухолью);
– периампулярные кисты стенки ДПК;
– посттравматические рубцовые изменения ГПП.
Патогенетические механизмы (общие для всех этиологических форм заболевания):
– очаговые фазовые деструктивные изменения за счёт экзогенных факторов (алкоголь и т.п.), протоковой гипертензии (обструкция, отёк);
– интрапанкреатическая активация проферментов;
– воспалительная инфильтрация паренхимы ПЖ;
– прогрессирующий фиброз паренхимы;
– развитие экзо- и эндокринной панкреатической недостаточности.
Дата добавления: 2015-11-28; просмотров: 797;
