Глава 8 Отравления ядами и пищевыми продуктами
ОТРАВЛЕНИЯ ПИЩЕВЫМИ ПРОДУКТАМИ И ЯДАМИ РАСТЕНИЙ
Признаки
ü Слабость.
ü Тошнота, рвота, понос.
ü Головокружение.
ü Повышенная температура.
ПМП
1. Дать выпить 3-4 стакана кипяченой воды, слабо подкрашенной марганцовкой и вызвать рвоту.
2. Через некоторое время- 10 табл. активированного угля или левомицитина (см. аптечка).
3. Соблюдать строгую диету, пить крепкий горячий чай.
4. Покой; не оставлять без присмотра
Внимание! Полезные советы!
ü Грибы и ягоды не могут восполнить суточные энергозатраты организма человека.
ü Растения, выделяющие на изломе млечный сок, не съедобны.
ü Если не удалось установить причину отравления и явные признаки отравления наблюдаются лишь у одного пострадавшего, необходимо профилактическое промывание желудка у членов всей группы.
ü Яд из раны (при укусе гадюкой) необходимо удалить в течение уже 30 мин.
ü При отравлении необходимо выпить как минимум 2 литра воды.
ü При укусе животным, не позднее чем через 30 мин. Необходимо ввести сыворотку.
ü При укусе змеей недопустимо накладывать жгут и принимать алкоголь.
ü Воду после отравления необходимо потреблять в течение 6-12 часов.
ü Прием пищи при отравлении не показан.
ОТРАВЛЕНИЯ ЯДАМИ ЖИВОТНЫХ
Признаки (общие) ранения животным
ü Сильная продолжительная боль, которая нередко распространяется на всю конечность или туловище.
ü Большой отек в месте укуса.
ü Кожа в области укуса приобретает красновато-синюшный оттенок. Нарушается координация движений (шатающаяся походка, трудно стоять на ногах). Наступает расстройство речи и глотания. Возможны сильное слюноотделение, непреодолимая сонливость. Дыхание угнетенное, становится все более редким, поверхностным. Температура тела повышается до 38—39°. Пострадавший без помощи может погибнуть через 2-х часов (при укусе кобры).
ü Через 20-40 минут возникают явления шока: бледность кожных покровов, головокружение, тошнота, рвота, слабый и частый пульс, снижение давления. Возможна периодическая потеря сознания.
ü Иногда возбуждение и судороги.
ü Смерть может наступить через 30 мин, но иногда через сутки и более.
ПМП
ü Прежде всего, следует остановить кровотечение (см. ранения).
ü Продезинфицировать кожу вокруг раны
ü Наложить повязку ввести противошоковые средства – сульфакамфокаин, преднизолон.
ü Рана, нанесенная зверем, всегда загрязнена и инфицирована. Поэтому, если есть возможность, пострадавшему вводят противостолбнячную сыворотку и доставляют его в больницу для лечения.
Яд змеи
Внимание! Профилактика.
Любую незнакомую змею следует считать заведомо ядовитой, однако желательно до похода изучить приметы безобидных и ядовитых змей.
Например, уж отличается двумя ярко-желтыми пятнами в височной области головы.
ü Не пытайтесь без крайней необходимости ловить змей или играть с ними, даже если они малы размером и внешне вялы. Ядовиты и только что вылупившиеся из яйца детеныши змей.
ü Следует соблюдать осторожность в обращении с мертвыми змеями, у некоторых из них яд сохраняет свои свойства долгое время. Случайный укол ядовитым зубом может вызвать отравление.
ü Змеи никогда не нападают без предупреждения! Поза угрозы кобры — поднятая вертикально передняя треть тела, раздутый капюшон, покачивание из стороны в сторону, шипение, напоминающее чихание, броски в сторону врага. Кобра способна совершить бросок, равный третьей части длины ее тела. Раздраженный щитомордник мелко трясет кончиком хвоста. В позе угрозы эфа сворачивается двумя плотными полукольцами, в середине которых слегка приподнимает голову. Гадюки и гюрза, угрожая броском, свертываются «тарелочкой», зигзагообразно выгибают переднюю часть тела, сильно шипят. Шипение гюрзы напоминает звук вырывающегося из отверстия ручного насоса воздуха.
ü Если вы неожиданно заметили ползущую змею, замрите, дайте ей возможность уйти. Если змея приняла позу угрозы, отступите медленно назад. Избегайте резких, пугающих змею движений! Нельзя, защищаясь, выставлять вперед руки, разворачиваться к змее спиной. Если у вас есть палка, держите ее перед собой по направлению к змее. Не убегайте от встретившейся змеи. Сохраняйте спокойствие в решениях, действиях, жестах. Помните, опасна змея, которую вы не видите, обнаруженная змея угрозы не представляет.
ПМП
Неправильные действия при оказании помощи часто приносят больший ущерб здоровью, чем сам укус змеи, существенно затрудняют диагностику, дальнейшее лечение.
1. При необходимости перенести пострадавшего в удобное, защищенное от непогоды место. Самостоятельное движение пострадавшего недопустимо!
2. Обеспечить пострадавшему полный покой в горизонтальном положении.
3. Отсосать яд! В первые секунды после укуса, надавливая пальцами, раскройте ранку и начните энергично отсасывать яд ртом. Кровянистую жидкость периодически сплевывайте. Если мало слюны или есть ранки на губах, во рту, следует набрать в рот немного воды (вода разбавляет яд) и отсасывание яда проводить поочередно в течение 15 минут беспрерывно. Это позволяет удалить из организма пострадавшего от 20 до 50 процентов яда. Для человека, оказывающего помощь, отсасывание яда совершенно неопасно, даже если во рту у него есть ранки или ссадины. Если пострадавший один, он должен самостоятельно отсосать яд.
4.  Ранку надо продезинфицировать, наложить стерильную повязку, которую по мере развития отека периодически ослаблять, чтобы она не врезалась в мягкие ткани.
Ранку надо продезинфицировать, наложить стерильную повязку, которую по мере развития отека периодически ослаблять, чтобы она не врезалась в мягкие ткани.
5. Пораженные конечности иммобилизируйте. При укусе в ногу прибинтуйте ее к здоровой и, подложив что-либо под колени, слегка приподнимите их. При укусе в руку зафиксируйте ее в согнутом положении.
6.  Давайте пострадавшему больше пить чая, бульона, воды (от кофе как возбуждающего лучше отказаться). Усиленное водопотребление способствует выводу яда из организма. Следует также дать пострадавшему тонизирующие и мочегонные средства и препараты, способствующие уплотнению стенок сосудов витамины С, Р, К, В2, В12, соли кальция.
Давайте пострадавшему больше пить чая, бульона, воды (от кофе как возбуждающего лучше отказаться). Усиленное водопотребление способствует выводу яда из организма. Следует также дать пострадавшему тонизирующие и мочегонные средства и препараты, способствующие уплотнению стенок сосудов витамины С, Р, К, В2, В12, соли кальция.
7.  Холод к месту укуса.
Холод к месту укуса.
8. Постарайтесь немедленно транспортировать его на носилках в ближайшее медицинское учреждение
9. В случае необходимости проводите продолжительное искусственное дыхание и массаж сердца.
10.  Если есть сыворотка, то вводите ее внутримышечно (лучше в область спины) не позже чем через 30 мин после укуса. При укусе гадюки, щитомордника введение сыворотки нецелесообразно.
Если есть сыворотка, то вводите ее внутримышечно (лучше в область спины) не позже чем через 30 мин после укуса. При укусе гадюки, щитомордника введение сыворотки нецелесообразно.
11. Противошоковые мероприятия – сульфокамфокаин 2мл. и преднизалон 2 – 4 мл. (см. аптечка).
НЕДОПУСТИМО!
 Разрезать место укуса крестообразно или вырезать пораженный участок. Порезы случайными предметами (ножами, осколками стекла) приводят к инфекциям, к повреждению вен, сухожилий.
Разрезать место укуса крестообразно или вырезать пораженный участок. Порезы случайными предметами (ножами, осколками стекла) приводят к инфекциям, к повреждению вен, сухожилий.
 Прижигать ранку раскаленными на огне предметами, угольями от костра, порохом. Ядовитые зубы змей достигают сантиметра в длину, яд вводится глубоко в мышечную ткань. Опасно и бесполезно прижигать место укуса едким калием, азотной, серной и карболовой кислотами.
Прижигать ранку раскаленными на огне предметами, угольями от костра, порохом. Ядовитые зубы змей достигают сантиметра в длину, яд вводится глубоко в мышечную ткань. Опасно и бесполезно прижигать место укуса едким калием, азотной, серной и карболовой кислотами.
 Нельзя накладывать жгут выше места укуса. Наложение жгута на пораженную конечность ухудшает состояние пострадавшего, провоцирует гангренозные явления (особенно при укусах гюрзы, гадюк), повышает возможность летального исхода.
Нельзя накладывать жгут выше места укуса. Наложение жгута на пораженную конечность ухудшает состояние пострадавшего, провоцирует гангренозные явления (особенно при укусах гюрзы, гадюк), повышает возможность летального исхода. 
Помните, что алкоголь не является противоядием, а, наоборот, затрудняет выведение яда из организма, усиливает его действие.
Наиболее радикальным методом лечения будет немедленное введение противоядной сыворотки, а также противошоковых средств.
Укус паука или насекомого
Укус ядовитого паука схож со змеиным.
Внимание!
Особенно опасны укусы каракурта и скорпиона, весьма болезненны также укусы тарантула, фаланги (сольпуги) и многоножки сколопендры. Для предупреждения укусов в районах, где встречаются эти животные, следует тщательно осматривать перед сном спальные мешки и палатки, заделывать в палатке (пологе) все отверстия, осматривать и встряхивать одежду и обувь, прежде чем их надеть на себя, применять репелленты.
ПМП
ü Если туриста укусил каракурт или скорпион, необходимо срочное прижигание места укуса двумя-тремя головками спичек, сигаретой, угольком (яд насекомых в отличие от змеиного разрушается под влиянием высоких температур).
ü Введение противоядной сыворотки.
ü При ее отсутствии до вмешательства врача следует наложить на ранку повязку, смоченную в крепком растворе перманганата калия (см. аптечка), внутрь дать полстакана этого слабого раствора.
ü Обеспечить покой, тепло, обильное питье.
Укус десятка пчел или ос также иногда приводит к весьма болезненному состоянию пострадавшего.
Особенно опасны укусы в полость рта, глотку, при попадании яда в кровеносный сосуд или при аллергии человека к этому яду.
ПМП
ü Заключается в удалении стерилизованной иглой жала пчелы (оса жала не оставляет), дезинфекция ранки и наложении на нее спиртового компресса.
ü Необходимо снять с пострадавшего украшения, пока не появился отек.
ü При тяжелом состоянии необходимы введение преднизалона 2-3 мл. и тавегил 2мл. внутримышечно (либо тавегил в таблетках). Тавегил вводят в течение 2 дней утром и вечером.
Клещ
ПМП
ü Смазать его каким-либо жиром (растительное масло, вазелиносодержащая мазь, напр. спасатель (см. аптечка)) и через несколько минут крутя его пинцетом по часовой стрелке, снять с кожи.
При этом важно не раздавить его и не оставить в ранке головку.
ü Руки и место укуса обязательно продезинфицировать.
ü Прекрасное средство профилактики и лечения – йодантипирин или малавит (см. аптечку).
ü Если через несколько дней пострадавший почувствует себя плохо, ему необходимо обеспечить полный покой и принять все меры к быстрейшей транспортировке в ближайший медпункт. К врачу желательно обратиться сразу же после укуса клеща: пострадавшему в качестве предупредительной меры могут ввести специальную сыворотку или гаммаглобулин, что конечно можно сделать в походе, хотя обычно в наличии ее никогда нет.
Внимание! Опасность укусов клещей состоит в том, что они являются переносчиками инфекций клещевого энцефалита и боррелиоза. Эти инфекции регистрируются в Сибири, на Дальнем Востоке, на Урале, в Белоруссии и в центральных областях нашей страны. Для заболеваний характерна строгая сезонность, связанная с активностью насекомых, которая приходится на весенне-летний период в среднеевропейских и восточных очагах и на летне-осенний – в Прибалтийском регионе, Белоруссии и на Украине. Клещевым энцефалитом можно заразиться через укус клеща или через инфицированное молоко животных (особенно коз, реже коров), в эндемичных зонах. Первые симптомы заболевания могут появиться через 4-45 дней после заражения. Начало, как правило, острое, с высокой лихорадкой, мучительной и нарастающей головной болью. В дальнейшем заболевание протекает тяжело, с той или иной степенью поражения нервной системы. Боррелиозом заражаются только через укус клеща. Начинается болезнь так же остро, с лихорадкой и головной болью. Характерным симптомом является обнаружение на месте укуса клеща расплывающегося красного пятна – эритемы, которое исчезает в течение нескольких дней, причем, начиная с центра, и поэтому пятна приобретают вид колец. В патологический процесс вовлекаются нервная система, сердце, суставы. Оба заболевания требуют обязательной госпитализации. Больные не заразны и не опасны для окружающих. Для профилактики этих инфекций старайтесь защитить себя от возможных укусов клещей (в эндемичных районах в лесу находитесь в закрытой одежде), не пейте некипяченое молоко. В эпидемически опасных местностях всем лицам, укушенным клещом, для экстренной профилактики клещевого энцефалита необходимо ввести внутримышечно специфический противоклещевой иммуноглобулин: детям до 12 лет – 1 мл, 12-16 лет – 2 мл, старше 16 лет – 3 мл. Введение иммуноглобулина наиболее эффективно в первые сутки после укуса,поэтому обращаться в медицинское учреждение нужно незамедлительно. По возможности, удаленного клеща нужно отправить в вирусологическую лабораторию для определения его инфицированности. В качестве профилактического средства рекомендуется также прием йодантипирина (см. аптечку). Прививки против клещевого энцефалита проводятся взрослым и детям с 4-х лет, выезжающим в эндемичные зоны. Прививки против боррелиоза не проводятся.
2.3. Техника инъекций
Внимание!
1. Больного нужно уложить, в крайнем случае – удобно усадить. Встречаются любители получать внутримышечные инъекции стоя, соглашайтесь на это только в том случае, если на 100% уверены, что ваш пациент не подпрыгнет во время укола и не упадет в обморок.
2. Тщательно вымойте руки с мылом и протрите их спиртом.
3. Правильно подберите шприц. Шприцы на 2 мл, укомплектованные чаще всего иглой 0.6*25 мм (обычно с голубенькой канюлей), используются, как правило, для подкожных инъекций или внутримышечных инъекций у маленьких детей. Для внутримышечных инъекций у взрослых нужна игла 0.7*30 мм или 0.8*38 мм (обычно с серой или зеленой канюлей), которая продается в комплекте со шприцем на 5 мл. Нельзя брать более тонкую и короткую иглу для того, чтобы сделать укол "не больно": более короткой вы просто не попадете в мышцу, а введете лекарство под кожу; через тонкую введение будет слишком медленным и мучительным, а при введении масляных препаратов или взвесей – и вовсе не возможным. Шприцы на 10 и 20 мл с иглами 0,8*40 мм используют для внутривенных введений. Использовать можно только шприцы и иглы с неповрежденной упаковкой, иначе они уже не являются стерильными. Обязательно проверяйте перед походом срок годности шприцов и игл в вашей аптечке, так же, как и всех лекарств. Старайтесь не браться руками за тот конец шприца, куда надевается игла. Правильнее всего вскрыть шприц со стороны поршня, вытащить его и вставить в иглу, еще находящуюся в упаковке, а только потом целиком доставать шприц с иглой.
4. Верхушка ампулы с лекарством тоже протирается спиртом, затем надрезается специальной пилочкой (обычно прилагается к упаковке ампул, если вы покупаете ампулы поштучно, просто попросите пилочку у фармацевта). После этого оберните верхушку ампулы кусочком ваты или бинта, чтобы не порезать палец, и сломайте ее. Линия отлома должна быть ровной, следите, чтобы в ампулу не попали осколки. Опустите кончик иглы в ампулу и наберите лекарство, наклонив ампулу. Если лекарство во флакончике с резиновой пробкой и металлической крышечкой, удалите верхнюю часть крышечки, протрите свободную часть пробки спиртом и проткните пробку иглой, при необходимости чрез иглу разведите, а затем наберите лекарство, перевернув флакон.
5. После того, как лекарство набрали, необходимо удалить из шприца воздух. Для этого, держа шприц вверх иглой, слегка постучите по нему для того, чтобы пузырьки воздуха поднялись наверх, а затем выпустите воздух нажатием на поршень до появления струйки лекарства.
6. Обработайте спиртом место инъекции широко, т.е. мазать нужно не только точку, в которую войдет игла, но и окружающую кожу, например, весь локтевой сгиб. Протираем кожу до тех пор, пока ватка со спиртом не будет оставаться чистой.
2.3. ТЕХНИКА ИНЪЕКЦИИ
Подкожные инъекции проводятся обычно в области наружной поверхности плеча или бедра, иногда под лопаткой (хотя это сложнее), часто в ягодицы. Предварительно обработанную спиртом кожу двумя пальцами левой руки захватите в толстую складку вместе с подкожно жировой клетчаткой и подтяните ее кверху. Держа шприц в правой руке, быстрым движением вколите иглу в основание складки и проведите в жировой слой. Нажатием на поршень введите раствор (медленное введение уменьшает болевые ощущения). После окончания инъекции быстрым движением извлеките иглу, а место прокола на коже смажьте спиртом, слегка массируя для лучшего распределения лекарства.
Внутримышечные инъекции делают обычно в ягодичные мышцы, реже – в мышцы передней поверхности бедра Ягодицу, выбранную для инъекции, мысленно разделите на 4 квадранта. Попасть иглой нужно в верхненаружный. В этом месте слегка растяните левой рукой предварительно обработанную спиртом кожу, а правой, взяв наполненный шприц, быстрым движением вколите иглу перпендикулярно поверхности кожи на всю длину иглы (только так вы попадете в мышцу). После вкола нужно проверить, не попала ли игла в просвет сосуда. Для этого слегка потяните на себя поршень: если в шприц при этом попала кровь, необходимо немного потянуть иглу на себя, чтобы она вышла из сосуда. Содержимое шприца медленно введите в мышцу, после чего иглу нужно быстро извлечь, а место укола слегка помассировать шариком, смоченным в спирте. При повторных инъекциях старайтесь менять место укола, чередуя правую и левую ягодицы.
Внутривенные инъекции, конечно, самые сложные из всех, и не стоит браться за них без крайней необходимости, если у вас нет специальной подготовки. Но во многих случаях помочь человеку можно, только введя лекарство внутривенно, т.к. эффект от введенного лекарства в этом случае наступает наиболее быстро. Чаще всего внутривенные инъекции производят в вены локтевого сгиба, реже – в вены кистей рук, нижних конечностей. Под локоть разогнутой руки пострадавшего желательно подложить плотную подушечку. На 6-8 см выше локтевого сгиба наложите через одежду или матерчатую прокладку жгут так, чтобы отток крови по венам замедлился, и вены стали бы лучше видны, но не затягивайте жгут слишком сильно: не должен нарушаться ток артериальной крови, пульс на запястье должен сохраняться. Завязывать жгут нужно так, чтобы потом его легко можно было распустить. Прощупайте вены, так вам легче будет определить наиболее удобное для инъекции место. Напряжение вен усиливается, если попросить пострадавшего сжимать и разжимать кулак. Область локтевого сгиба обильно протрите спиртом. Фиксируя выбранную для пункции вену пальцами левой руки, в правую руку возьмите шприц и сделайте иглой прокол под острым углом по направлению тока крови, т.е. центрально. Попадание в вену с первого раза удается далеко не всегда даже медикам. О том, что игла в вене, вы узнаете, слегка потянув на себя поршень: в шприц пойдет кровь. Если вы прокололи кожу, но не попали в вену, подтяните слегка иглу к месту входа на коже и повторите попытку, ведя иглу параллельно вене и стараясь, меняя угол, проколоть ее сбоку. Старайтесь не делать резких движений, т.к. вену можно проколоть насквозь, что приведет к кровоизлиянию в месте прокола. Когда вы убедитесь, что игла в вене, снимите жгут и вводите лекарство. Внутривенные введения всегда делаются медленно, равномерно. После окончания введения быстро и аккуратно извлеките иглу, к месту прокола прижмите ватный шарик со спиртом, попросите больного согнуть руку в локтевом суставе на 2-3 минуты.
ВОЗМОЖНЫЕ ОСЛОЖНЕНИЯ
1. Попадание иглы в сосуд при внутримышечном введении. Это может быть опасным, если вы вводите масляные растворы или взвеси, которые не должны попадать в русло крови (т.н. эмболия). Чтобы убедиться, что шприц не в сосуде, оттяните чуть-чуть назад поршень. Если в шприц поступила при этом кровь, необходимо несколько изменить направление иглы и глубину ее введения.
2. Для предотвращения воздушной эмболии (попадание воздуха в просвет сосудов) обязательно перед инъекцией выпускайте из шприца воздух.
3. Гипертонические растворы (40% раствор глюкозы, 10% раствор кальция хлорида) могут вводиться только внутривенно, т.к. при попадании в окружающие ткани такие растворы вызывают их омертвение. Если во время внутривенного введения несколько капель гипертонического раствора попадет в подкожную клетчатку, это вызовет чувство жжения и боль. В этом случае вливание нужно немедленно прекратить.
4. Нередко на месте укола возникают инфильтраты. Это болезненные уплотнения, возникающие на 2-3-й день или позже после введения. Их причиной может быть недостаточное соблюдение правил асептики (плохо обработано место укола или руки медика, инъекция проведена нестерильным шприцом и т.д.), многократное введение препаратов в одно и то же место, повышенная чувствительность тканей человека к вводимому препарату (масляные растворы, некоторые антибиотики и др.). При возникновении инфильтрата ускорить его разрешение можно применением тепла (грелка, спиртовые компрессы). Если же инфильтрат сильно болезненный, кожа над ним красная и горячая, повысилась температура тела, греть это место ни в коем случае нельзя. Это признаки формирования абсцесса (гнойника), по поводу которого нужно обратиться к врачу, т.к. необходимо его вскрыть.
5. Если при внутривенном введении была нарушена целостность стенки вены, вводимое вами лекарство будет вытекать вместе с кровью из сосуда в подкожную жировую клетчатку. В этом случае вы увидите, что по мере введения препарата кожа над веной "надувается", а тот, кого вы лечите, будет испытывать неприятное ощущение распирания, жжения. В этом случае введение нужно прекратить, место вкола иглы обработать спиртом, прижать ватный шарик и сильно согнуть руку в локтевом суставе не менее чем на 10 минут. Необходимую инъекцию постарайтесь сделать в другую вену.
6. Аллергические осложнения на введенный препарат. Обязательно выясняйте перед введением любого лекарства, были ли когда-нибудь раньше у человека аллергические реакции. Имейте в виду, что даже легкая реакция на этот препарат ранее должна послужить поводом для отмены или замены препарата, т.к. то, что полгода назад у человека на введение этого препарата была легкая сыпь, не значит, что и в этот раз реакция будет той же: этот же человек на этот же препарат может выдать вам анафилактический шок или удушье. Если у человека была аллергия на таблетки или, например, глазные капли какого-то препарата, делать инъекции этого препарата тем более нельзя (т.е. аллергическая реакция не связана с определенным способом введения препарата). Кроме того, аллергия на одно лекарство часто подразумевает наличие аллергической реакции и на другие препараты из той же фармакологической группы (например, непереносимость антибиотиков пенициллинового ряда).
7. Некоторые лекарства вводятся вместе в одном шприце (например, анальгин с димедролом), но если вы не уверены в совместимости препаратов, вводите все по отдельности.
2.4. Техника наложения повязок
ТИПЫ ПОВЯЗОК
ü Фиксирующие
ü Давящие.
ü Закрывающие.
ü Неподвижные.
ТРЕБОВАНИЯ ПРИ НАЛОЖЕНИИ
ü Минимально двигать пострадавшего;повязка не должна быть очень свободной и смещаться по поверхности тела;чувствительные места должны быть защищены мягкой прокладкой (прослойки ваты), так, чтобы повязка не травмировала кожу.
ü Для наложения повязки лучше использовать специальный перевязочный пакет: марлевая повязка с ватной прослойкой приклееной к бинту.
ü Бинтовать двумя руками, осуществляя вращение головки бинта вокруг бинтуемой части тела, при этом бинт развертывают слева на право, так, чтобы он катился по поверхности, так, чтобы витки расправлялись легко и свободно.
ü Каждый последующий виток бинта должен закрывать половину или две трети ширины предыдущего.
ü Завязывать конец бинта или фиксировать его булавкой следует под здоровой частью тела.
ü При наложении стерильной повязки нельзя дотрагиваться до тех слоев марли, которые будут непосредственно соприкасаться с раной;
ü Наложенная повязка не должна нарушать кровообращение в конечности.
ПОДРУЧНЫЕ СРЕДСТВА
ü Чистый носовой платок.
ü Полотенце.
ü Другая чистая ткань.
ü Бумажные салфетки.
ü Для фиксации можно использовать шарф или широкий пояс.
ПОВЯЗКИ ПО МЕСТУ ПРИМЕНЕНИЯ
ü На голову и шею.
ü Грудную клетку.
ü Живот и область таза.
ü Верхних и нижних конечностей.
Наложение повязок
Голень, колено, бедро
Рис. 40. Повязка на голень накладывается как восходящая колосовидная повязка.
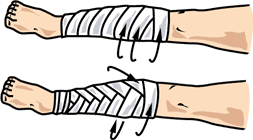
Рис.41. На коленный сустав накладывается черепицеобразная повязка.
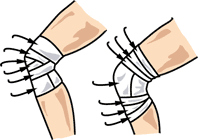
На бедро накладывается восходящая спиралевидная или колосовидная повязка с фиксирующими круговыми движениями в начале и конце наложения.
Голова и шея
Среди повязок, которые накладывают на голову и шею, наиболее часто применяют повязки поддерживающие нижнюю челюсть, "шапочку Гиппократа", крестовидную повязку на затылок и заднюю часть шеи, повязку на глаза, пращевидную повязку на нос.

Рис. 42. "Шапочка Гиппократа"

Рис. 43. Повязка на шею.

Рис.44. Пращевидная повязка на нос.
Рис. 45. Повязка поддерживающая нижнюю челюсть – пращевидная.

Рис.46. Повязка на один глаз, на оба глаза.
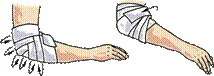
Рис.47. Повязки на кисть.



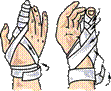
Грудь и плечо
На грудную клетку накладывают две разновидности повязки: спиральную на грудь и крестообразную на грудь и шею.
На плечевой сустав накладывают восходящую колосовидную повязку. Начинается наложение с первого фиксирующего витка на плече на уровне подмышечной впадины. Далее бинт проводится подмышкой на внешнюю сторону плечевого сустава, огибая его, и переходит на спину. Через подмышечную впадину с другой стороны бинт выводится на грудь, а затем по передней поверхности грудной клетки на переднюю поверхность перевязываемого плеча и вокруг него подмышку, чтобы зафиксировать повязку нужно проводить витки через грудь.


 Рис. 48.
Рис. 48.
2.5. Транспортировка
Внимание! Все спасательные мероприятия в случае ЧП сводятся к трем основным мероприятиям: поисковые работы, спасательные работы и транспортировочные работы (транспортировка пострадавшего (-их) до больницы или населенного пункта).
Теоретически отделить момент перехода спасательных работ в транспортировочные достаточно сложно – все это элементы одной цепи. Для простоты будем считать началом транспортировочных работ момент, когда пострадавшему оказана первая неотложная помощь, он доставлен в сравнительно безопасное место, откуда он без серьезных (относительно) технических сложностей может быть доставлен в медучреждение для оказания дальнейшей помощи. То есть проблему снятия пострадавшего с труднодоступной скальной полки или подъёму из ледовой трещины мы относим к спасательным работам, а спуск по морене, тропе до дороги или населенного пункта – транспортировочными работами. И если в первом случае задача решается в основном за счет выполнения технических приёмов с использованием веревок (подъём из трещины, спуск со скалы или по крутому склону), то во втором в основном – способом транспортировки и физической подготовкой участников.
АЛГОРИТМ ПРИ НЕСЧАСТНОМ СЛУЧАЕ
1. В случае, если НС произошел, когда группа находится на сложном рельефе (скальная стена, сложный ледопад) необходимо наладить и усилить систему безопасности: организовать для всех надежную страховку, усилить и сблокировать звенья страховочной цепи, снять нагрузку с крючьев, выдержавших рывок при срыве, и т.д.
2. Переместить пострадавшего в безопасное место, оказав, по возможности, экстренную медицинскую помощь. При необходимости эвакуировать всю группу в безопасное место. Учитывать возможность переохлаждения пострадавшего.
3. Оказать пострадавшему первую медицинскую помощь (ПМП). Тепло, покой. Рекомендуются инъекции в мягкие ткани, если нет врача.
4. Установить связь со спасателями (по рации, сотовому телефону или выслав людей – не менее 2 чел., в случае серьезной травмы или заболевания, требующих экстренной доставки пострадавшего). Не забыть оговорить места встречи, способы связи и дать точную информацию о ЧП, начиная с официальных данных, карту местности с расположением группы, места ЧП и т.п.
5. В случае возможности (её нет при травме позвоночника, например) начать транспортировку пострадавшего к ближайшему месту, где ему может быть оказана квалифицированная медицинская помощь. Соответствующим образом выбрать способ транспортировки.
6. При необходимости организовать бивак (или послать людей организовать) в месте предполагаемой ночевки или отсидки (необходим резерв светлого времени) и организовать приготовление пищи и питья.
ТРАНСПОРТИРОВКА БЫВАЕТ
1. Экстренная – 10-15 м оттащить от опасного места, донести до машины или безопасного места:
А. За согнутую и прижатую к груди руку пострадавшего.
Б. Вдвоем – на скрещенных руках.
В. Вдвоем на анараке.
Г. вчетвером на носилках, на щите, на спальнике (края закатать в тугой валик и за них нести).
Д. Закатав куртку на груди вертикально в валик.
2. Краткая и длительная – на носилках и щите.
ЭКСТРЕННАЯ ТРАНСПОРТИРОВКА
 Таким захватом можно воспользоваться при извлечении пострадавшего если вы оказались на месте происшествия один, а экстренная ситуация кровотечение, прекращение дыхания и остановка сердца у него – не позволяет дожидаться помощи. Применение этого захвата обеспечивает свободную проходимость дыхательных путей, относительную неподвижность позвоночника и даже небольшое его вытяжение, что особенно важно, если повреждён шейный отдел позвоночника.
Таким захватом можно воспользоваться при извлечении пострадавшего если вы оказались на месте происшествия один, а экстренная ситуация кровотечение, прекращение дыхания и остановка сердца у него – не позволяет дожидаться помощи. Применение этого захвата обеспечивает свободную проходимость дыхательных путей, относительную неподвижность позвоночника и даже небольшое его вытяжение, что особенно важно, если повреждён шейный отдел позвоночника.

 Чтобы переложить пострадавшего на носилки, необходимо: двое становятся с той стороны, где нет раны, ожога или перелома, один подводит свои руки под голову и спину пострадавшего, второй под ноги и таз, по команде поднимают одновременно и так, чтобы позвоночный столб оставался прямым. Ее ли поднимают втроём, то один поддерживает голову и грудь, второй – спину и таз, третий – ноги. В таком положении осторожно поднимают, переносят и опускают пострадавшего на носилки, стараясь не причинить ему боли.
Чтобы переложить пострадавшего на носилки, необходимо: двое становятся с той стороны, где нет раны, ожога или перелома, один подводит свои руки под голову и спину пострадавшего, второй под ноги и таз, по команде поднимают одновременно и так, чтобы позвоночный столб оставался прямым. Ее ли поднимают втроём, то один поддерживает голову и грудь, второй – спину и таз, третий – ноги. В таком положении осторожно поднимают, переносят и опускают пострадавшего на носилки, стараясь не причинить ему боли.
Рис. 49.
 1. Вытаскивание на пальто, плащ-палатке, брезенте. Пострадавшего осторожно укладывают на разостланное пальто, продевают через рукава ремень или верёвку и закрепляют его вокруг туловища. Пострадавшего перетаскивают волоком. Во время сплава как правило пострадавший в спас. жилете и удобнее вытаскивать за спас жилет.
1. Вытаскивание на пальто, плащ-палатке, брезенте. Пострадавшего осторожно укладывают на разостланное пальто, продевают через рукава ремень или верёвку и закрепляют его вокруг туловища. Пострадавшего перетаскивают волоком. Во время сплава как правило пострадавший в спас. жилете и удобнее вытаскивать за спас жилет.
2. Переноска на руках. Носильщик становится около пострадавшего, опускается на колено, одной рукой подхватывает его под ягодицы, а другой – под лопатки. Пострадавший обнимает носильщика за шею. Затем носильщик выпрямляется и несёт пострадавшего
 3. Переноска на спине. Носильщик усаживает пострадавшего на возвышенное место, становится между ногами спиной к нему и опускается на колено. Обхватив пострадавшего обеими руками за бёдра, поднимается вместе с ним. Пострадавший удерживается, обнимая носильщика за шею, этот способ применяется для переноски на более далёкие расстояния.
3. Переноска на спине. Носильщик усаживает пострадавшего на возвышенное место, становится между ногами спиной к нему и опускается на колено. Обхватив пострадавшего обеими руками за бёдра, поднимается вместе с ним. Пострадавший удерживается, обнимая носильщика за шею, этот способ применяется для переноски на более далёкие расстояния.
4. Переноска на плече. Если пострадавший без сознания, носильщик взваливает его на правое плечо животом вниз. Голова пострадавшего находится на спине носильщика или как показано на рисунке
 5. Переноска вдвоём. Один из носильщиков берёт пострадавшего под мышки, второй становится между его ног и спиной к нему, подхватывает его ноги чуть ниже колен. При ранениях с переломом конечностей этот способ неприменим.
5. Переноска вдвоём. Один из носильщиков берёт пострадавшего под мышки, второй становится между его ног и спиной к нему, подхватывает его ноги чуть ниже колен. При ранениях с переломом конечностей этот способ неприменим.
6. Переноска на "замке". Наиболее удобен способ переноски пострадавшего. Для образования "замка" каждый из двух носильщиков захватывает правой рукой свою левую руку у кисти, а своей левой рукой – правую руку напарника тоже у кисти. Образуется кресло, в котором и переносится пострадавший, который двумя или одной рукой придерживается, /обхватывает/ за плечи или шею носильщиков.
 7. Переноска на носилочной лямке. Лямка складывается восьмёркой, ноги пострадавшего пропускают через лямки вперёд, пострадавший находится на спине носильщика, обхватив его шею руками, лямка находится под ягодицами пострадавшего. Этим способом можно переносить пострадавшего и двумя носильщиками, как показано на рисунке.
7. Переноска на носилочной лямке. Лямка складывается восьмёркой, ноги пострадавшего пропускают через лямки вперёд, пострадавший находится на спине носильщика, обхватив его шею руками, лямка находится под ягодицами пострадавшего. Этим способом можно переносить пострадавшего и двумя носильщиками, как показано на рисунке.
 8. Переноска с помощью жерди. Жердь можно сделать из трубы, деревянного шеста длиной не менее 2,5 – 3 метра, концы простыни завязываются узлом и просовываются под жердь, второй простыней или одеялом обхватывает ягодицы пострадавшего, и её концами завязывают за жердь.
8. Переноска с помощью жерди. Жердь можно сделать из трубы, деревянного шеста длиной не менее 2,5 – 3 метра, концы простыни завязываются узлом и просовываются под жердь, второй простыней или одеялом обхватывает ягодицы пострадавшего, и её концами завязывают за жердь.
 ПЕРЕНОС НА НОСИЛКАХ – ДЛИТЕЛЬНАЯ ТРАНСПОРТИРОВКА
ПЕРЕНОС НА НОСИЛКАХ – ДЛИТЕЛЬНАЯ ТРАНСПОРТИРОВКА
При отсутствии стандартных носилок, их несложно сделать из досок, жердей, фанеры, одеяла, пальто. Например, можно соединить две жерди деревянными распорками, сверху положить одеяло, пальто или другой материал (рис. 50).
1. По ровной поверхности их надо нести ногами вперёд, а если пострадавший без сознания, то головой вперёд, так удобнее наблюдать за ним.
2. Передвигаться следует осторожно, короткими шагами. Чтобы носилки не раскачивались, несущие не должны идти в ногу.
 3. На крутых подъёмах и спусках надо следить, чтобы носилки находились в горизонтальном положении, а для этого на подъёме приподнимают их задний конец, на спусках передний. При этом ручки носилок можно положить на плечи несущих.
3. На крутых подъёмах и спусках надо следить, чтобы носилки находились в горизонтальном положении, а для этого на подъёме приподнимают их задний конец, на спусках передний. При этом ручки носилок можно положить на плечи несущих.
4. Нести пострадавших на носилках на большие расстояния значительно легче, если использовать лямки /ремни, верёвки/, которые уменьшают нагрузку на кисти рук. Из лямки делают петлю в виде восьмёрки и подгоняют её под рост носильщика. Длина петли должна быть равна размаху вытянутых в стороны рук. Петлю надевают на плечи так, чтобы перекрест её был на спине, а петли, свисающие по бокам, – на уровне кистей опущенных рук, эти петли продевают в ручки носилок.
Внимание! При транспортировке пострадавшего следует учитывать также немаловажные детали организации этой работы:
ü Врач группы не участвует в транспортировке пострадавшего, за исключением крайних случаев. Его задача – находиться рядом с пострадавшим и всегда быть готовым оказать необходимую помощь. Нужнее не его физические кондиции, а его твердые руки, которые не дрожат в нужный момент.
ü Не забывать о регулярной смене транспортирующих – не обязательно всех сразу – хотя бы по одному, по мере необходимости. Смена должна идти рядом носилок и быть готовой сменить в любой момент. Сменившиеся меняются местами. Сменяться надо раньше, чем человек упадет и не сможет двигаться – лишняя гордость здесь только во вред: – лучше меньше, но чаще.
ü При подъёме и спуске по склонам достаточной крутизны может возникнуть необходимость провешивания страховки для пострадавшего, а также перил для транспортирующих носилки, а то и навешивания полиспаста для облегчения подъёма носилок по крутому склону.
ü Отдельным вопросом стоит транспортировка пострадавшего через водные преграды. Как правило, для этого приходится наводить навесную переправу ( из двойной веревки – то же правило «2+1») и переправлять пострадавшего по ней.
ü Вопрос с транспортировкой рюкзаков можно решить по-разному: либо их оставляют на месте, отправляя вниз только группу постановки бивака с самым необходимым и рассчитывая вернуться за рюкзаками после доставки пострадавшего к месту бивака, либо несут с собой свободные от транспортировки участники, либо как-то еще. Вариантов множество.
ü Скорость передвижения группы с пострадавшим, особенно тяжело, в 4 – 5 раз меньше, чем обычная, и тем медленнее, чем меньше в группе людей.
ü Если в группе 5 – 6 человек, то, возможно, особенно в случае тяжелых травм, отказаться от транспортировки, а, выйдя с пострадавшим на безопасное, достаточно удобное для организации бивака место, только послать людей за спасателями, не пытаясь начать транспортировку своими силами. Особенно, если есть удобное место, где может приземлиться вертолет. И желательно подготовиться так, чтобы вас нашли как можно быстрее. (Опознавательные знаки не земле или снегу, дым, огонь, сигнальные ракеты и т.д.) (Как прикол – случай со Свердловым на Памире в 1990г.)
Дата добавления: 2016-01-09; просмотров: 1305;
