Схема лечебной гимнастики при лечении актиномикоза челюстно-лидевой области
| Раздел занятия |
| Описание упражнения |
| Дозировка, минут |
| Методические указания |
| Вводный Основной Заключительный |
Сидя, стоя упражнения общеукрепляющие и дыхатель-
Комби
1 упражнения для жевательных и мимических мышц с упражнениями общеукрепляющими для конечностей и корпуса тела Жевательные упражнения с усилием, с самосопротивлением Применение мвхано-твралватических приборов для разработки височно-че-пюстного сустава Мимические упражнения Упражнения дыхательные с участием верхнего плечевого пояса, головы и мышц шеи и плечевого пояса
2-3 Выполнять в среднем темпе
20-25 Все движения для челюстно-аисочного сустава проделывать с максимальной амплитудой. претерпевая чувство болвэненио-
2-3 Темп средний
Ю. И Вернадский Основы челюстно-лицевой хирургии и хирургической стоматологии
| Комплекс упржхвеинй | Таблица 12 лечебной гвмнжстнв» кря лечения жктшгомикози челюстно-лицевой области |
| Исходное Опис положение | сание упражнений Дозировка, Методические указания кол во раз |
| Стоя руки опущены но- Рама ги на ширин* плеч руки То же Поди крыт То же Слега рым Стоя. руки на пояс* Раза* очер Сидя перед зеркалом Собр| щим обл« Тоже Открь То же Боко* бол» Тоже Круга том Стоя. ноги вместе, руки Встт опущены роко Сидя пврвд зеркалом Воюя | кти руки в стороны, запрокинув голову - вдох, опустить 5-6 Темп средний -ВЫДОХ ять руки вверх, открыть рот - вдох, опустить руки, за- 6-7 Открыть рот до появления бопез-ъ рот - выдох неииости ать два рывка согнутыми а локтях руками назад и два 4-5 Темп средний са вытянутыми руками тоже назад кти руки в стороны, широко открыть рот, подтянуть по- 6-7 Челюсть выдвинуть до макси «дно колени к груди, челюсть выдвинуть вперед малы-юго предела ать губы <• трубочку», вытянуть их вперед, с последую- 5-6 убираниом губ в полость рта, нажимая до предела на lcn>зубов гюание рта с помощью рогорасширителя 10-12 Претерпевая чувство болезненности •ые движения челюстью с помощью руки, взявшись 8-10 Медленно до предела >шим пальцам за подбородок •ые движения челюстью, тоже с помощью руки, с захва- 6-8 Медленно до появления болез-подбородка ценности гь на носки - вдох. приседая, руки вытянуть вперед, ши- 6-8 Темп средний открыть рот - выдох |
| обл( | •стой - вверх, то же в другую сторану |
| Сидя на стуле Подн •дох | ять руки вверх, широко открыть рот, встать со стула - 3-4 Темп выполнения средний Мак-, сесть на стул, закрыть рот - выдох симальное открывание рта |
| •Об( Сидя на стуле, руки опу- Разе* щены вдоль туловища | .ратную сторону всти руки в стороны - вдох, опустить - выдох 4-5 На раэ-два — вдох, на три-четыре-пять—выдох |
1) высокой регенеративной способностью их челюстно-лицевой области, обусловленной более обильным, чем у взрослых, кровоснабжением этой зоны; 2) несовершенством развития лимфатической системы, особенно — у детей раннего возраста; 3) низкой минерализацией челюстей; 4) большой шириной и многочисленностью костных каналов в челюстях; 5) значительной массой спонгиозного вещества и тонкостью кортикальных пластинок челюстей;
6) значительной шириной каналов корней и отверстий верхушек корней в зубах. Последнее обстоятельство, в частности, играет большую роль в возникновении актиномикотических периодонтитов и остеомиелитов. Актиномикоз поражает детей в возрасте от 5 до 14 лет, но чаше в 12-14 лет
Патогенез
Среди патогенетических факторов общего характера прежде всего отмечают следующие:
1) склонность нервной системы ребенка неадекватно (гипсрэргически) реагировать на внедрение гриба и присоединяющуюся (вторичную) инфекцию; 2) незавершенность развития и дифференцировки органов и систем, в частности центральной нервной системы ребенка, лимфатической системы; 3) высокую чувствительность лимфатической системы ребенка к инфекционным возбудителям.
Проникает возбудитель чаще всего через каналы корней в периодонт, а затем — в костное вещество; реже через входные отверстия, возникшие в связи с травмой слизистой оболочки полости рта (перелом челюсти, ушибы, удаление зубов). Возможно заражение и через лакуны миндалин.
Лучистые грибы в полости рта ребенка являются чаше всего сапрофитами, однако проникающая вместе с ними гноеродная инфекция снижает сопротивляемость организма ребенка и тем самым создает благоприятный фон для активизации актиномицетов, приобретающих патогенные свойства. Развитию актиномикоза способствуют и перенесенные ребенком острые или хронические воспаления в челюстно-лицевой области, общие инфекционные заболевания, тонзиллиты, ангины, ожоги тела, травматические повреждения.
Клиника
Клинические формы актиномикоза у детей те же, что и у взрослых, однако поражение кожи у них бывает редко. Подкожная форма у детей отличается от подкожной формы у взрослых тем, что она чаще представляет у ребенка вторичный специфический процесс на фоне предшествовавшего ему банального одонтогенного периостита или остеомиелита; в таких случаях подкожный очаг воспаления находится вблизи одонтогенных или стоматогенных ворот внедре-
Часть IV Воспалительные заболевания
ния лучистого гриба. Наиболее часто у детей в челюстно-лицевой области встречается внутри-костная форма актиномикоза. Различают следующие ее варианты: 1) центральное поражение главным образом нижней челюсти, подобно внутрикостной гумме, то есть микотическое воспаление кости, и 2) гипертрофический ос-теопериостит. При центральном варианте поражения рентгенографически обнаруживается (чаще в области угла нижней челюсти) очаг разрежения (округлой или овальной формы), окруженный зоной остеосклероза. Это заболевание протекает по типу вялотекущего хронического остеомиелита. Актиномикотический остеомиелит (костная форма) вначале подобен банальному острому остеомиелиту: острое начало с явлениями интоксикации (тошнота, рвота, высокая температура тела). После вскрытия субпериостального абсцесса или флегмоны острое течение переходит в типичное хроническое актиномикотичсское воспаление, не поддающееся общепринятым методам лечения. На 8— 10 день заболевания на рентгенограмме можно увидеть рарефикацию пораженного участка кости, где в дальнейшем четко выявляется деструкция ее. Образующиеся секвестры мелкие, игольчатые. Постепенно разрушительный процесс распространяется на ветвь челюсти, височ-но-нижнечелюстной сустав, а также на все тело челюсти и заложенные в ней фолликулы постоянных зубов. Возможен патологический перелом нижней челюсти.
Диагноз. Лечение
Диагностика и лечение актиномикоза у детей мало чем отличаются от таковых у взрослых Дифференцировать актиномикоз у детей нужно от банального одонтогенного и стоматогенного остеомиелита, фиброзной остеодисплазии, туберкулеза, злокачественных новообразований челюсти и заболеваний системы крови
Следует иметь в виду, что пробная специфическая иммунотерапия актинолизатом уже после 5-6 инъекций может дать выраженный лечебный эффект. Единственным противопоказанием для такого лечения является новообразование, при котором актинолизат способствует прогрес-сированию опухолевого роста, ускорению распада опухоли Поэтому перед принятием решения о применении пробной актинолизатотера-пии необходимо исключить наличие новообразования (например, методом биопсии), а также устранить входные ворота для поступления новых порций актиномицелия; в частности, обязательно провести санацию зубов молочных и постоянных. Актинолизатотерапию производят детям внутримышечно: по 2 мл 2 раза в неделю (20 инъекций). Этот метод предпочтительнее внутрикожного введения из-за меньшей болезненности, что для детей является весьма суще
ственным обстоятельством. Как и у взрослых, полезно использовать димексидотерапию. Л. А. Луцик и соавт. (1980) рекомендуют, в частности, применять электрофорез 0.25% раствора димексида в буферном растворе (борной кислоты — 6.2 г, хлорида калия — 7.4 г, едкого натра - 0.3 г, дистиллированной воды - 500 мл). Этот раствор димексида смешивается с 10-15 мл 1% раствора трипсина или химотрипсина. Смешанным раствором пропитывается фильтровальная бумага, прикладывается к пластинке электрода и фиксируется на месте воспаления Димсксид и трипсин вводят с катода, а димек-сид и химотрипсин — с анода. Если нет возможности прибегнуть в электрофорезу, авторы рекомендуют эту же смесь в виде аппликаций. Специфическое лечение актинолизатом необходимо сочетать с общеукрепляющими и стимулирующими методами лечения.
ТУБЕРКУЛЕЗ
Патогенез. Пути заражения
Туберкулезные поражения челюстных костей, слизистой оболочки рта, языка, околочелюстных тканей являются местным проявлением ге-нерализованной туберкулезной инфекции. В челюстные кости палочка туберкулеза может попасть следующими путями: 1) гематогенным — по кровеносным сосудам 2) лимфогенным — по лимфатическим сосудам, 3) по интраканалику-лярным путям — по дыхательной и пищеварительной трубкам; 4) по продолжению — со слизистой оболочки десны, языка.
Клиника
Следует различать две клинические формы поражения: а) заболевание челюсти туберкулезом у детей и подростков, пораженных первичным туберкулезным комплексом; б) поражение челюсти у взрослых больных с активным специфическим процессом в легких.
Первая форма (туберкулез у детей и подростков). В результате распространения инфекции из первичного туберкулезного комплекса (по лимфатическим и кровеносным сосудам) в челюстной кости обычно развивается одиночный костный очаг. Если он поражает верхнюю челюсть, то локализуется на передней поверхности ее в области нижнего края глазницы, или на боковой поверхности — скуловом отростке, или на альвеолярном отростке. На нижней челюсти туберкулез локализуется обычно в области ветви челюсти или альвеолярного отростка.
Течение туберкулеза челюстей у детей и подростков в большинстве случаев «доброкачественное», вялое. Как правило, заболевание протекает без существенных болевых ощущений, но с отчетливым хроническим лимфаденитом.
/О И Вернадский Основы челюстно лицевой хирургии ч хирургической стоматологии
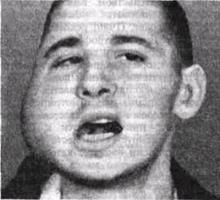
Рис 54 Туберкулезный остеомиелит угла и ветви нижней челюсти тризм
Поднижнечелюстные лимфоузлы, а позже кож ные и расположенные в шейном треугольнике узлы увеличиваются, становятся плотными, напоминая метастаз при злокачественном образо вании Пораженные туберкулезом узлы спаиваются друг с другом, образуя малоподвижные па кеты Впоследствии возможен казеозный (творожистый) распад центральных участков, которые становятся размягченными Рядом с пораженным участком кости происходит ин-фильтрирование прилежащих мягких тканей, спаивание их с пораженной костью Если процесс локализуется в области угла челюсти (рис 54), инфильтрируется жевательная мышца и возникает тризм Инфильтрат постепенно размягчается, кожа в области его краснеет, затем принимает синюшную окраску На месте размягчения инфильтрата мягких тканей, под синюшной кожей, образуется «холодный» абсцесс, который может самопроизвольно вскрыться через несколько свищевых ходов (рис 55 а) Если это не происходит, абсцесс необходимо вскрыть Из свищевых ходов выступают вялые грануляции и выделяется белесовато-зелено ватый гной водянистой консистенции с приме сью творожистых комочков При зондировании свищей, образовавшихся после самопроизволь ного вскрытия или разреза, удается обнаружить костный дефект или полость, стенки которой покрыты грануляциями, а внутри располагаются очень плотные, склерозированные кусочки кости - секвестры Временами свищи закрываются, рубцуются, но затем рядом образуются новые Остающиеся рубцы — втянутые, атрофические, обезображивающие лицо и шею (рис 55 б) Рентгенограммы челюстей начального периода заболевания выявляют постепенное разрушение кости в виде округлого очага, не имеющего четких границ (рис 56) Иногда в такой полости
виден мелкий секвестр Впоследствии, когда процесс затихает, вокруг туберкулезного очага видна зона уплотнения — склероза костной ткани
Дифференциальный диагноз
В некоторых случаях размягчение инфильтрата можно принять за актиномикотическии очаг Для уточнения необходимо провести серо логические и патогистологические исследования Увеличение лимфоузлов может быть и при хроническом гнойном одонтогенном воспалительном процессе челюсти Для уточнения диагноза следует учесть все данные анамнеза, на личие или отсутствие гангренозного зуба в области поражения, характер рентгенографических данных и бактериоскопических
Рак челюсти, сочетающийся с образованием пакета плотных лимфоузлов, отличается более выраженным разрушением кости распадом
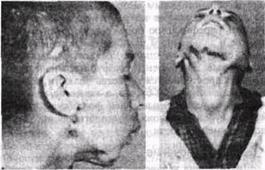
Рис 55 Туберкулез тела и утла нижней челюсти, лимфоузлов и кожи
свищевые ходы (а) рубцовая деформация подбородочного и подчелюстных отлетов в результате перенесенного ту беркулеза нижней челюсти, лимфоузлов (б)
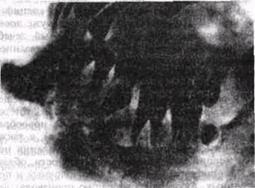
Рис 56 Рентгенограмма нижней челюсти, пора женной туберкулезом
деструктивные изменения альвеолярного отростка и ментального отдела Периостальнои реакции нет
Часть IV Воспалительные заболевания
подчелюстных тканей, кахексией.
Одонтогенная подкожная гранулема во многом напоминает туберкулезный очаг: в подкожной основе щеки образуется инфильтрат, над которым кожа приобретает синюшный оттенок. Затем инфильтрат нагнаивается и абсцесс вскрывается, образуя свищ со скудным отделяемым. Однако, одонтогенная подкожная гранулема всегда связана с хроническим периодонтитом или хроническим остеомиелитом. Связь гранулемы с воспалительным процессом в периодон-те зуба определяется наличием тяжа от зуба к гранулеме.
Вторая форма туберкулеза челюсти, наблюдающаяся у больных с активным туберкулезом легких, возникает в связи с поражением костной ткани челюстей туберкулезной инфекцией по одному из следующих путей: по продолжению (со слизистой оболочки десны, языка, неба), через каналы гангренозных зубов или дес-невой карман. В результате распада туберкулезных инфильтратов и бугорков на слизистой оболочке десны образуются поверхностные, резко болезненные язвы с подрытыми краями. Желтоватое дно язвы имеет зернистый вид, покрыто мелкими розоватыми или желтоватыми грануляциями. Язва постепенно увеличивается в размере за счет распада соседних бугорков на слизистой оболочке. Шейки зубов при этом обнажаются; процесс постепенно переходит в толщу кости и периодонт зубов; зубы расшатываются и выпадают, а на их месте остаются незаживающие костные язвенно-некротические дефекты луночек. Они замещаются грануляциями, содержащими туберкулезные бугорки.
При поражении кости туберкулезной инфекцией через каналы гангренозных зубов или через дно десневого кармана специфическое заболевание вначале трудно диагностировать, так как окраска десны при этом долго остается неизмененной. Только после разрушения значительных участков губчатого и кортикального вещества слизистая оболочка начинает краснеть, припухать, а затем на ней появляется один или несколько свищей, из которых выделяется жидкий гной с примесью творожистых комков. Вокруг зубов, находящихся в зоне туберкулезного поражения, еще до возникновения свищей развиваются симптомы туберкулезного периодонтита (нерезко выраженная и постепенно нарастающая боль, прогрессирующая расшатанность зубов), иногда — оссифицирующий периостит, проявляющийся в форме некоторого утолщения периоста альвеолярного отростка. При прогрес-сировании туберкулеза челюсти и присоединении вторичного, банального, вяло текущего ос-теомиелитического процесса отделяются секвестры, появляются новые свищевые ходы. На верхней челюсти может возникнуть сообщение между полостью рта и верхнечелюстной пазухой
или полостью носа На нижней челюсти описанный одонтогенно-каналикулярный туберкулезный процесс альвеолярного отростка и тела челюсти может перейти на угол, а затем ветвь ее, вызывая здесь спонтанный (патологический) перелом. Регионарные лимфоузлы увеличиваются, спаиваются в пакеты, уплотняются.
Рентгенографические данные. При туберкулезном поражении альвеолярного отростка возникает очаг деструкции костной ткани в области нескольких зубов. Часто этот очаг имеет округлые очертания с неровными краями и иногда полукруглыми углублениями по периферии Наряду с этим могут быть и мелкие секвестры Если процесс активный, прогрессирующий, вокруг явно выраженного ограниченного очага деструкции видна полоса остеопороза. При верхушечном туберкулезном периодонтите рентгенограмма не будет иметь никаких специфических особенностей. Она сходна с типичной картиной гранулирующего периодонтита На серии снимков видно прогрессирование очага деструкции. При маргинальном туберкулезном периодонтите посредством серии рентгенограмм выявляется постепенное исчезновение компактного костного вещества по краю лунки, рассасывание костных перекладин (трабекул) в области межлуночковых перегородок, остеопороз прилежащих участков кости.
Для уточнения диагноза производят- микроскопические исследования мазков гноя, содержимого язв и костных полостей на предмет обнаружения туберкулезных палочек; микроскопическое исследование биопсированного кусочка прилегающих мягких или костной ткани; прививку морским свинкам полученного материала
Лечение
Лечение включает: общеукрепляюшие мероприятия, натрия пара-аминосалицалат по 6-10 г в сутки (по схеме); тубазид (фтивазид) по схеме;
стрептомицина сульфат по 250,000-300,000 ЕД 2 раза в сутки на протяжении 3-4 месяцев.
Оперативные вмешательства можно производить только при наличии ограниченных, затихших костных очагов. Из числа операций возможно следующее: удаление зубов, вокруг которых периодонт поражен туберкулезным процессом, выскабливание грануляций и размягченных участков кости, удаление секвестров, ушивание или тампонирование образующейся полости йо-доформной марлей.
Прогноз
Прогноз зависит главным образом от эффективности общих противотуберкулезных мероприятий.
Ю. И. Вернадский. Основы челюстно-лицевой хирургии и хирургической стоматологии
Профилактика
Профилактика заключается в проведении общих и местных противотуберкулезных мероприятий (хорошее питание, улучшение условий труда, профилактика кариеса, заболеваний слизистой оболочки рта, пародонта).
СИФИЛИС
Общие сведения. Клиника
Первичные поражения полости рта сифилисом проявляются только на слизистой оболочке, не проникая в костную ткань. Во вторичном периоде развивается периостит, который никогда не приводит к образованию субпериостального гнойника, как это бывает при банальном одон-тогенном периостите. Сифилитический периостит протекает вяло, диффузно, поражая большой участок периоста, приобретающего тесто-видную консистенцию. После излечения его остаются на челюсти плоские возвышения. Сифилис челюсти обычно развивается только в третичном периоде в результате гуммозного поражения кости или периоста. Иногда имеет место переход процесса с мягких тканей на челюсть. Клиническое течение сифилиса в третичном периоде зависит от начальной локализации процесса и от глубины поражения. В связи с этим следует различать третичный сифилис слизистой оболочки десны, периоста челюсти, тела челюстей и их отростков или ветвей нижней челюсти.
Поражение слизистой оболочки десны, третичным сифилисом характеризуется полукольцевидным группированием бугорковых сифилидов в пределах 2-4 зубов. Слизистая оболочка при этом гиперемирована, утолщена, бугриста. Бугорки могут или рассасываться, или распадаться, образуя язвы неправильной формы с крутыми либо пологими краями. Язвы покрыты сероватым распадом, секвестрации кости при этом не происходит. В зоне бугоркового сифилида или изъязвления зубы становятся подвижными в результате развития специфического сифилитического периодонтита. При перкуссии определяется болевая реакция. На рентгенограмме видны мелкие очаги остсопороза.
Для третичного поражения периоста челюсти характерным является наличие диффузной, пло-тноватой, слегка болезненной гуммозной припухлости. Жалобы больных могут сводиться к ночной самопроизвольной боли в области поражения. Периостальная гумма, достигнув 3-4 см в диаметре, размягчается, вскрывается; на ее месте появляется изъязвление. На рентгенограмме этой области видны округлые мелкие (несколько миллиметров) очаги остеопороза, окруженные узким венчиком склерозированной костной ткани. В области периодонта определя
ется разрушение компактной пластинки лунок зубов по типу разлитого хронического гранулирующего периодонтита. Если псриостальная гумма локализуется по краям нижней челюсти, то на рентгенограмме будет видна узура кортикального участка. Иногда, наоборот, вместо узу-ры виден бурно разросшийся периост (результат чрезмерной периостальной реакции), дающий волнообразную тень по краю челюсти. После окончания рубцевания периостальной гуммы на кости остается валикообразное небольшое утолщение или значительное новообразование кости — массивное утолщение челюсти.
Гуммозное поражение тела и отростков челюстей. Излюбленным местом локализации гумм является твердое небо. Чаще всего они появляются на его носовой поверхности, разрушают небные отростки и приводят к перфорации неба. В начальной фазе гуммозного остеомиелита жалобы больных сводятся к острой боли, потере чувствительности в зонах разветвления носо-небного, подбородочного или подглазничного нервов. При поражении гуммой верхней челюсти приподнимается дно носовой полости или деформируются контуры верхнечелюстной пазухи: на нижней челюсти утолщается, деформируется тело или угол ее, возникает тризм. Мягкие ткани спаиваются с гуммозным костным очагом, образуя плотный инфильтрат вокруг челюсти. Кожа принимает багрово-красный или лиловый оттенок и истончается.
Гуммозное поражение челюстной кости и прилежащих тканей заканчивается распадом, образованием одного или нескольких свищевых ходов и выделением из них мутного крошкова-того гноя. Постепенно размер свищей увеличивается, и они превращаются в язву с нависающими, плотноватыми краями. Зондированием свища или дна язвы можно ощутить шероховатую костную поверхность.
На рентгенограмме челюсти наблюдается картина мраморности, обусловленная чередованием разбросанных очагов деструкции (разрежения и склероза ограниченных участков кости). Если сифилитическое поражение располагается в толще тела челюсти, на рентгенограмме может быть ясно виден значительных размеров округлый дефект кости, вокруг которого может определяться полоса склероза.
Поражение небных отростков приводит к образованию срединного дефекта твердого неба и гнусавости. Нередко данные рентгенограммы свидетельствуют о том, что поражение неба сочетается с поражением альвеолярного отростка (рис. 57).
Дифференциальный диагноз
Дифференциальный диагноз представляет значительные трудности из-за общих сходных признаков с рядом заболеваний. Неспецифиче-
Часть IV Воспалительные заболевания
ские одонтогенные хронические остеомиелиты челюсти отличаются наличием одонтогенного источника инфекции, зубного камня, неправильно наложенной пломбы Устранение их ведет к выздоровлению Актиномикотические инфильтраты отличаются от гуммы значительной плотностью и множеством свищей Злокачественное новообразование распадается более медленно, чем гумма, а костное поражение при этом обнаруживается на рентгенограмме как значительный бесформенный дефект кости, вокруг которого зона склероза не обнаруживается Туберкулезное поражение челюстей протекает медленнее, чем сифилитическое
Туберкулез отличается еще и тем, что локализуется главным образом в области верхних резцов и клыков, распространяясь на передний отдел твердого неба
Лечение
Лечение должно быть специфическим и сочетаться с санацией пол"сти рта Хирургические вмешательства в виде удаления зубов и секвест-рэктомии возможны лишь после затихания и отграничения процесса под влиянием общего лечения Удаление расшатанных зубов производится только по строгим показаниям, т к после консервативного лечения они укрепляются
Профилактика
Профилактика сифилиса челюстных костей состоит из тех же мероприятий, что и профилактика сифилиса других органов, в отношении
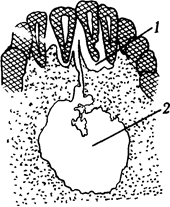
Рис 57 Схема рентгенограммы неба при гуммозном поражении'
1 - дефект альвеолярного отростка, 2 - дефект твердого неба (по В И Панову)
челюстно-лицсвой области имеет особое значение контактный способ передачи при поцелуях, пользовании общим полотенцем, при бритье, лечении зубов и полости рта.
7 Зак 2793
Ю И. Вернадский. Основы челюстно-ячцевой хирургии и хирургической стоматологии
ГЛАВА XVIII
ВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ ЛИМФАТИЧЕСКИХ СОСУДОВ И УЗЛОВ ЧЕЛЮСТНО-ЛИЦЕВОЙ ОБЛАСТИ И ШЕИ (ЛИМФАНГОИТЫ, ЛИМФАДЕНИТЫ, АДЕНОФЛЕГМОНЫ)
ЛИМФАНГОИТЫ
Этиология и патогенез
Лимфангоит, или лимфангит (lymphangitis), — воспаление лимфатических сосудов — возникает в результате проникновения микрофлоры, ее токсинов в лимфатические пути. Развивается лимфангоит при воспалительных процессах в периодонте, периосте, челюстных костях, слизистой оболочке рта, коже лица, мышцах и т. д. Может иметь место и при попадании в лимфатические сосуды распадающихся клеток опухоли, а также инородных тел.
Клиника
Клинически лимфангоиты делятся на острые и хронические; острый процесс развивается в поверхностных или глубоких сетях лимфатических сосудов. Хронический — является результатом перехода острого процесса в вяло протекающий, что обычно связано со слабой сопротивляемостью организма или нерациональным приемом антибиотиков.
В соответствии с топографией пораженных сосудов острый лимфангоит делится на сетчатый (ретикулярный) и стволовой (трункуляр-ный).
Ретикулярный, или сетчатый (lymphangitis reticularis), лимфангоит характеризуется воспалением поверхностно располагающейся сети мельчайших лимфатических сосудов вокруг раны, фурункула, карбункула, ссадины или трещины на губе и т. п. В результате появляются гиперемия и болезненность, напоминающие картину рожистого воспаления, а затем — узкие красные полоски, идущие от очага инфекции по направлению к регионарным лимфоузлам. Температура тела повышается до 38-39 °С, появляется озноб и другие признаки интоксикации (обложенный язык, головная боль, потеря аппетита и т. п.).
Трункулярный, или стволовой (lymphangitis truncularis), лимфангоит локализуется в более крупных лимфатических сосудах: на коже появляются 1-2 ярко-красные полосы, тянущиеся от первичного очага инфекции к поднижнечелю-стным или шейным регионарным лимфоузлам. Появление этих полос связано с воспалительной гиперемией vasa vasorum стенки лимфатического сосуда. По ходу полос вначале отмечается тупая боль, а затем пальпаторно определя
ется болезненное уплотнение; вокруг полос возникают отек и напряженность прилежащих к сосуду тканей. По мере перехода воспаления с сосуда на окружающие ткани (перилимфангоит) зона красноты на коже расширяется, увеличивается отечность тканей лица и шеи и рано развивается лимфаденит в подчелюстной или шейной области.
Глубокие лимфатические сосуды обычно поражаются на фоне воспаления мелких поверхностных сосудов.
Патологическая
аномшя. Лля лимфангоита харак
терно воспалительное набухание стенок пораженного лимфатического сосуда, увеличение проницаемости его и экссудация. Клетчатка вдоль сосуда пропитывается лейкоцитами (перилимфангоит). Свертывание фибрина в сосудах' приводит к их тромбозу и лимфостазу, что клинически определяется отечностью лица. Рсгионар-ные лимфоузлы увеличиваются за счет реактивного воспаления.
Диагноз
Диагностика поверхностного (сетчатого) лимфангоита не представляет трудности, если видны красные полосы на коже. При наличии сплошной гиперемии можно ошибочно диагностировать рожистое воспаление, а при отечности на почве трункулярного лимфангоита -флебит и при разлитой припухлости — флегмону. Глубокий лимфангоит может симулировать наличие тромбофлебита.
Лечение
Лечение должно быть направлено прежде всего на ликвидацию первичного очага инфекции — периодонтита, фурункула, карбункула и т. п. Помимо местного хирургического вмешательства, назначают антибиотики и др.
Прогноз
Если приняты лечебные меры (см. ниже) или организм больного справился с поступающей из основного очага инфекцией, описанные явления воспаления постепенно стихают, боль исчезает. При неблагоприятном течении появляются четкообразные абсцессы по ходу воспаленного лимфатического сосуда, может развиться септическое состояние. При этом оказываются не только воспаленными, но и гнойно-некротически расплавленными регионарные лимфоузлы, вокруг которых быстро развиваются пери-лимфаденит и аденофлегмона.
Часть IV. Воспалительные заболевания
Профилактика
Профилактика включает своевременное лечение исходных заболевании (периодонтит, периостит, остеомиелит, стоматит, гайморит и др.).
ЛИМФАДЕНИТЫ
Общие сведения
Лимфаденит (lymphadenitis) - воспаление лимфоузлов, часто сочетающееся с лимфангоитом. Лимфадениты классифицируются на инфекционные и травматические; первые разделяются на неспецифические и специфические;
первые и вторые могут быть острыми и хроническими. Сообразно с источником инфекции они Могут быть одонтогенными и неодонтоген-ными (стоматогенными, риногенными и т. д.). Специфические подразделяются на туберкулезные, сифилитические (склеротические), акти-номикотические, вирусные, вакцинальные. По характеру экссудата все лимфадениты делятся на серозные, гнойные, а по патологоанатомиче-скому признаку и клиническому течению еще выделяются и хронические гиперпластические (или продуктивные) лимфадениты.
Практическое значение имеют в первую очередь поверхностные и глубокие лимфадениты лица и шеи. В области лица различают лимфатические узлы щечные, околоушные и нижнечелюстные, которые располагаются в следующих местах: у внутреннего угла глаза, вблизи подглазничного отверстия, в верхнем отделе но-согубной борозды (на уровне носовых отверстий), в клетчатке над срединой щечной мышцы (по линии, соединяющей угол рта с ушной раковиной).
В клетчатке на наружной поверхности тела нижней челюсти и впереди места прикрепления жевательной мышцы расположены (1-2) так называемые надчелюстные, или нижнечелюстные, лимфоузлы. По данным многих авторов, щечные и нижнечелюстные узлы относятся к непостоянным.
В околоушной области имеются поверхностно расположенные узлы — впереди наружного слухового прохода, непосредственно под около-ушно-жевательной фасцией; глубокие узлы (1-2) находятся между дольками околоушной железы соответственно уровню ушной мочки. Узлы (1-3) располагаются позади угла нижней челюсти, сразу же под ушной раковиной; они прикрыты околоушной слюнной железой.
Позадиушные узлы (1-4) расположены в области сосцевидного отростка.
Поднижнечелюстные лимфоузлы делят на три группы: передние, средние и задние. Располагаются они книзу и медиально от угла челюсти, в ложе поднижнечелюстной слюнной железы, но вне ее капсулы.
Подбородочные лимфоузлы (обычно их 2-3) лежат в треугольнике между передними брюшками двубрюшных мышц и подъязычной костью.
Лимфоузлы языка расположены в толще его - между челюстно-язычными и подбородочно-язычными мышцами.
Поверхностные и глубокие узлы шеи локализуются в виде многочисленной сети и цепочек, тянущихся вдоль крупных сосудов, нервов и грудино-ключично-сосцевидных мышц.
Щечные, нижнечелюстные, поднижнечслю-стные и подбородочные лимфоузлы принимают в себя лимфу (а с ней - и инфекцию) из зубной системы, челюстей, слюнных желез, слизистой оболочки, придаточных пазух носа и полости рта. Особенное клиническое значение имеет воспаление щечных, нижнечелюстных и под-нижнечелюстных лимфатических узлов, имеющих идентичную структуру, что позволяет рассматривать их как регионарные лимфоузлы первого порядка по отношению к большим и малым коренным зубам и деснам верхней и нижней челюстей.
Этиология и патогенез
Лимфадениты в подчелюстной и подбородочной областях, а также в области шеи могут носить характер одонтогенных или неодонто-генньгх воспалительных процессов. Одонтоген-ные воспалительные процессы в периодонте, костях лица, верхнечелюстной пазухе, мягких тканях лица и полости рта неизбежно приводят к проникновению инфекции в соответствующие регионарные лимфоузлы — подчелюстные, подбородочные, щечные, околоушные, шейные. В результате этого развиваются симптоматические лимфадениты в указанных узлах. При этом могут иметь место как неспсцифические, так и специфические лимфадениты.
В группу неодонтогенных лимфаденитов входят такие, которые не имеют патогенетической связи с зубо-челюстной системой. К ним можно, в частности, отнести так называемые стома-тогенные, риногенные, отогенные и прочие симптоматические лимфадениты, развивающиеся на почве стоматитов, гингивитов, глосситов, ринитов, воспалительных заболеваний уха. Регионарные лимфадениты нередко возникают в связи с более или менее выраженным повреждением кожи или слизистой оболочки рта: на месте травмы создаются входные ворота для инфекции.
Следует особенно остановиться на так называемых вакцинальной этиологии специфических лимфаденитах. В результате многомиллионных наблюдений за вакцинированными БЦЖ людьми твердо доказано, что специфическая профилактика туберкулеза безвредна и эффективна. Однако известны и осложнения, возникающие в
Ю И Вернадский Основы челюсмно-лицевой хирургии и хирургической стоматологии
связи с вакцинацией БЦЖ, среди них значительное место принадлежит вакцинальным лимфаденитам До последнего времени этиология этих осложнений была неизвестна, т. к. поиски этиологического начала вакцинальных осложнений в большинстве случаев оставались безуспешными Открытие Н А. Шмелева и соавт. (1976) позволило установить этиологический фактор и патогенез вакцинального' лимфаденита, оказалось, что микобактерии вакцины БЦЖ в организме вакцинированных детей подвергаются последовательной Л-трансформации в нестабильные и условно стабильные Л-формы БЦЖ, дано описание Л-форм БЦЖ, представлена динамика их морфологических превращений в процессе Л-трансформации и реверсии в бактериальные формы. Уже через две недели после вакцинации БЦЖ в организме вакцинированного под влиянием механизмов естественной резистенции происходит интенсивная трансформация бактериальных клеток вакцины в их Л-формы. Последние длительно (до 11 лет) перси-стируют в организме вакцинированных детей. Стабильные и нестабильные Л-формы БЦЖ являются вариантами микобактерии БЦЖ, способными вызывать в организме ответные морфологические реакции, присущие вакцине БЦЖ, что обусловливает иммунизирующий эффект вакцины БЦЖ на протяжении 11 лет. Длительно персистирующие в организме вакцинированных Л-формы микобактерии БЦЖ могут быть этиологическим фактором осложненного течения вакцинного процесса. У детей с низкой или измененной общей резистентностью организма Л-формы вызывают хронические кальцинирующиеся казеозные лимфадениты, которые могут прогрессировать и давать ограниченное лимфоген-ное распространение. Послевакцинные лимфадениты могут явиться источником интоксикации ребенка. Л-формы микобактерии БЦЖ способны вызвать как малое туберкулезное, так и неспецифическое воспаление. У всех детей с после-вакцинным лимфаденитом данные анамнеза говорят о сниженных резистснтньи свойствах организма: частые респираторные заболевания, хронический тонзиллит, рахит, экссудативный диатез и т. д. Таким образом, это открытие (зарегистрированное 23.12.1976 г. за № 180) разъяснило нам одну из причин лимфаденитов у детей и их патогенез после вакцинации БЦЖ, а также послужило основанием для разработки нового подхода к вакцинации детей БЦЖ (сроки вакцинации детей, сообразно с общей резистентностью организма; сроки ревакцинации и т. д.).
Классификация
Различают острые и хронические лимфадениты, специфические и неспецифические. Острые делятся на серозные и гнойные, а хрониче
ские — на гипсрпластические и гнойные лимфадениты
Острые лимфадениты
Клиника
Острое воспаление начинается с ощущения некоторой неловкости при движении головой, тупой боли в области пораженного узла или группы узлов. Как при серозной, так и гипер-пластической формах увеличившиеся лимфоузлы хорошо определяются пальпаторно, при этом они несколько болезненны и имеют плотно-эластическую консистенцию. Общие нарушения в начале воспаления могут отсутствовать или же быть слабо выраженными. Серозное воспаление редко переходит в гнойный процесс, оно постепенно стихает в соответствии с эффективностью лечения основного заболевания, вызвавшего воспаление лимфатических сосудов и регионарных узлов. Узлы постепенно уменьшаются в размерах, становятся менее болезненными и приобретают через несколько недель свою обычную форму и консистенцию. При неблагоприятном течении серозного воспаления оно может перейти в гнойное: в области узла появляется инфильтрат (перилимфадснит), узел становится малоподвижным, спаивается с другими узлами, образуя с ними пакет, нагнаивается. Температура тела повышается до 37.2-37.8 °С, со стороны крови появляются изменения, характерные для гнойников. Общее самочувствие и состояние больного нередко нарушаются -появляется недомогание, разбитость, теряется аппетит и т. д. Воспаленный лимфоузел постепенно расплавляется и обусловливает образование свищевого хода (с переходом заболевания в хроническую форму) или развитие аденофлег-моны (см. ниже). При остром гнойном лимфадените общие показатели его (изменения со стороны крови, мочи, температурная реакция) могут как бы затушевываться и быть объяснены как изменения вследствие основного одонто-генного или неодонтогснного воспаления, послужившего причиной лимфаденита. Процесс гнойного расплавления узла (или узлов) может развиваться быстро — в течение нескольких дней, а иногда и медленно, даже после ликвидации основного процесса на лице, челюсти и в полости рта. В челюстно-лицевой области чаще всего встречаются лимфадениты в поднижнече-люстных лимфоузлах, так как они являются основными узлами первого этапа на пути лимфатического оттока из данной области. На втором месте по частоте стоят воспалительные процессы в подбородочных, а также в околоушных и надчелюстных узлах Одонтогенныс лимфадениты, развивающиеся на фоне острого или хронического лейкоза, обычно носят множественный характер, локализуясь одновременно на лице, в
Часть IV Воспалительные заболевания
подчелюстных областях и шее При одонтоген-ном источнике инфекции, локализующемся с одной стороны, лимфаденит может быть двусторонним, так как при лейкозе резко снижены все виды защитных иммунологических механизмов.
Дата добавления: 2015-12-08; просмотров: 1682;
