Повреждения глазного яблока
Ранения конъюнктивы глазного яблока в большинстве случаев являются легкими. Как правило, возникающие при этом кровоизлияния постепенно рассасываются. Однако в редких случаях ранения конъюнктивы с кровоизлияниями могут маскировать ранения склеры, в том числе проникающие. В подобных случаях необходимы ревизия раны и рентгенологическое обследование для исключения инородного тела. К непроникающим ранениям относятся также поверхностные повреждения роговицы и склеры.
Поверхностные повреждения,или микротравмы, глазного яблока могут быть следствием удара по глазу веткой дерева, ссадины ногтем, укола злаками. В этих случаях возникает поверхностная эрозия эпителия, может развиться травматический кератит. Чаще поверхностные повреждения являются результатом попадания мелких инородных тел (кусочки угля, окалина, шелуха, частички животного и растительного происхождения), которые, не пробивая капсулу глаза, остаются на конъюнктиве или роговице (рисунок 19.1, 19.2).
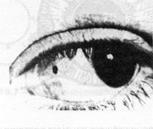
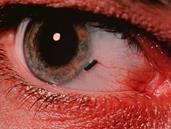
Рис. 19.1 – Инородное тело конъюнктивы
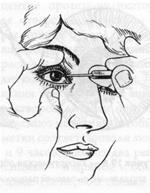
Рис. 19.2 – Удаление инородного тела роговиы копьевидным ножом
Все инородные тела подлежат удалению, так как длительное пребывание их, особенно на роговице, может привести к таким осложнениям, как травматический кератит или гнойная язва роговицы. Удаляют поверхностные инородные тела в амбулаторных условиях. Нередко их можно снять влажным тампоном после двукратного закапывания в конъюнктивальный мешок 0,5% раствора дикаина. Однако, как правило, внедрившиеся в поверхностные и средние слои роговицы инородные тела приходится удалять специальным копьем, желобоватым долотом или кончиком инъекционной иглы (рисунок 19.3, 19.4).
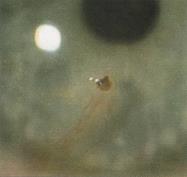
Рис. 19.3 – Инородное тело роговицы
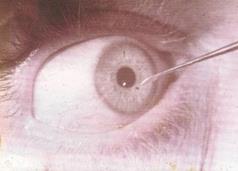
Рис. 19.4 – Удаление инородного тела роговицы
Если инородное тело внедрилось в толщу роговицы, удалять его нужно осторожно во избежание вскрытия передней камеры. Из толщи роговицы металлическое магнитное инородное тело может быть извлечено с помощью магнита после предварительного рассечения поверхностных слоев роговицы над глубоко расположенным инородным телом.
При наличии эрозии и после удаления инородных тел из роговицы показано применение 30% раствора сульфацил-натрия, закладывание мази с антибиотиками или с сульфаниламидными препаратами, для улучшения эпителизации роговицы назначают кератопластические препараты.
Проникающие раненияглаза вызываются металлическими осколками, кусочками стекла, режущими и колющими инструментами. При этом ранящий предмет может рассечь капсулу глаза. От места рассечения капсулы зависит вид проникающей раны (роговичная, лимбальная, склеральная). Каждое проникающее ранение глаза относится к разряду тяжелых. Нередки случаи, когда при относительно небольшом повреждении тканей развиваются опасные осложнения.
Диагностикапроникающих ранений глаза не вызывает затруднений, если есть достоверные (абсолютные) признаки прободного ранения. Такими признаками прежде всего являются следующие: сквозная рана роговицы, выпадение внутренних оболочек (рисунок 19.5), отверстие в радужке, наличие инородного тела внутри глаза.
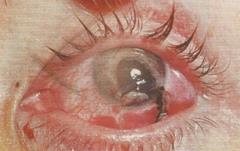
Рис. 19.5 – Проникающее ранение роговицы с выпадением радужки
Помимо достоверных, существует ряд сомнительных (относительных) признаков проникающей травмы. В частности, в свежих случаях ранения почти всегда отмечается гипотония, которая может появляться и после контузии, но чаще она служит важным диагностическим признаком, указывающим на нарушение целости капсулы глаза при проникающих ранениях. Передняя камера вследствие истечения ее влаги может стать мелкой или полностью отсутствовать. Возможно изменение формы зрачка. Если проникающее ранение располагается в склере, то передняя камера становится глубокой в результате истечения стекловидного тела и смещения кзади радужки и хрусталика.
В отдельных случаях диагностика проникающего ранения глаза становится весьма затруднительной. Если ранящий предмет очень острый и незначительных размеров, то довольно быстро наступают склеивание и достаточная адаптация краев раны, передняя камера восстанавливается, гипотензия исчезает.
Первую помощьпри проникающих ранениях глаза должен оказать врач любой специальности. Необходимо инстиллировать в конъюнктивальный мешок дезинфицирующее средство, наложить бинокулярную повязку. Не следует забывать о введении противостолбнячной сыворотки по Безредке и антибиотиков широкого спектра действия. После оказания первой помощи больного следует срочно направить в офтальмологический стационар.
Хирургическую обработку ран глазного яблока необходимо производить незамедлительно. После удаления загрязняющих рану инородных частиц и размозженных тканей рану орошают раствором антибиотика и накладывают узловые или непрерывные швы. Тонкие 10-00 швы следует накладывать с промежутком в 1 мм, так, чтобы наступила полная адаптация краев раны, и восстановился тургор глаза (рисунок 19.6).
Рис. 19.6 –Хирургическая обработка проникающего ранения роговицы
а – вправление выпавшей радужки шпателем; б – наложение швов на роговицу
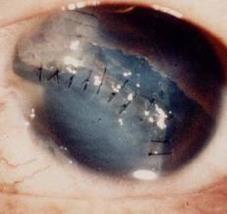
Швы на роговице
При проникающих ранениях глазного яблока нередко в рану выпадает радужка, реже – хрусталиковые массы и стекловидное тело. В первые сутки после полученного ранения выпавшую радужку можно осторожно вправить шпателем, предварительно промыв ее раствором антибиотиков, а при необходимости произвести иридопластику.
Срочным хирургическим вмешательством при проникающих ранениях является также удаление инородных тел из полости глаза. Чаще всего в полость попадают металлические (магнитные и амагнитные) осколки.
Для диагностики расположения инородных тел внутри глаза применяют ультразвуковую диагностику, компьютерную томографию, метод рентгенолокализации по Комбергу-Балтину, являющийся уникальным по своей точности. Метод заключается в использовании алюминиевого протеза-индикатора толщиной 0,5 мм с радиусом кривизны, соответствующим кривизне склеры (рисунок 19.7).
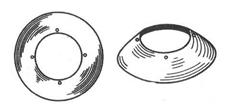
Рис. 19.7 – Протез-индикатор Балтина
В центре протеза-индикатора находится отверстие диаметром 11 мм. На расстоянии 0,5 мм от края отверстия впрессованы четыре свинцовые точки, располагающиеся во взаимно перпендикулярных меридианах. После проведенения эпибульбарной анестезии 0,5% раствором дикаина протез-индикатор надевают на глаз так, чтобы свинцовые метки соответствовали лимбу у 12, 3, 6 и 9 часов. Делают два рентгеновских снимка – в прямой и боковой проекциях. На первом снимке определяют меридиан, по которому располагается инородное тело, а также расстояние его от анатомической оси глаза; на втором устанавливают расстояние инородного тела от лимба (рисунок 19.8).
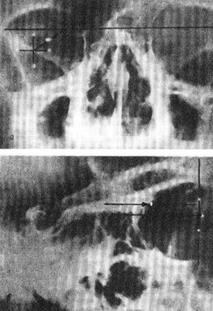
Рис. 19.8 Рентгенолокализация внутриглазного инородного тела
а – прямая проекция; б – боковая проекция.
Стрелками обозначено инородное тело
С помощью схем-измерителей (рисунок 19.9) и специальной таблицы производят точное определение местоположения инородного тела.
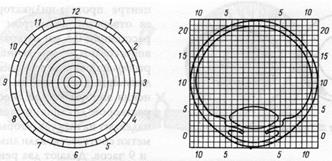
Рис. 19.9 – Схемы-измерители Балтина
Иногда установление локализации металлических инородных тел в полости глаза затруднено. Это касается, прежде всего, тех инородных тел, которые попадают в пограничную зону, т. е. в оболочки глаза или находятся в непосредственной близости от них. С помощью метода Комберга-Балтина можно и не получить сведений о точной локализации инородного тела, так как измерители рассчитаны на схематический глаз. В таких случаях более надежно сочетание рентгенологического и ультразвукового методов исследования. Ультразвуковой метод позволяет определить размеры глаза и уточнить расположение инородного тела.
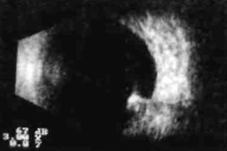
Ультразвуковое изображение внутриглазного инородного тела
Для диагностики мелких инородных тел в переднем отделе глаза, в том числе неметаллических (стекло, камень), применяют бесскелетную рентгенографию по Фогту.
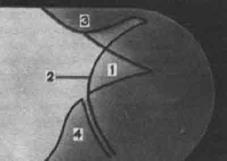
Бесскелетная рентгеногамма
1 – передний отдел глазного яблока; 2 – роговица; 3 – верхнее веко; 4 – нижнее веко.
При зияющих ранах переднего отдела глаза, когда наложение протеза Комберга-Балтина рискованно, можно произвести маркировку лимба висмутовой, т. е. рентгеноконтрастной кашицей.
Существуют четыре способа удаления инородных тел из глаза: прямой, передний, диасклеральный и трансвитреальный. Большинство магнитных осколков удаляют из глаза диасклеральным путем с помощью электромагнита или ручного постоянного магнита (рисунок 19.10).

Рис. 19.10 – Постоянный магнит для удаления внутриглазных инородных тел
Прямой путь показан при больших зияющих ранах и инородных телах, ущемленных в ране (рисунок 19.11).
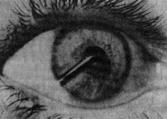
Рис. 19.11 – Инородное тело, внедрившееся в переднюю камеру и хрусталик (ранение кусочком медной проволоки)
Передний – через дополнительный разрез по лимбу. Магнитные осколки на глазном дне (рисунок 19.12) удаляют из глаза преимущественно диасклеральным путем.
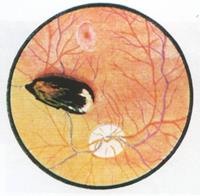
Рис. 19.12 – Инородное тело на глазном дне
Если инородное тело локализуется в заднем полюсе глаза – в макулярной области сетчатки или на диске зрительного нерва – его удаляют через разрез склеры в плоской части цилиарного тела – трансвитреально (через стекловидное тело).
Иногда при внедрении металлического инородного тела в хрусталик он остается почти прозрачным, тогда сохраняется высокая острота зрения. Железный осколок необходимо удалять, не взирая на риск увеличения помутнений хрусталика, так как в противном случае впоследствии неизбежно развитие сидероза и полной травматической катаракты.
Удаление амагнитных инородных тел из полости глаза вызывает значительные трудности. Легче удалить амагнитный осколок, располагающийся вблизи склеры. Уточнить локализацию амагнитного осколка помогают ультразвуковая диагностика, диафаноскопия с применением волоконной оптики. Амагнитные инородные тела, внедрившиеся более глубоко, иногда удается извлечь с помощью цанговых пинцетов с применением зуммерной сигнализации. В тех случаях, когда железные и медные осколки по какой-либо причине не удалены из глаза, возникают тяжелые осложнения, связанные с постепенным окислением металла и проникновением окислов в ткани глаза – металлоз.
Наиболее тяжелые изменения вызывает пребывание в глазу осколков, содержащих железо. При этом развивается сидероз.
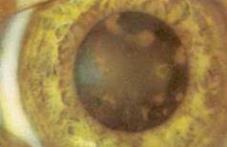
Сидероз глаза
Радужка приобретает ржавый оттенок. Пятна ржавого цвета часто появляются в передних слоях хрусталика. На глазном дне сначала развивается токсическая ретинопатия, а затем нейроретинопатия с вовлечением в патологический процесс зрительного нерва. В конце концов, может наступить полная слепота, а позднее приходится прибегать к энуклеации из-за рецидивирующего иридоциклита или абсолютной вторичной глаукомы.
Медные осколки также вызывают патологические изменения в глазу – развивается халькоз вследствие отложения в тканях глаза окислов меди. Наиболее заметные изменения наступают в хрусталике: возникают желтовато-зеленые помутнения в виде цветущего подсолнуха – «медной катаракты» (рисунок 19.13).

Рис. 19.13 – Халькоз
Помутнения подобного оттенка могут быть отмечены также в других тканях и средах глаза – радужке, стекловидном теле, сетчатке.
Явления сидероза и халькоза определяются в различные сроки после проникновения осколка в полость глаза – от нескольких недель до нескольких месяцев, а иногда и лет.
Стеклянные инородные тела редко проникают в задний отдел глаза, чаще всего они оседают в углу передней камеры или в радужке. Обнаружить мелкие стеклянные инородные тела в углу передней камеры удается лишь с помощью гониоскопа. Операцию удаления осколка стекла (или камня) следует производить очень осторожно во избежание его смещения. С этой целью применяют оперативный подход через лимбально-роговичный разрез. После первичной хирургической обработки раны назначают антибиотики, кортикостероиды, нестероидные противовоспалительные средства, физиотерапию, при необходимости – мидриатики, ферменты, ангиопротекторы, антигистаминные средства.
Дата добавления: 2015-09-07; просмотров: 1444;
