С х е м а 4. Класифікація мікроорганізмів за їх впливом на організм людини 2 страница
Імунітет — несприятливість організмів до інфекційних агентів, яким властива генетична гетерогенність. Розрізняють такі форми імунітету:
Антибактеріальний — у крові і лімфоїдно-макрофагоцитальній системі людини збудник захворювання (бактерія) зазнає дії клітинних і гуморальних факторів.
Противірусний — виробництво інтерферону, інгібіторів, підвищення температури, прискорення обміну речовин, фагоцитоз, напрацювання антитіл.
Антитоксичний — знешкодження екзотоксинів антитоксинами.
Протипухлинний — супроводжується накопиченням спеціальних клітин — фагоцитів, сенсибілізованих проти пухлинних клітин і здатних до їх руйнування.
Протипаразитарний — підвищення активності фагоцитів, які поглинають дрібних паразитів. Крупні паразити іммобілізуються в тканинах у спільній дії багатьох клітин.
Трансплантаційний — відторгнення трансплантатів. Під час пересадки якогось органа навколо нього виникає скупчення клітин-лімфоцитів і макрофагів, які атакують його. Тому донор і реципієнт повинні завжди бути імунологічно сумісні.
Перелічені форми імунітету забезпечуються такими загальними видами реакції організму:
• фагоцитоз — активне поглинання й перетравлення мікроорганізмів, що потрапили до нього;
• піноцитоз — поглинання клітиною різних речовин, що потребують видалення з організму;
• ендоцитоз — адсорбція на поверхню клітин речовин з подальшим їх видаленням з організму.
Розрізняють також спадковий і набутий імунітет. Механізм дії спадкового імунітету проти інфекційних захворювань ґрунтується на відсутності в клітинах організму рецепторів, субстратів, необхідних збуднику для проникнення всередину клітини, наявності речовин, що блокують репродукцію патогенних агентів, здатності синтезувати різні інгібітори у відповідь на проникнення хвороботворних мікроорганізмів. Так, завдяки синтезу в організмі неспецифічного імунного білка інтерферону людина несхильна до багатьох хвороб, на які хворіють тварини (куряча холера, чума великої рогатої худоби тощо).
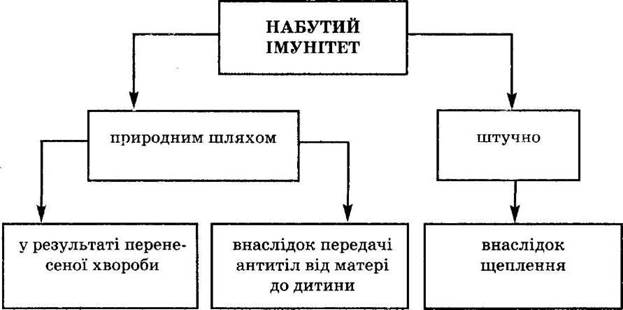
Набутий імунітет — це імунітет, що розвинувся індивідуально впродовж життя людини. Розрізняють кілька видів набутого імунітету (див. схему 5).
Під час зараження людини разом зі збудником інфекції в організм потрапляють його антигени. Антигени являють собою специфічні органічні речовини, які спричинюють в організмі імунологічні реакції, як то: 1) утворення антитіл; 2) взаємодія з відповідними антитілами.
С х е м а 5. Набутий імунітет
Антитіла — складні речовини білкової природи, які утворюються клітинами лімфатичної системи у відповідь на потрапляння в організм антигенів. Антитіла вступають у взаємодію з антигенами, знешкоджуючи інфекцію.
Таким чином, суть набутого імунітету полягає у накопиченні і зберіганні антитіл проти різних патогенів. Якщо людина перехворіла якимось захворюванням, то в її організмі на все життя зберігаються відповідні антитіла, і у разі повторного зараження вони швидко мобілізуються і захворювання не розвивається.
Цю властивість широко використовують для профілактики інфекційних захворювань шляхом штучної імунізації населення, яка полягає у щепленні. Під час щеплення в організм людини заноситься мертвий або пригнічений отрутою, радіацією чи яким-небудь іншим способом збудник у такій кількості, яка б викликала напрацювання антитіл, але не призвела до захворювання.
У дитячому віці проводяться комплексні вакцинації проти багатьох найнебезпечніших захворювань. А якщо є вірогідність виникнення епідемії, проводять масові щеплення препаратами, специфічними для збудника, який загрожує поширенням. Цікаво, що якби людина схотіла зробити собі щеплення усіма відомими вакцинами, вона мала б перенести близько 500 ін'єкцій і була б захищена тільки від 25 хвороб.
У тих випадках, коли вид збудника точно не встановлений і не зрозуміло, проти яких захворювань слід проводити вакцинацію, застосовують препарати з антибіотиків та інших протимікробних засобів. Такий профілактичний захід називають екстреною профілактикою. З цією метою можна використати також протибактеріальні препарати № 1 і № 2 з індивідуальної аптечки АІ-2. Залежно від виду вакцин та протибактеріальних препаратів введення їх в організм здійснюється внутрішньовенним, підшкірним або аерозольним методами.
З імунною системою організму людини пов'язане явище існування чотирьох груп крові. Кров містить природні антитіла еритроцитів (аглютиніни), які спричинюють склеювання еритроцитів під час змішування крові різних груп (аглютинацію). Таких типів антитіл існує два і їх позначають а і β. Вони містяться в сироватці крові. В самих еритроцитах є відповідні аглютиногени А і В. У разі зустрічі аглютиніну і аглютиногену відбувається імунна реакція і еритроцити руйнуються. Дані про наявність або відсутність аглютинації в момент змішування крові подано в таблиці 4.
Таблиця4. Наявність або відсутність аглютинації в момент змішування різних груп крові («+» — наявність; «—» — відсутність)

Якщо людина втратила небезпечну кількість крові, застосовують переливання від донора до реципієнта. Але, звичайно, це можливо тільки за умови, що еритроцити донора не будуть аглютиновані плазмою реципієнта. Тому, використовуючи таблицю, можна скласти схему переливання крові.
С х е м а 6. Сумісність груп крові
Крім того, в еритроцитах більшості людей (близько 80 % ) міститься ще одна білкова речовина, яка зветься резус-фактором. Якщо кров, яка містить цю речовину, перелити людині, що не має її, то у неї утворюються в крові специфічні антитіла. Повторне вливання такій людині крові, яка містить резус-білок, може спричинити аглютинацію еритроцитів і тяжкі наслідки в організмі. Тому під час переливання крові важливо не тільки мати відповідні групи, а й однакову резус-належність, тобто (+)—>(+), а (-)—>(-).
Як бачимо, імунітет відіграє надзвичайно важливу роль у житті людини, але останнім часом все частіше почали проявлятися чинники, які зменшують опір організму проти інфекційних захворювань. До таких чинників належать нестача в організмі вітамінів, дія йонізуючого випромінювання, хімічні агенти, що шкідливо впливають на імунну систему тощо. Але найбільш небезпечним для імунної системи людини є проникнення в організм вірусу імунодефіциту людини (ВІЛ). Цей патоген спричинює надзвичайно небезпечне захворювання — синдром набутого імунодефіциту (СНІД), яке сучасна медицина подолати поки що не здатна.
Особливістю цього ретровірусу є те, що він діє специфічно саме на ті клітини, що відповідають за імунітет людини. Проникаючи у лімфатичну систему, він руйнує її, в результаті чого організм втрачає здатність протистояти будь-якій інфекції, знищувати пухлинні клітини, локалізувати дрібних паразитів тощо.
Джерелом ВІЛ є тільки людина, яка заражена ним з різними проявами хвороби СНІД, або людина, що є носієм вірусу, але не має ознак захворювання (безсимптомний носій). Аналогічні віруси тварин вважаються безпечними для людей. Інкубаційний період вірусу триває від кількох місяців до 4—6 років, після цього виникають перші ознаки захворювання. Спочатку спостерігається одночасне збільшення лімфатичних вузлів у кількох місцях (на шиї, пахвах, ліктьових згинах). Потім спостерігається прогресуюча втрата маси за незмінного харчування, підвищення температури тіла без видимих причин, що може тривати більше місяця. Далі, як правило, з'являються розлади шлунково-кишкового тракту, виникають гнійні запалення шкіри і статевих органів, анемія. У дітей часто буває стоматит. Прогресування хвороби супроводжується пневмонією нез'ясованої етіології, розладами нервової системи. З'являються злоякісні пухлини і згодом настає смерть.
Оскільки збудник СНІДу в наколишньому середовищі швидко гине, основними способами передачі захворювання є статевий шлях, прямий контакт крові вірусоносія з кров'ю здорової людини під час переливання крові чи користування недостатньо стерилізованим медичним інструментарієм. Можлива передача вірусу від матері до плоду, і, відповідно, захворює немовля. Також слід пам'ятати, що СНІД може передаватися під час статевого контакту з використанням презервативів недостатньої якості і через еротичний поцілунок, якщо в ротовій порожнині партнерів є якісь пошкодження слизових оболонок.
В Україні створені анонімні центри медичного обслуговування і профілактики СНІДу, постійно працюють консультаційні відділи при поліклініках і лікарнях. Встановлений жорсткий контроль за забором донорської крові, поширюється використання медичного інструменту одноразового використання. Держава застосовує всі необхідні заходи щодо профілактики цього захворювання, але все ж таки основним є суворе додержання гігієнічних норм кожним індивідом.
§ 34. Найхарактерніші дитячі захворювання
Звичайно, діти не до кінця усвідомлюють небезпеку інфекційних захворювань і, нехтуючи правилами особистої гігієни, часто хворіють на хвороби, які умовно можна назвати дитячими інфекціями. Крім того, це явище спричинюється ще й тим, що дитячий організм менш багатий на антитіла, ніж організм дорослої людини, у якої вже є стійкий імунітет. Отже, найпоширенішими інфекційними захворюваннями серед дітей є кір, краснуха, розеола, вітряна віспа, коклюш, паратиф та інші.
Кір. Інкубаційний період — 9—16 днів. Починається захворювання як простуда у тяжкій формі, що має тенденцію до посилення. Очі червоніють і сльозяться. У дитини спостерігається сильний і сухий кашель. Температура підвищується з кожним днем, приблизно на четвертий день за вухами з'являються рожеві плями, які згодом поширюються на обличчя і все тіло. Плями з часом набувають темного забарвлення. Температура залишається високою, доки плями вкривають все тіло, а потім вона поступово починає знижуватися.
Якщо температура залишається високою, то слід думати про ускладнення хвороби. Ускладненнями можуть бути бронхіт, пневмонія, вушні абсцеси тощо. Доки тримається висока температура, дитина не має апетиту і може їсти тільки рідку їжу. Якщо світло дратує дитину, слід зашторити вікна. Раніше вважалося, що світло сприяє розвиткові кору, але тепер встановлено, що це не так. У кімнаті має бути тепло. Не можна допускати до дитини людей з ознаками простуди, оскільки саме мікроби є причиною ускладнень. Полегшити перебіг захворювання можна своєчасним введенням гамма-глобуліну, дія якого триває близько двох тижнів.
Краснуха. Інкубаційний період — 12—20 днів. Ознак простуди майже немає. Може спостерігатися лише почервоніння
у горлі. Температура рідко коли перевищує 38,5 °С і дитина може почуватися нормально. В перший день захворювання з'являється сип, який має вигляд плоских рожевих плям, які потім стають блідішими і зливаються, так що тіло має вигляд одного суцільного запалення. Найхарактерніший показник краснухи — сильне збільшення і запалення лімфатичних вузлів за вухами і на шиї. Вони можуть набрякати ще до виявлення ознак захворювання.
Краснуха небезпечна також для жінок на перших трьох місяцях вагітності, оскільки це може негативно вплинути на плід. За тиждень краснуха проходить, якщо не з'являються ускладнення. Лікувальні заходи призначає лікар-інфекціоніст.
Розеола. Менш розповсюджене інфекційне захворювання, трапляється у віці 1—3 роки. Інкубаційний період триває кілька днів, після чого температура швидко підвищується, але дитина не виглядає дуже хворою. Інколи в перші дні можуть спостерігатися судоми. Через 2—3 дні температура знижується до нормальної і з'являється сип, схожий на сип під час захворювання на кір. Ще через 2 дні сип зникає. Дитина в цей період може бути капризною. Можливість ускладнень виключена.
Вітряна віспа. Інкубаційний період — 10—12 днів. Першою ознакою захворювання є виникнення прищиків на обличчі і тілі. Біля основи прищиків шкіра червона. Згодом вони лопаються і утворюється кірочка, а нові з'являються протягом чотирьох днів. У дорослих дітей може бути головний біль і загальна слабкість за день до появи віспин. Маленька ж дитина не помічає таких симптомів. Спочатку температура тримається в нормі, а потім підвищується. Віспини, як правило, сверблять.
Дитину тримають у ліжку протягом появи нових віспин. Свербіння можна частково зняти теплою ванною, в якій розчинено соду чи розчинний крохмаль. Зривати кірочку з пухирів неприпустимо. Хворого ізолюють до п'ятого дня від появи останньої віспини. Засохлі кірочки віспин не заразні.
Коклюш. Інкубаційний період — 5—14 днів. Першого тижня у дитини з'являється нежить і сухий кашель. Нежить згодом проходить, а кашель залишається. Тільки наприкінці другого тижня може з'явитися підозра на коклюш. Спостерігається судорожний кашель (8—10 раз на одному диханні), після тривалих нападів кашлю може початися блювання. Сильний кашель на початку першого тижня свідчить про те, що дитина захворіла на коклюш. Це захворювання може тривати від 4 тижнів до 2—3 місяців і становить надзвичайну небезпеку, особливо для дітей віком до двох років. Головна небезпека у загальному виснаженні організму й ураженні нервової системи. Більшість дітей відчувають себе краще, якщо в приміщенні прохолодно, але слід уникати переохолодження. Карантин триває протягом двох тижнів від зменшення кашлю. Якщо з хворим контактувало немовля, останньому слід негайно зробити ін'єкцію проти коклюшу, оскільки для немовляти коклюш так само небезпечний, як і чума.
Паратиф. Інкубаційний період — 11—23 дні. Це захворювання слинних залоз, які розташовані у впадині біля мочки вуха. Спочатку запалена залоза заповнює впадину, а потім набрякає увесь бік шиї. Дитина скаржиться на біль біля вуха і у горлі за день до появи пухлини. Температура спочатку невисока, але вона може піднятися на 2 — 3 день. Паратиф у середньому триває до 7—10 днів. Слід пам'ятати, що у хлопчиків у період статевого дозрівання інфекція може пошкодити одне чи обидва яєчка, а це може бути причиною безпліддя. Паратиф — заразне захворювання і, як вважає більшість спеціалістів, на нього можна перехворіти два рази.
Дитину тримають у ліжку, доки не спаде набряк на шиї. Деякі діти не можуть їсти кислі продукти, оскільки це подразнює запалені залози, але інші із задоволенням їдять лимони, що вкрай важливо для підвищення опірності організму. Необхідна обов'язкова консультація лікаря щодо засобів лікування і вкрай важливо правильно встановити діагноз, оскільки звичайне запалення лімфатичних вузлів, які розташовані поруч із слинними залозами, потребує зовсім іншого лікування.
Скарлатина. Інкубаційний період — 7—8 днів. Починається вона найчастіше запаленням зіва, блюванням, високою температурою, головним болем. Через 1—2 дні на теплих, вологих ділянках шкіри — в промежині, пахвинних ямках — виникає сип, який має вигляд однорідного почервоніння. Потім сип може поширитися на інші ділянки тіла, але навколо рота шкіра завжди залишається блідою. Горло дуже червоне. Починає червоніти і язик.
Скарлатина спричинюється стрептококовою інфекцією, дитина може її отримати від людей, що хворіють на ангіну, чи просто від носіїв стрептококів. Нагляд лікаря повинен забезпечуватися протягом усього періоду хвороби. Слід повідомляти про всі нові симптоми, як то: пухлини на шиї, червона сеча, біль у суглобах, повернення високої температури тощо. Крім того, підступність хвороби полягає у виникненні ускладнень уже після того, як дитина повністю одужала. Причина — переохолодження організму протягом 10—15 днів після зникнення останніх симптомів.
Дифтерія. Інкубаційний період — 5—8 днів. Дуже небезпечне захворювання, яке можна попередити. Якщо дитина одержала три ін'єкції проти дифтерії в перший рік життя, а потім додаткові щеплення в один рік і кожні наступні три роки, вона практично захищена від захворювання на дифтерію. Хвороба починається із загальної слабкості, почервоніння у горлі і високої температури. На мигдаликах утворюються білі плями, які можуть поширитися на все горло. З'являється кашель, утруднюється дихання. Як правило, дитину у разі підозри на дифтерію госпіталізують.
Поліомієліт. Інкубаційний період — 1—2 тижні. Епідемії найчастіше спостерігаються влітку та восени. Захворювання починається, як і більшість інших інфекцій, з головного болю, високої температури. Може спостерігатися блювання, запор чи пронос. У тяжких випадках може настати параліч кінцівок. Лікарі вважають, що переохолодження та перевтома роблять дитину вразливішою до захворювання. Діти влітку часто купаються у річці, тому не можна дозволяти їм робити це до посиніння шкіри і стукання зубів. Способи полегшення перебігу захворювання не відомі, але, з іншого боку, у більшості дітей воно відбувається без виникнення паралічу, а якщо він буває, то проходить безслідно. Стан хворої дитини покращується за умови належного догляду. Інколи параліч все ж таки залишається, тому необхідно завчасно попередити хворобу. Вакцина Солка, що виготовляється з вірусу поліомієліту, допомагає організму виробити відповідні антитіла і попередити паралітичну стадію, але вона не допоможе, якщо дитина вже контактувала з хворими.
Туберкульоз. Інкубаційний період невизначений. Це захворювання проходить по-різному у дітей і дорослих. У дорослих у легенях розвивається «пляма» чи «рубець», що поступово росте, і його легко визначити за допомогою флюорографії. Захворювання має такі симптоми, як кашель з мокротою, відсутність апетиту, швидка втомлюваність, підвищення температури, схуднення. У дітей же туберкульоз має інші форми. В перші роки життя опірність організму невелика, і інфекція може поширитися на все тіло. Тому не можна ні в якому разі допускати контакту немовляти з хворими на туберкульоз. У дітей старшого віку ця хвороба проходить у легкій формі, її перебіг можна навіть не помітити. В окремих випадках може спостерігатися блідість, роздратованість, втома, кашель. Туберкульоз може вражати легені, кістки, шийні лімфатичні вузли, але найчастіше ураження зазнають лімфатичні вузли біля основи легенів. У більшості випадків одужання відбувається протягом року чи двох, якщо додержувати правильного догляду відповідно до рекомендацій лікаря. На тяжку форму хворіють також підлітки, тому в Україні з метою виявлення захворювання на ранніх стадіях впроваджуються так звані туберкулінові випробування (реакція манту), які роблять усім без винятку дітям, починаючи з трирічного віку. Якщо після введення препарату шкіра в місці уколу червоніє і набрякає (позитивна реакція), то в організмі є або була паличка туберкульозу. Але це не означає, що є захворювання. Позитивна реакція вказує на захворювання тільки у немовлят, а у старшому
віці — на інфікування. Якщо в організмі була інфекція, то позитивна реакція зберігається на все життя. Коли, крім позитивної реакції на туберкулін, спостерігається кашель та інші симптоми, потрібне рентгенологічне дослідження для підтвердження діагнозу, і у випадку захворювання слід негайно почати лікування спеціальними методами. Крім того, обстеження проходять усі члени родини і люди, з якими хворий спілкується, щоб виявити джерело інфекції.
Діти, звичайно, хворіють і на хвороби, притаманні усім — ангіну, пневмонію, бронхіт, різні захворювання шкіри, специфічні захворювання органів. Слід пам'ятати, що діти не знають, з якою небезпекою вони можуть стикатися, тому відповідальність за їхнє здоров'я повністю лежить на батьках, вихователях, учителях.
КОНТРОЛЬНІ ЗАПИТАННЯ І ЗАВДАННЯ
1. Що розуміють під поняттям «інфекційні захворювання»?
2. Які групи організмів можуть спричинити інфекційні захворювання?
3. Що являє собою вірус? Які хвороби, що їх спричиняють віруси, ви знаєте?
4. Які захворювання спричиняють гриби?
5. Що таке гельмінтози?
6. Які періоди перебігу інфекційних захворювань вам відомі?
7. Що таке інкубаційний період?
8. Що називають епідемією, пандемією?
9. Яким чином збудники інфекційних захворювань потрапляють в організм людини?
10. Які профілактичні заходи впроваджуються щодо запобігання поширенню інфекційних захворювань?
11. Як впроваджуються карантин, обсервація?
12. У чому полягає зміст заходів дезінфекції, дезінсекції, дератизації?
13. Що таке імунітет і які форми імунітету існують?
14. Що являє собою СНІД, у чому його небезпека?
15. Як запобігти СНІДу?
16. Назвіть найхарактерніші дитячі захворювання. Які з них найнебезпечніші?
17. Що таке кір і краснуха, які їх симптоми і методи лікування?
18. Що таке розеола і вітряна віспа, які їх симптоми та методи лікування?
19. Що таке коклюш і паратиф, які їх симптоми і методи лікування?
20. Що таке скарлатина і дифтерія, які їх симптоми і методи лікування?
21. Що таке поліомієліт і туберкульоз? У чому соціальна небезпека туберкульозу?
РОЗДІЛ 11
ОСНОВИ МЕДИЧНОЇ ДЕОНТОЛОГІЇ
Існує вчення про юридичні, професійні та моральні обов'язки і правила поведінки медичного працівника щодо хворого. Воно називається деонтологією.
§ 35. Значення догляду за хворими. Особиста гігієна хворого
Під час тяжких травмувань або хвороби людина потребує чуйного ставлення до себе. Тому догляд за хворими слід розглядати як важливу частину лікування і відновлення здоров'я. Під час догляду за хворими важливо виявляти витримку, чуйність, уважність, спостережливість. Все це сприятиме довірі хворого до лікування і визначатиме його успіх.
Лікування — це комплекс заходів, які проводяться з метою послаблення страждань хворого і відновлення порушених функцій організму. Забезпечення успіху лікування досягається саме за рахунок правильного гігієнічного режиму, виконання всіх призначень лікаря, постійного нагляду за хворим, особливо у разі погіршення його стану. Отже, головною метою догляду за хворими є підтримка захисних функцій організму у боротьбі з хворобою.
Одна з небезпек, з якими може зіткнутися людина, перебуваючи у стані важкої хвороби з постільним режимом,—це пролежні. Поява у хворих пролежнів свідчить про поганий догляд. Пролежні — поверхневі або глибокі виразки, які утворюються внаслідок порушення кровообігу і змертвіння тканин. Їх появі сприяють незручна постіль зі складками, що рідко перестилається, наявність сміття, решток їжі. Найчастіше пролежні утворюються в ділянці крижових хребців, лопаток, потилиці, сідничних горбів та на інших місцях, де м'які тканини з одного боку здавлюються виступами кісток, а з другого — постіллю.
Для профілактики пролежнів можливі місця їх утворення час від часу розтирають марлевою серветкою, змоченою камфорним спиртом, одеколоном чи 0,25 %-вим розчином аміаку не менше одного разу на добу. Необхідний також легкий масаж. § 36. Особливості догляду за хворою дитиною
Догляд за хворою дитиною має свою специфіку і свій психологічний аспект. Коли дитина дійсно хвора, ви приділяєте їй підвищену увагу не тільки тому, що цього потребують медичні рекомендації, а й тому, що вам її просто шкода. Вам не важко часто готувати дитині їжу чи відставити у бік напій, від якого вона відмовилася, і зробити інший. Ви можете навіть придбати нові іграшки, щоб розважити дитину, підтримати її спокій.
Але необхідно знати, що дитина швидко звикає до свого нового стану і починає капризувати. Більшість дитячих хвороб проходять за декілька днів. І коли мати перестає хвилюватися, всі стосунки входять у норму. Але у разі затяжної хвороби зайва турбота може призвести до того, що дитина скористається своїм станом.
Коли дитина хвора, треба намагатися повернутися до звичного ритму життя якомога скоріше. Маються на увазі такі дрібниці, як спокійний вираз обличчя. Тон вашого голосу, коли ви питаєте, як дитина себе почуває, повинен бути таким, якби ви хотіли чути гарні новини. Не питайте дитину, чи подобається їй їжа, і не хваліть її вище міри за те, що вона з'їсть кілька ложок. Пам'ятайте, що від умовляння апетит хворої дитини втрачається швидше.
Звичайно, дитині необхідне спілкування. З нею треба гратися, читати книжки. Але якщо дитина вимагатиме все більше уваги, не вступайте з нею у суперечку, а просто встановіть години, коли вона може розраховувати на вашу увагу. Купуючи дитині нові іграшки, більше уваги приділяйте таким, які розвивали б її фантазію і якими вона могла б гратися без вашої допомоги (конструктори, альбоми для малювання, розфарбовки тощо). Якщо хвороба не інфекційна, запрошуйте друзів вашої дитини, залишайте їх обідати. Така поведінка дорослих дасть змогу дитині вести максимально можливий нормальний спосіб життя. Не допускайте поганої поведінки дитини і нечуйності відносно решти членів сім'ї.
Кожного разу, коли дитина хворіє, лікар докладно розповість про те, яким має бути її харчування, враховуючи характер захворювання і смаки дитини.
§ 37. Догляд за хворими під час лікування
Догляд за інфекційними хворими потребує особливої уваги, додержання правил особистої гігієни: мити руки після кожного контакту з хворим, його предметами чи виділеннями. Забороняється сідати на його постіль, їсти в кімнаті, де лежить хворий, виносити з неї предмети (посуд, особисті речі). Рекомендується носити респіратор чи багатошарову ватно-марлеву пов'язку. У домашніх умовах слід ізолювати людину від інших членів сім'ї, які ще не хворіли на цю хворобу. Хворого слід помістити в окрему кімнату, куди матиме доступ тільки одна людина, яка за ним доглядатиме. Біля дверей треба повісити халат, який слід надягати, входячи у кімнату до хворого. Таким чином, збудники хвороби не переноситимуться разом з одягом по квартирі. Як правило, дорослим людям не забороняється виходити з дому, якщо там є заразний хворий. Виняток становлять учителі, вихователі і люди, що мають відношення до продуктів споживання. Якщо хвора одна дитина в сім'ї, то іншим дітям не забороняється ходити в школу, відвідувати різні масові заходи. У разі захворювань на менінгіт, скарлатину, поліомієліт вимоги можуть бути суворішими.
Особливими є правила поводження з речами, що мають відношення до хворого.
Правильний догляд за інфекційними хворими — не тільки складова лікування, а й важливий протиепідемічний захід, який спрямовується на попередження поширення інфекцій. Звичайно, якщо інфекція небезпечна, хворого направляють у спеціалізовану інфекційну лікарню, де існує особливий режим, який попереджає проникнення інфекцій за територію лікарні.
§ 38. Вимірювання головних числових характеристик стану хворого
Будь-який хворий потребує застосування спеціальних процедур — складових процесу лікування або здійснення контролю над його станом. Це — вимірювання температури, пульсу, тиску, частоти дихання, збирання виділень, накладання компресів, гірчичників, промивання шлунка тощо.
Одним з головних показників стану людини є температура її тіла, оскільки більшість хворобливих процесів в організмі призводить до температурної реакції, що є складовою імунітету людини. Розподіл теплових потоків всередині тіла визначається його структурними особливостями. Тканини, розташовані ближче до поверхні тіла, мають нижчу температуру, ніж центральні. Найвищу температуру мають глибоко розташовані органи і тканини з інтенсивною теплопродукцією: серце, головний мозок, органи черевної і тазової порожнин. Найнижчу — тканини кінцівок.
Для вимірювання температури використовують медичні ртутні термометри зі шкалою від 33,2 до 42 °С, які зберігають в умовах лікарні у спеціальних банках, наполовину заповнених дезінфікуючим розчином (наприклад, 2 %-вим розчином карболової кислоти). На дно банки обов'язково кладуть шар вати, а на верхній кінець термометра надягають гумовий ковпачок для того, щоб мокрий термометр випадково не вислизнув з рук. У домашніх умовах термометри зберігаються у недоступному
для дітей місці у спеціальних картонних чи пластикових капсулах.
Протягом доби температура тіла здорової людини коливається від 36 до 37 °С (еталон — 36,6 °С). Найнижча температура спостерігається вранці (близько 36 °С), а найвища у 16— 17 год (досягає 37 °С). Тому вимірювання проводять двічі на день: о 6—7 і 17—18 годинах. Термометр повинен бути сухим, а стовпчик ртуті знаходитися нижче відмітки 35 °С. Температуру вимірюють найчастіше в пахвовій ділянці протягом 10 хв. Можна також вимірювати у пахвовій складці, ротовій порожнині і прямій кишці протягом 5 хв. Термометр повинен бути продезінфікованим, а місця, де вимірюється температура, протерті насухо рушником для запобігання одержання спотворених результатів. Для вимірювання температури в прямій кишці попередньо ставлять очисну клізму, а термометр змащують вазеліном.
Дата добавления: 2015-09-07; просмотров: 1110;
