Лекция № 6
Тема:«Организация сестринского ухода за пациентомпри острых хирургических заболеваниях органов брюшной полости».
План лекции:
1. Понятие об остром животе;
2. Первая доврачебная помощь при острых хирургических заболеваниях органов брюшной полости;
3. Организация сестринского ухода за пациентом при острых хирургических заболеваниях органов брюшной полости.
«Острый живот»— собирательный термин, под которым понимают острое воспаление брюшинного покрова в результате инфицирования из просвета полых органов или повреждения паренхиматозных органов с истечением в брюшную полость крови, желчи, мочи.
Больных с «острым животом» немедленно госпитализируют в хирургическое отделение. Клиническая картина «острого живота» обусловлена разлитым или отграниченным воспалением брюшины.
Запомни !!!
Ø Введение наркотических анальгетиков недопустимо.
Ø При подозрении на «острый живот» запрещается прием жидкости и пищи.
Ø Нельзя давать слабительные средства.
Ø Промывать желудок.
Заболевания понимаемые под термином «Острый живот»:
Ø Перитонит;
Ø Острый аппендицит;
Ø Прободная язва желудка и двенадцатиперстной кишки;
Ø Ущемленная грыжа;
Ø Острый холецистит;
Ø Непроходимость кишечника;
Ø Острый панкреатит;
Ø Желудочно-кишечное кровотечение.
Перитонит –это воспалительное заболевание брюшины.
Перитонит бывает:
Ø Криптогенный перитонит (самостоятельное заболевание брюшины) встречается редко;
Ø Отграниченный (местный);
Ø Разлитой (общий);
Ø Генитальный;
Ø Туберкулезный.
Отграниченный (местный) перитонит -возникает при отграничении участка воспаления спайками, петлями кишечника, локализуется вблизи источника воспаления (желчный пузырь, червеобразный отросток). Такие абсцессы вскрываются в просвет полого органа, и наступает самоизлечение. Местный перитонит протекает с менее выраженной интоксикацией и общей реакцией организма.
Разлитой (общий) перитонит –вызывают гнойники, которые образуются под печенью или между петлями кишечника, при быстром отграничении воспаления, прорываясь в брюшную полость. Протекает с более выраженной интоксикацией и общей реакцией организма. Прогноз зависит от сроков заболевания и как правило очень серьезный.
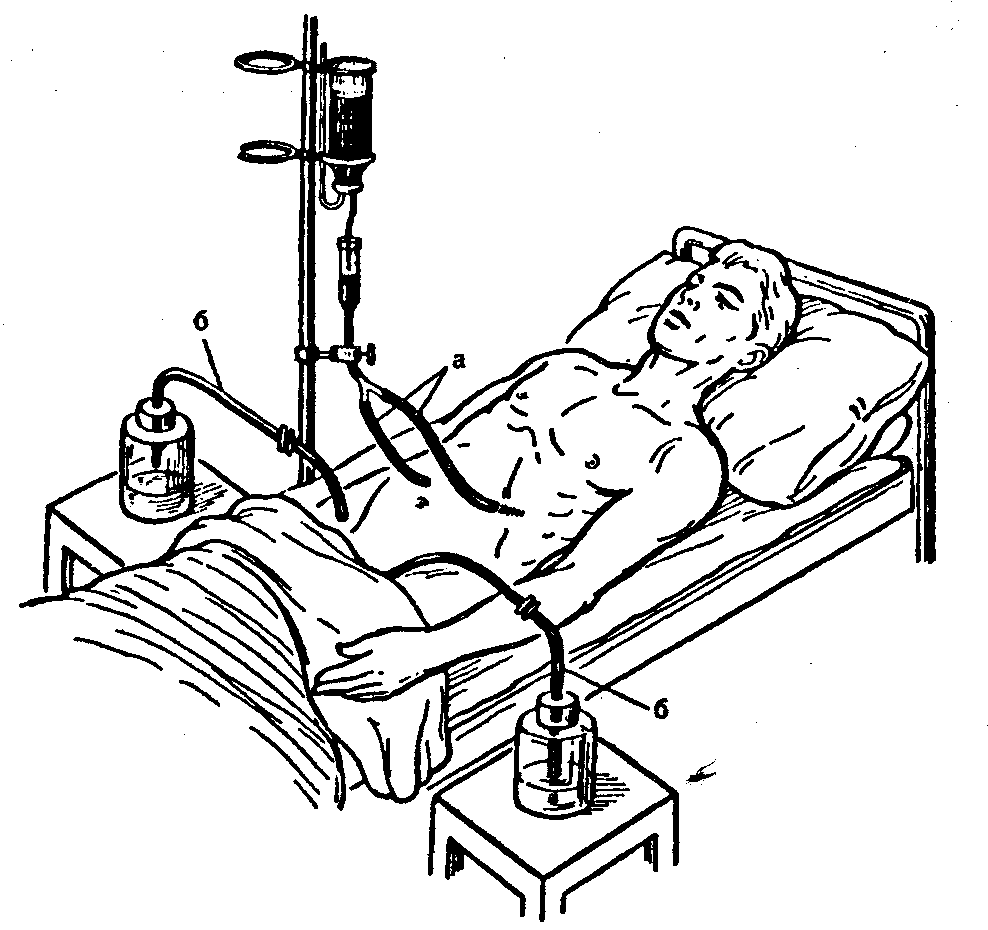
Рис. 2. Перитонеальный диализ, а — дренажи для введения жидкости и антибиотиков в брюшную полость; б — дренажи для оттока содержимого из брюшной полости.
Абсцессы брюшной полости -возникают после перитонита, могут быть образовать ограниченные гнойники в брюшной полости. Такие гнойники образуются под диафрагмой, печенью (поддиафрагмальный и подпеченочный абсцессы), в малом тазе — абсцесс прямокишечно-маточного углубления (дугласово пространство) и между петлями кишечника — межпетлевой абсцесс.
Генитальный перитонит - возникает в результате воспалительных процессов в матке или придатках. Эти формы, как правило, носят местный характер и ограничиваются малым тазом. Интоксикация выражена незначительно.
Туберкулезный перитонит - развивается у лиц, страдающих легочным туберкулезом. Начальные симптомы могут быть стертыми. Отмечаются неопределенные тупые или схваткообразные боли» рвота; понос, субфебрильная температура тела.
Острый аппендицит –воспаление чрево образного отростка (аппендикса).Заболевают с одинаковой частотой мужчины и женщины в любом возрасте. При перфорации отростка в свободную брюшную полость возникает разлитой перитонит.
Острый аппендицит в стадии инфильтрата – это воспалительный процесс в червеобразном отростке может переходить на окружающие ткани: сальник, слепую кишку и петли тонкой кишки. Является осложнением острого аппендицита, клиника начинается на 2-3 день после приступа острого аппендицита. У женщин инфильтрат встречается чаще, чем у мужчин. У больных старше 60 лет инфильтрат наблюдается в 6 раз чаще, чем у молодых.
Прободная язва желудка и двенадцатиперстной кишки –возникает в период обострения язвенной болезни, при стрессовых ситуациях, физических напряжениях, переедании, приеме алкоголя.
Чаще наблюдается перфорация язвы двенадцатиперстной кишки и желудка, расположенной на передней стенке. Перфорационное отверстие может прикрываться сальником (прикрытая перфорация).
В результате перфорации язвы возникает перитонит, который только вначале носит химический, асептический характер, а затем становится бактериальным.
Ущемленная грыжа -сдавление содержимого грыжевого мешка в грыжевых воротах.
Грыжа состоит из:
ü грыжевых ворот,
ü грыжевого мешка и его содержимого.
Размеры грыжевых ворот зависят от величины дефекта. Грыжевой мешок образован париетальной брюшиной, вышедшей через ворота.
Различают эластическое и каловое ущемление.
При эластическом ущемлений орган сдавливается в узком грыжевом отверстии. При каловом ущемлении кишечные петли, находящиеся в грыжевом мешке, растягиваются содержимым.
После омертвения ущемленного участка петля кишки отходит от грыжевых ворот, содержимое изливается в брюшную полость, в результате возникает разлитой перитонит.
Острый холецистит –это острое воспаление стенки желчного пузыря с нарушением его функций.
Острое воспаление при отсутствии камней определяют как бескаменный холецистит.
По степени воспалительных изменений в желчном пузыре различают:
ü катаральный,
ü флегмонозный,
ü гангренозный,
ü прободной холецистит.
Непроходимость кишечника или «кишечная непроходимость» - это собирательный термин, так как нарушение проходимости может возникнуть от самых разнообразных причин:
ü опухолей,
ü заворота кишок,
ü сдавления просвета кишки спайками,
ü обтурации инородными телами.
Это одно из наиболее тяжелых заболеваний органов брюшной полости. По частоте непроходимость кишечника занимает третье место среди экстренных заболеваний органов брюшной полости.
По механизму возникновения выделяют:
Ø механическую непроходимость кишечника,
ü паралитическая форма,
ü спастическая форма.
Ø динамическую непроходимость кишечника.
ü странгуляционной (при которой происходит сдавление сосудов),
ü обтурационной (с закупоркой просвета кишки опухолью, каловым камнем), (рис. 3).

Рис. 3. Основные виды кишечной непроходимости, а - ущемление кишки, б - инвагинация, в - спаечная непроходимость, г - заворот, д - обтурация опухолью, е - закупорка просвета кишки желчным камнем.
По клиническому течению кишечную непроходимость подразделяют на:
Ø острую,
Ø хроническую,
Ø рецидивирующую.
Различают кишечную непроходимость как:
Ø врожденную (относятся случаи пороков развития кишечника у ребенка),
Ø приобретенную (все остальные формы, возникающие от самых разнообразных причин).
Паралитическая форма – это паралич мускулатуры кишечника на значительном протяжении. Может возникнуть при перфорации, некрозах стенок полых органов и поджелудочной железы.
Спастическая форма –это спастическое сокращение участка кишки. Встречается относительно редко. Наблюдается в основном после операций на органах брюшной полости, когда в результате раздражения кишечной стенки возникает спазм на ограниченном протяжении. Иногда спазм является результатом заболевания ЦНС, повышенной возбудимости и моторной активности кишечника, хронических отравлений организма экзогенными ядами.
Динамическая непроводимость имеет нервно-рефлекторный характер, возникает как ответ на патологический процесс в брюшной полости. Общий перитонит, травма брюшной полости, забрюшинные гематомы, переломы поясничных и нижних грудных отделов позвоночника, грубые манипуляции во время лапаротомии вызывают парез кишечника.
Острый панкреатит – это воспаление поджелудочной железы. Может протекать в форме отека или некроза железы.
Причины острого панкреатита:
Ø камни и воспаление в желчных путях и пузыре,
Ø при нарушении оттока из протока поджелудочной железы (вирсунгов проток), вследствие закупорки его камнем,
Ø при стенозе большого дуоденального сосочка (фатеров сосок).
Ø расстройства кровообращения в железе,
Ø пищевые перегрузки,
Ø злоупотребление алкоголем,
Ø язвенная болезнь желудка и двенадцатиперстной кишки.
Острый панкреатит чаще встречается у мужчин молодого возраста (злоупотребляющих алкоголем) или у пожилых женщин с избыточной массой тела и заболеваниями сосудистой системы (гипертоническая болезнь).
Хирургическое лечение показано в фазе гнойного расплавления тканей, при секвестрации и расплавлении окружающей железу клетчатки. Выполняют лапаротомию, удаляют некротизированные участки поджелудочной железы, дренируют забрюшинное пространство через передний и задний (поясничный) доступы.
Симптом Щеткина — Блюмберга. При относительно быстром отнятии руки от вдавленной брюшной стенки возникает гораздо более резкая болезненность, чем при надавливании. Появление болей зависит от сотрясения пристеночной брюшины. Симптом характерен для всех процессов в брюшной полости, вызывающих раздражение брюшины (воспаление, кровотечение).
Симптом Ровзинга. При глубокой пальпации в левой подвздошной области появляются болевые ощущения справа (положительный Симптом Ровзинга). Болевые ощущения возникают в результате давления (толчка) газов из сигмовидной кишки, через поперечную ободочную на слепую кишку и измененный червеобразный отросток.
Симптом Бартомье. Пальпация на левом боку в положении на спине вызывает более резкую болезненность, зависящую от натяжения брыжейки, чем при хроническом аппендиците.
Желудочно-кишечное кровотечение.Причиной острого гастродуоденального кровотечения могут быть заболевания как желудка и двенадцатиперстной кишки, так и окружающих их органов:
1. Болезни желудка и двенадцатиперстной кишки :
ü язвенная болезнь,
ü пептические язвы после резекции желудка,
ü дивертикулы,
ü эрозивный гастрит,
ü опухоли,
ü туберкулез,
ü сифилис желудка и двенадцатиперстной киши.
2. Общие заболевания организма:
ü ожоговая болезнь,
ü инфекционные заболевания,
ü поражения нервной системы,
ü заболевания сердца,
ü декомпенсация сердечной деятельности,
ü осложнения лекарственной и гормональной терапии, при которых возникают острые язвы желудка с последующим кровотечением.
3. Болезни печени и селезенки с нарушением портального кровотока, варикозным, расширением вен желудка и пищевода;
4. Абсцесс и опухоли брюшной полости, проникающие и прорастающие-в просвет желудка, грыжи пищеводного отверстия диафрагмы.
5. Заболевания сосудов желудка и двенадцатиперстной кишки:
ü аневризмы,
ü склерозирование сосудов с последующим разрывом,
ü редкие формы язв с повреждением сосудистой стенки.
6. Болезни крови и геморрагические диатезы.
7. Разрывы слизистой оболочки желудка у алкоголиков.
Для оценки тяжести кровотечения обязательно измерение артериального давления, подсчет пульса, определение количества гемоглобина и эритроцитов, гематокрита (соотношение жидкой и плотной частей крови), объема циркулирующей крови (ОЦК).
Выделять три стадии тяжести кровопотери:
Ø компенсированную,
Ø субкомпенсированную,
Ø декомпенсированную.
При компенсированной кровопотере:
ü общее состояние удовлетворительное,
ü кожные покровы бледные,
ü максимальное артериальное давление до 100 мм рт. ст.,
ü пульс до 100 ударов в мин.,
ü венозное давление 80 мм вод. ст.
При субкомпенсированной кровопотере:
ü общее состояние средней тяжести,
ü бледность кожных покровов и слизистых оболочек,
ü артериальное давление до 80 мм рт. ст.,
ü пульс 120 ударов в мин.,
ü венозное давление 60 мм вод. ст.
При декомпенсированной кровопотере:
ü бледность кожных покровов и слизистых оболочек,
ü холодный пот,
ü артериальное давление 80 мм рт. ст.,
ü пульс свыше 120 ударов в мин.,
ü венозное давление- ниже 60 мм вод. ст.
Геморрагический эрозивный гастрит. Как причина кровотечения наблюдается у 10—15% больных.
Этиология и патогенез заболевания не изучены. Геморрагический гастрит развивается иногда без видимой причины у здорового человека. В ряде случаев эрозии возникают при заболеваниях нервной системы, инфекционных болезнях, сердечной недостаточности, при ожоговой болезни, у больных с гнойной тяжелой инфекцией, при длительном применении лекарственных и гормональных препаратов.
Желудочное кровотечение при раке желудка. Причиной кровотечения является, распад раковой опухли, но иногда возникает эрозия ветви крупного сосуда. В этом случае кровотечение может носить профузный характер. Как правило, кровотечение возникает у больных с большими, длительно существующими опухолями.
Синдром Маллори-Вейса (разрыв слизистой оболочки желудка). Источником кровотечения является один или несколько разрывов слизистой оболочки в кардиальном отделе желудка. Разрывы возникают при рецидивирующей упорной рвоте. Повреждение слизистой оболочки сопровождается кровавой рвотой, иногда обильной, повторной с нарушением гемодинамики. Диагноз возможен только при эндоскопическом исследовании желудка.
Кровотечение из варикозно расширенных вен пищевода. Некоторые заболевания печени (цирроз, опухоли, тромбоз воротной вены) сопровождаются варикозным расширением вен кардиального отдела желудка и пищевода.
Повышение давления в венах в 3 раза выше нормы приводит в сочетании с другими факторами к повреждению сосудистой стенки и профузному венозному кровотечению. Кровотечение может возникнуть внезапно среди полного здоровья или появиться у больного с признаками заболевания печени (увеличение печени и селезенки, желтуха).
Таблица 13. Первая доврачебная помощь при острых хирургических заболеваниях органов брюшной полости:




| При остром воспалительном процессе в брюшной полости основной задачей первой помощи является немедленная транспортировка больного в стационар. |
| В качестве первой помощи необходимо: Ø создать больному покой, Ø на живот положить пузырь со льдом или холодной водой, Ø больных нельзя кормить, поить, Ø ставить им очистительные клизмы, Ø промывать желудок, Ø давать слабительные средства, так как это может только способствовать распространению воспалительного процесса. | |
| Категорически запрещается введение наркотиков, обезболивающих средств, так как это затушевывает клиническую картину заболевания, затрудняя установление диагноза. | |
| Больных с желудочно-кишечным кровотечением транспортируют в положении лежа с приподнятым ножным концом носилок, что предупреждает обескровливание головного мозга. | |
| При кровотечение в брюшную полость больные подлежат немедленной транспортировке в больницу в положении лежа на спине. |
Организация сестринского ухода за пациентом при острых хирургических заболеваниях органов брюшной полости:
1. Подготовить функциональную кровать, застелить чистым постельным бельем;
2. Согреть постель теплыми грелками;
3. Подготовить на прикроватном столике поильник с водой, полотенце, лоток;
4. Проверить работу аппарата для искусственной вентиляции легких;
5. Подготовить ингаляцию увлажненным кислородом;
6. Уложить пациента на спину (после местного наркоза - на подушку, после общего - в течение двух часов горизонтально, без подушки). Голову на бок;
Режим двигательной активности после аппендоктомии:
Ø В первые 2 часа - строгий постельный режим. Положение пациента - лежа на спине, на подушке. Ноги слегка согнуты в коленях.
Ø В последующие 24 часа - постельный режим. Положение пациента в постели так, как ему удобно.
Ø Со второго дня после операции - палатный режим. Вставать и ходить по палате (по назначению врача).
Режим двигательной активности после резекции желудка, кишечника,
хлецистоэктомии:
Ø Впервые 2 часа положение пациента - лежа на спине, без подушки, голова на бок.
Ø В течение 12-24 часов строгий постельный режим.
Ø В последующие 3 дня - постельный режим. Положение - полу сидя, разрешается поворачиваться на бок.
Ø На 4 - 6 день - палатный режим по назначению врача. Разрешается вставать и ходить по палате.
7. Положить на место операционной раны брюшной стенки пузырь со льдом;
8. Положить валик под слегка согнутые колени ног, что способствует расслаблению брюшного пресса;
9. Укрыть пациента;
10. Проводить мониторинг функций жизненно важных органов:
ü следить за АД,
ü пульсом,
ü дыханием,
ü аскультативной картиной в легких,
ü температурой тела,
ü диурезом,
ü частотой и характером стула.
11. Регулярно отмечать:
ü концентрацию O2 во вдыхаемой смеси,
ü её влажность,
ü температуру,
ü Методику оксигенотерапии,
ü Работу аппарата ИВЛ;
12. Интубационную трубку следует извлекать только после того, как у пациента восстановится достаточно активное дыхание и не будет симптомов нарушения газообмена;
13. Проводить мероприятия по профилактике пневмонии: удалять из ротовой полости жидкие среды с помощью салфеток или электроотсоса, поколачивание, вибрационный массаж грудной клетки, обучить пациента дыхательной гимнастике;
14. При наличии внутрибрюшных дренажей — контроль за их состоянием, количеством и характером отделяемого, состоянием кожи вокруг дренажного канала;
15. В истории болезни отмечать количество отделяемого и его характер (гной, кровь и т.д.);
16. Раз в сутки меняют соединительные трубки на новые или промывать и дезинфицировать старые;
17. Необходимо наблюдать за повязкой, наложенной на операционную рану (при промокании повязки кровью, нужно сообщить врачу);
18. Регистрировать количество и характер отделяемого в повязку, своевременно заменять повязку по общим правилам перевязки хирургических больных;
19. Контроль за состоянием желудочного или назогастрального зонда и их обработка;
20. Оказывать психологическую поддержку пациенту;
21. Обеспечить режим внутрисосудистого (парентерального) питания с применением белковых препаратов, растворов аминокислот, жировых эмульсий, растворов глюкозы и электролитов.
22. Обеспечение постепенного перехода на энтеральное питание (4—5-е сутки после операции), кормление больных (до восстановления навыков самообслуживания), контроль за режимом питания (дробное, 5—6 раз в сутки), качеством механической и термической обработки пищи;
Кормление пациента после аппендоктомии:
ü в течение 10 ч – голод,
ü через 10-12 ч – диета № 1а,
ü через 2-ва дня диета № 1,
ü последующие дни до выписки - диета № 15.
Кормление пациента после операции на желудке и тонком кишечнике:
ü в течение 2-х дней не разрешается пить и употреблять пищу,
ü на 3-й день разрешается пить не более 2-х стаканов, диета - № 0,
ü на 4-й день - диета № 1а (молочные продукты исключить).
Кормление пациента после операции на толстом кишечнике:
ü с первого дня разрешается пить небольшими глотками. Первые 3-е суток назначают парентеральное питание,
ü с 4-го дня – диета № 1а с переходом в последующем на диеты 1б и 1а.
Уход при возникновении рвоты и регугитации:
Для предупреждения асфиксии
ü повернуть голову на бок и поставить лоток,
ü Удалить содержимое желудка с помощью электроотсоса,
ü Для предупреждения асфиксии содержимым желудка вводят тонкий желудочный зонд пациенту в послеоперационный период.
23. В послеоперационный период проводится обработка полости рта 2% раствором натрия гидрокарбоната или 1% раствором натрия гидрохлорида;
24. Оказывать помощь при физиологических отравлениях. При вздутии кишечника пациенту поставить газоотводную трубку. При запорах поставить гипертоническую клизму;
25. Осуществлять контроль за мочеиспусканием . Проводить уход за мочевым катетером при его наличии.
26. Обеспечить гигиенический туалет кожи и слизистых , помочь утром умыться;
- Проводить профилактику пролежней, при вынужденном продлении постельного режима (особенно у пожилых и ослабленных больных).
- Поддерживать санитарно-эпидемиологический режим палаты. Часто проветривать её (температура воздуха в палате должна быть 22 оС), облучать бактерицидной лампой, чаще проводить влажную уборку.
- Постель и бельё больного должны быть чистыми, сухими, заменять их по мере загрязнения.
- Обеспечить пациенту полный физический и психический покой, особенно сон.
- Создавать атмосферу уюта и комфорта в палате.
Литература
1. Буянов В.М., Нестеренко Ю.А. Хирургия: Учебник. - М.: «Медицина», 1993. – 624 с.
2. Буянов В.М., Нестеренко Ю.А. Первая медицинская помощь. М.: «Медицина», 2000. – 224 с.
3. Галкин Р.А., Двойников С.И. Сестринское дело в хирургии: Учебник. – М.: ГП «Перспектива», 1999. – 352 с.
4. Гребнев А.Л., Шептулин А.А. Хохлов А.М. Основы общего ухода за больными. Учеб. пособие. - М.: «Медицина», 1999 . – 288 с.
5. Колотилова И.А., Рыбочкина Т.В. Сестринское дело в хирургии. Опорные конспекты. – СПб.: «Санкт-Петербургский медицинский колледж №1», 2005. – 61 с.
6. Мурашко В. В., Шуганов Е. Г., Панченко А. В. Общий уход за больными. Учеб. пособие. - М: «Медицина», 1988. - 224 с.
7. Мухина С.А., Тарновская И.И. Атлас по манипуляционной технике сестринского ухода. – М.: « АНМИ», 1995. – 256 с.
8. Мухина С.А., Тарновская И.И. Практическое руководство к предмету "Основы сестринского дела". Учеб. пособие. - М.: «Родник», 2002. - 352 с.
9. Мышкина А.К. Справочник. Сестринское дело. – М.: «Дрофа», 2008. – 256 с.
10. Под ред. Палеева Н.Р. Справочник медицинской сестры по уходу. – М. НИО «КВАРТЕТ», «КРОН-ПРЕСС», 1994. – 544 с.
11. Щербакова Т.С. Справочник. Сестринское дело. – Ростов-на-Дону: «Феникс», 2008. – 608 с.
Дата добавления: 2015-09-29; просмотров: 1618;
