ЛАБОРАТОРНЫЕ МЕТОДЫ ИССЛЕДОВАНИЯ
Исследование крови. Общий анализ крови при воспалительных заболеваниях органов мочеполовой системы сопровождается лейкоцитозом со сдвигом лейкоцитарной формулы влево, увеличением скорости оседания эритроцитов (СОЭ). При злокачественных новообразованиях может наблюдаться значительное повышение СОЭ, развитие анемии.
Биохимическое исследование крови включает оценку суммарной азотвыделительной функции почек: значений креатинина, мочевины, мочевой кислоты (эти показатели повышаются при почечной недостаточности); состояния гомеостаза (электролиты - Na, К, Cl, С02). Обязательным является определение показателей функции печени - ферментов аспартатаминотрансферазы (АСТ) и аланинаминотрансферазы (АЛТ). Повышение глюкозы в сыворотке крови может говорить о наличии у больного сахарного диабета.
Исследование крови на простатический специфический антиген (ПСА). У мужчин старше 45 лет и при подозрении на рак предстательной железы обязательным является определение уровня ПСА в сыворотке крови - особого гликопротеина, вырабатываемого секреторным эпителием простаты и обеспечивающего разжижение эякулята. Основное его количество находится в протоках предстательной железы, тогда как в сыворотке крови в отсутствии заболеваний предстательной железы его концентрация невелика. Общепринятая норма ПСА в сыворотке крови - от 0 до 4 нг/мл.
Определение ПСА - важнейший компонент скрининга рака предстательной железы. Больные с повышенным значением ПСА подлежат дальнейшему обследованию. Для верификации диагноза применяется мультифокальная биопсия простаты.
ПСА является органоспецифическим, но не опухоль-специфическим маркером и может повышаться в силу ряда других причин: доброкачественной гиперплазии простаты, острого и хронического простатита, после различных инструментальных исследований (катетеризация, цистоскопия, биопсия), при острой и хронической задержке мочи, после эякуляции, езды на велосипеде, массажа предстательной железы; пальцевого ректального исследования.
Анализ мочи. Исследование мочи играет большую роль в распознавании заболеваний почек, мочевых путей и половых органов. Общий анализ мочи включает определение ее цвета, прозрачности, запаха, реакции, относительной плотности, наличия и степени концентрации в моче глюкозы и белка, подсчет форменных элементов крови, клеток эпителия мочевых путей, цилиндров, солей и бактерий. Для исследования следует брать свежевыпущенную мочу, так как длительное стояние мочи сопровождается изменением ее первоначального состава (вследствие разрушения форменных элементов, размножения микробов, изменения рН) и, следовательно, ведет к недостоверности результатов анализа.
Правила сбора мочи. Для анализа берется средняя порция мочи. После туалета наружных половых органов женщина раздвигает половые губы и собирает в контейнер среднюю порцию мочи. При сомнениях в чистоте собранной мочи у женщин следует осуществить ее забор путем катетеризации мочевого пузыря. Мужчинам необходимо сдвинуть крайнюю плоть и провести туалет головки полового члена. Больной начинает мочиться в унитаз, а затем подставляет стерильный контейнер.
Исследование мочи по Stamey-Mears. Общепринятым стандартом в топической диагностике воспалительных заболеваний нижних мочевых путей у мужчин считается порционное микроскопическое исследование мочи. Для микроскопического исследования и посева берутся четыре пробы (рис. 4.9). Первая - это первые 5-10 мл мочи, смешанной с содержимым уретры. Вторая проба представляет собой среднюю порцию мочи. Третья - секрет предстательной железы, который получают после трансректального массажа органа. Четвертая проба - это смесь пузырной мочи и секрета предстательной железы. Бактериологически первая проба мочи характеризует микрофлору мочеиспускательного канала, вторая - мочевого пузыря, а секрет предстательной железы (третья проба) и четвертая проба мочи - микрофлору предстательной железы. Таким образом, данное исследование позволяет локализовать патологический процесс (уретрит, простатит, цистит и т. д.) и выбрать оптимальную лечебную тактику в каждом конкретном случае.
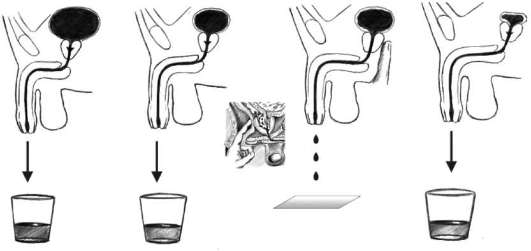
Рис. 4.9. Четырехпорционное исследование мочи и секрета предстательной железы по Stamey-Mears
Количество мочи. У здорового человека суточное количество мочи зависит от ряда факторов (физическая активность, количество принятой жидкости и др.) и в среднем составляет 1500 мл.
Цвет мочи зависит от концентрации в ней пигментов (преимущественно, урохрома). В норме моча прозрачная, соломенно-желтого цвета. Изменение цвета мочи может быть обусловлено характером питания, лекарственными препаратами, имеющимися заболеваниями. Интенсивность окраски мочи уменьшается при обильном ее выделении (вплоть до прозрачной) и, соответственно, усиливается при олигоурии.
Относительная плотность мочи в течение суток может колебаться и зависит от количества выпитой жидкости и диуреза. В норме суточные колебания относительной плотности мочи находятся в диапазоне от 1020 до 1026. Низкая плотность мочи, определяемая при повторных исследованиях, может свидетельствовать о снижении концентрационной способности почек (у больных с хроническим пиелонефритом и хронической почечной недостаточностью). Высокая плотность мочи отмечается при нефротическом синдроме, у больных сахарным диабетом.
Для оценки концентрационной функции почек используется проба Зимницкого.
Для этого мочу собирают в течение суток через каждые 3 часа. В каждой порции определяют относительную плотность мочи. При сохранении способности почек к осмотическому разведению и концентрированию наблюдается значительное колебание объема мочи и относительной плотности в отдельных порциях. Низкая относительная плотность с незначительными колебаниями расценивается как гипоизостенурия, которая свойственна поздней стадии хронической почечной недостаточности.
Реакция мочи. pH мочи в норме слабокислая и колеблется от 4,5 до 8,0. Реакция мочи обусловлена содержанием в ней свободных ионов водорода. Щелочная реакция может наблюдаться при загрязнении мочи, размножении в ней бактерий.
Запах мочи. Нормальная моча обладает слабым специфическим запахом, при длительном стоянии у нее появляется запах аммиака. У больных сахарным диабетом моча может приобретать запах гнилых яблок (ацетонурия).
Протеинурия- выделение белка с мочой. Протеинурия может быть ложной и истинной. Ложная (внепочечная) протеинурия обусловлена наличием в моче форменных элементов, влагалищных выделений и др. Истинная (почечная) протеинурия наблюдается при различных первичных и вторичных заболеваниях почек (амилоидоз, гломерулонефрит и др.), сопровождающихся нарушением фильтрации белка почечными клубочками. Концентрация белка в норме не превышает 0,033 г/л.
Лейкоцитурияи пиурия- наличие гноя в моче - характерный симптом воспалительного процесса в мочевой системе. Выраженная пиурия видна макроскопически. При наличии свыше 6-8 лейкоцитов в поле зрения при микроскопии осадка мочи говорят о лейкоцитурии. Она может наблюдаться как при специфических (туберкулез), так и при неспецифических (уретрит, простатит, цистит, пиелонефрит) воспалительных заболеваниях мочевой системы. В случае лейкоцитурии целесообразно произвести бактериологическое исследование мочи, позволяющее установить вид возбудителя воспаления и чувствительность к антибактериальным препаратам.
Бактериурия- наличие в моче бактерий. Нормальная моча считается стерильной, так как при правильно взятом посеве роста микробов на средах не бывает. Как и лейкоцитурия, бактериурия сопровождает воспалительные заболевания органов мочеполовой системы.
Наличие в моче бактерий при отсутствии жалоб расценивается как бессимптомная бактериурия. Определяется как изолированное появление определенного количества бактерий в образце мочи, полученном в условиях, исключающих контаминацию, при отсутствии симптомов мочевой инфекции. В настоящее время наибольшее распространение в диагностике бактериурии получил нитратный тест. Однако данный тест может быть негативным, если микроорганизмы не восстанавливают нитраты (Enterococci, S. saprophyticus, Acinetobacter и др.). В связи с этим единственно достоверным методом выявления бактериурии является бактериологическое исследование мочи.
Диагноз бессимптомной бактериурии устанавливается:
■ у женщин без клинической симптоматики - выявление в двух последовательно взятых образцах мочи одного и того же штамма микроорганизмов в количестве ≥ 103 КОЕ/мл мочи;
■ у мужчин при однократном заборе мочи - рост одного вида микроорганизмов в количестве ≥ 103 КОЕ/мл мочи;
■ образцы мочи, взятые катетером, - определение одного вида микроорганизмов в количестве ≥ 102 КОЕ/мл при однократном заборе мочи.
Гематурия- присутствие в моче эритроцитов (3 и более в поле зрения). Гематурия может быть микроскопической (эритроцитурия) и макроскопической (определяемой визуально). Моча, содержащая большую примесь крови, может иметь различную окраску: цвета клюквенного морса, мясных помоев.
Гематурия - чрезвычайно важный симптом, наблюдаемый при ряде урологических заболеваний. Особенно должна настораживать врача так называемая «безболевая» макрогематурия, нередко являющаяся симптомом злокачественных заболеваний органов мочевой системы. Следует помнить, что примесь крови в моче может быть обусловлена также приемом различных лекарственных препаратов (антикоагулянты), пищевых продуктов, заболеваниями крови и т. д.
Для выяснения местонахождения патологического процесса, вызвавшего гематурию, применяется трехстаканная проба. Больной мочится в три контейнера. Наличие крови в первой порции мочи (инициальная гематурия) говорит о локализации патологического процесса в мочеиспускательном канале (уретрит, рак, камень уретры). При патологии шейки мочевого пузыря и предстательной железы наблюдается терминальная гематурия - в конце мочеиспускания.
Равномерное окрашивание всех порций мочи может свидетельствовать о патологии мочевого пузыря и верхних мочевых путей (опухолях почки, почечной лоханки, мочевого пузыря, специфическом воспалительном процессе, мочекаменной болезни и др.). Характер кровяных сгустков также позволяет предположить источник кровотечения: червеобразные сгустки говорят о кровотечении из верхних мочевых путей, бесформенные образуются в мочевом пузыре.
В клинической практике также пользуются методами количественного подсчета форменных элементовв суточном объеме мочи (Каковского-Аддиса), в 1 мл мочи (Нечипоренко) и за 1 мин (Амбюрже). При исследовании форменных элементов крови методом Каковского-Аддисапроизводят подсчет форменных элементов в суточной моче (в норме количество лейкоцитов не превышает 2 х 106; эритроцитов - 1 х 106, цилиндров - 2 х 104). Метод Амбуржепредполагает исследование мочи, собранной в течение 3 часов. Более распространенным является подсчет форменных элементов крови в моче методом Нечипоренко.Количество эритроцитов и лейкоцитов определяют в 1 мл мочи. Мочу для исследования берут из средней порции. В нормальном анализе мочи в 1 мл обнаруживают не более 2000 лейкоцитов и 1000 эритроцитов, цилиндры отсутствуют.
При гемоглобинуриимоча имеет красноватую, иногда буро-коричневатую окраску вследствие содержания в ней свободного гемоглобина, метгемоглобина. Гемоглобинурия может наблюдаться при отравлениях, ожогах, переливании несовместимой крови.
Миоглобинурия- характеризуется наличием в моче миоглобина, придающего ей красноватую окраску. Миоглобинурия наблюдается при синдроме длительного сдавления.
Клетки эпителия.Наличие в моче нормальных эпителиальных клеток обычно не имеет диагностического значения. Это клетки либо почечного эпителия, либо слизистой оболочки мочевого пузыря, почечной лоханки. Обилие клеток плоского эпителия говорит о неправильно собранном анализе мочи. Диагностическое значение имеет нахождение в свежевыделенной моче атипичных клеток, что служит сигналом к проведению комплексного урологического обследования больного.
Цилиндрурия- наличие в моче цилиндров из белка или клеточных элементов, образующихся в просвете почечных канальцев. Выделяют зернистые, гиалиновые, восковидные, эпителиальные, эритроцитарные и лейкоцитарные цилиндры. Их обнаружение в моче говорит о наличии патологии почек.
В моче могут быть обнаружены сперматозоиды;обычно их находят в моче, собранной вскоре после эякуляции, или при сперматорее. Сперматозоиды в моче могут быть следствием ретроградной эякуляции, наблюдаемой после оперативных вмешательств на предстательной железе.
Пневматурия- наличие газа в моче; наблюдается при кишечно-пузырном свище, газообразующей инфекции мочевых путей, после инструментальных вмешательств на мочевом пузыре.
Исследование мочи на PCA 3. Новым перспективным методом диагностики является исследование мочи на PCA 3- специфический генный маркер рака предстательной железы.По сравнению с сывороточными значениями ПСА уровень РСА 3 в моче оказался более специфичным в диагностике рака простаты. В отличие от ПСА крови уровень РСА 3 в моче менее подвержен влиянию таких факторов, как доброкачественная гиперплазированная предстательная железа, простатит, использование ингибиторов 5-α-редуктазы и др.
Метод основан на обнаружении данного маркера с помощью полимеразной цепной реакции в осадке мочи, полученном после массажа органа. Анализ считается позитивным при значении PCA 3 (соотношение PCA 3/ПСА) ≥ 35, негативным при значении < 35. У мужчин со значением PCA 3 ≥ 35 вероятность обнаружения рака простаты при биопсии может достигать 62 %.
Исследование функции почек. Особое значение в исследовании функции почек придают определению в сыворотке крови уровня креатинина. В норме содержание его в крови не превышает 0,088 ммоль/л (0,044-0,088 ммоль/л). В отличие от мочевины, уровень которой при сохраненной функции почек может меняться как в большую, так и в меньшую сторону, креатинин - более стабильный во времени показатель. Содержание креатинина в крови - наиболее достоверный критерий, отражающий состояние азотвыделительной функции почек.
Для определения клубочковой фильтрации и канальцевой реабсорбции используется проба Реберга.Для этого собирают суточное количество мочи и по ней определяют средний клиренс эндогенного креатинина. У здорового взрослого человека клиренс эндогенного креатинина колеблется от 80 до 180 мл/мин, составляя в среднем 100-120 мл/мин.
Клиренс эндогенного креатинина вычисляют по формуле:
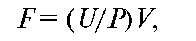
где F - клубочковая фильтрация; U - концентрация креатинина в моче; V- минутный диурез в первой порции мочи; Р - концентрация креатинина в плазме крови.
Пробы Фольгарда(пробы на разведение и концентрацию) позволяют выявить нарушения концентрационной функции почек.
Проба на разведение - водная функциональная проба, выполняемая натощак после опорожнения мочевого пузыря. После водной нагрузки (обследуемый за 15-30 мин выпивает 1,5 л воды) в течение 4 часов каждые полчаса определяют количество выделившейся мочи и ее относительную плотность. В нормальных условиях количество выделившейся за период исследования мочи должно приблизительно соответствовать количеству выпитой жидкости, а ее относительная плотность в последних порциях должна быть ниже 1003.
Проба на концентрацию отражает способность канальцевого эпителия к факультативной реабсорбции воды из первичной мочи и довольно точно отражает состояние канальцевого эпителия, особенно при диффузных тубулопатиях. Может проводиться через 4 часа после водной нагрузки. В течение 12 часов больной соблюдает постельный режим и полностью воздерживается от приема жидкости. Моча собирается каждые 2 часа в течение 8 часов. Показателем нормальной концентрационной способности является максимальная относительная плотность к концу исследования, равная 1030 или выше. Если относительная плотность мочи не превышает 1020, это является признаком нарушения концентрационной способности канальцевого эпителия.
Раздельная функция почек.В урологии нередко возникает необходимость оценить не только суммарную, но и раздельную функцию почек (например, при определении хирургической тактики у больных с патологией почек и, особенно,
при решении вопроса об удалении одной из них). Для изучения раздельной функции почек традиционно широко использовалась хромоцистоскопия, катетеризация одного или обоих мочеточников с раздельным сбором мочи из каждой почки. Получить информацию о структуре и функции каждой почки позволяет экскреторная урография. При этом на пораженной стороне контрастирование полостной системы почки не происходит или оно замедленно. Более точно раздельную функцию почек можно проверить с помощью радиоизотопных методов (см. «Радиоизотопные методы исследования»), преимуществами которых являются высокая информативность и малоинвазивность исследования.
Анализ выделений из мочеиспускательного канала и секрета предстательной железы. Исследование выделений из мочеиспускательного канала позволяет установить характер патологического процесса в уретре. Выделения могут различаться по цвету и консистенции, носить скудный или обильный характер.
Гнойные или слизистые выделения из мочеиспускательного канала возникают при его воспалении - уретрите. Подтвердить наличие воспалительного процесса помогает микроскопия соскоба со слизистой уретры, анализ первой порции мочи по Stamey-Mears. Забор выделений для микроскопического исследования лучше производить перед утренним мочеиспусканием, когда за время большого ночного интервала между мочеиспусканиями накапливается достаточное количество отделяемого уретры. Материал собирают на предметное стекло, высушивают и отправляют в лабораторию. Наличие лейкоцитов, слизи и уретральных нитей (участков некротизированной слизистой оболочки уретры) свидетельствует о воспалении мочеиспускательного канала, обилие лейкоцитов и амилоидных телец говорит о простатите.
При подозрении на воспалительный процесс в уретре следует произвести обследование на инфекции, передающиеся половым путем (ИППП). Для этого помимо микроскопических могут применяться серологические тесты, иммуноферментный анализ, а также получивший широкое распространение метод полимеразной цепной реакции (ПЦР).Это высокочувствительный тест, позволяющий определить возбудителя по наличию нуклеиновых кислот.
Секрет простатыполучают путем массажа предстательной железы. Его собирают на предметное стекло и отправляют на анализ в лабораторию. Показатели нормального секрета предстательной железы представлены в табл. 4.1.
Таблица 4.1. Показатели нормального секрета предстательной железы
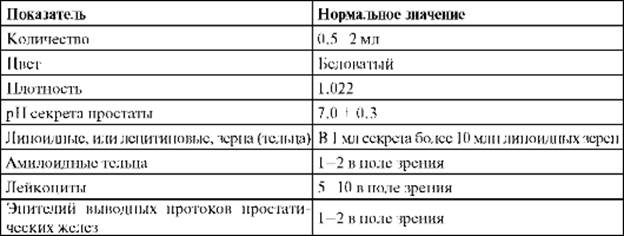
Воспаление предстательной железы сопровождается появлением в секрете лейкоцитов и бактерий, уменьшением количества лецитиновых зерен.
Исследование спермы. Это решающий метод оценки функционального состояния половых желез и фертильности у мужчин. Сперму получают путем мастурбации, собирая ее в стерильный контейнер, и исследуют в ближайшие 10-15 мин, так как при более длительном сроке хранения изменяются ее физико-химические свойства и снижается информативность исследования. При отсутствии спермы и наличии оргазма выполняется исследование осадка посткоитальной мочи для выявления в ней сперматозоидов. Наличие их свидетельствует о ретроградной эякуляции. Относительно высокая стабильность показателей сперматогенеза для каждого индивидуума позволяет ограничиться одним анализом спермы при условии нормоспермии. При патоспермии анализ спермы выполняется дважды, через 7-21 день, и с половым воздержанием не менее 2 и не более 7 дней. Показатели нормального эякулята представлены в табл. 4.2.
При оценке эякулята основными критериями его оплодотворяющей способности являются количество спермиев в 1 мл, процент активно подвижных и морфологически нормальных форм.
Таблица 4.2. Показатели нормального эякулята
Дата добавления: 2015-07-14; просмотров: 1181;
