Ультразвуковая допплерография артерий нижних конечностей 2 страница
 Запомните
Основой лечебного питания больных атеросклерозом должно служить умеренное ограничение энергетической ценности пищи (гипокалорийная диета), ограничение жиров, преимущественно животного происхождения (“низкожировая” диета), относительное увеличение доли растительных жиров, резкое ограничение простых углеводов и достаточные количества растительной клетчатки. Важным фактором, определяющим эффективность такой коррекции питания, является длительное (часто в течение всей жизни) применение подобных диет. Запомните
Основой лечебного питания больных атеросклерозом должно служить умеренное ограничение энергетической ценности пищи (гипокалорийная диета), ограничение жиров, преимущественно животного происхождения (“низкожировая” диета), относительное увеличение доли растительных жиров, резкое ограничение простых углеводов и достаточные количества растительной клетчатки. Важным фактором, определяющим эффективность такой коррекции питания, является длительное (часто в течение всей жизни) применение подобных диет.
|
Гиполипидемические диеты I и II ступени
Описанные принципы диетического лечения больных атеросклерозом используются при разработке большинства “низкожировых” и гипокалорийных диет как в нашей стране, так и за рубежом. Широкое распространение, например, получили рекомендации Американской ассоциации сердца (American Heart Association), согласно которым для лечения больных атеросклерозом используются 2 типа гиполипидемических диет (табл. 4.7). В этих диетах предусмотрено, прежде всего, ограничение потребления животных жиров, ограничение количества вводимых насыщенных ЖК и увеличение количества мононенасыщенных и полиненасыщенных ЖК.
Таблица 4.7.
Характеристика гиполипидемических диет, рекомендованных Американской ассоциацией сердца
| Название диеты | Краткая характеристика диет |
| Диета I ступени | 55–60% энергетических потребностей организма удовлетворяется за счет сложных углеводов (фрукты, овощи) |
| Менее 30% энергетических потребностей удовлетворяется за счет жиров | |
| Насыщенные ЖК составляют только 8–10% от общей энергетической потребности организма | |
| Соотношение полиненасыщенных и насыщенных ЖК = 1,0 Соотношение полиненасыщенных, мононенасыщенных и насыщенных ЖК — 1 : 1 : 1 | |
| Потребление ХС менее 300 мг в день | |
| Количество водорастворимой клетчатки составляет не менее 16 г в день | |
| Диета II ступени | 55–60% энергетических потребностей организма удовлетворяется за счет сложных углеводов (фрукты, овощи) |
| Менее 30% энергетических потребностей удовлетворяется за счет жиров | |
| Насыщенные ЖК составляют Ј 7% от общей энергетической потребности организма | |
| Соотношение полиненасыщенных и насыщенных ЖК > 1,4 Соотношение полиненасыщенных, мононенасыщенных и насыщенных ЖК — 1 : 1 : 0,7 | |
| Потребление ХС менее 300 мг в день | |
| Количество водорастворимой клетчатки составляет не менее 16 г в день |
Как видно из таблицы, в диете I ступени(Step I) потребление насыщенных жиров составляет 8–10% от общей калорийности пищи, а соотношение полиненасыщенных и насыщенных ЖК — больше 1,0. В диете II ступени (Step II) предусмотрено еще большее ограничение насыщенных ЖК (Ј 7%) и соотношение полиненасыщенных и насыщенных ЖК больше 1,4. В обоих типах диет за счет жиров удовлетворяется менее 30% энергетических потребностей организма. Количество экзогенного ХС не превышает 300 мг в сутки.
К сожалению, в реальной клинической практике около 75% больных ожирением и ГЛП, которым была назначена гипокалорийная диета с низким содержанием жиров в пище, после относительно короткого периода эффективного снижения ХС и избыточной массы тела в течение 1–2 лет вновь набирают большую часть из потерянного веса (Rolls B., Shide D.). Это объясняется прежде всего отказом многих больных от строгого соблюдения диетических рекомендаций, главным образом связанных с существенным ограничением в пищевом рационе жира и полноценного белка (Brodoff B.N.). Поэтому современные диетические рекомендации предусматривают не слишком резкое ограничение общей калорийности питания и особый акцент делают на изменение соотношения полиненасыщенных и насыщенных ЖК.
Эти факты объясняют, на наш взгляд, результаты недавно опубликованного метаанализа 19 рандомизированных исследований, в которых изучалась реальная эффективность описанных диетических вмешательств. Так, при применении гиполипидемической диеты I ступени уровень общего ХС снижался всего на 3,0%, а II ступени — на 6,1%. Имеются публикации, в которых снижение ХС плазмы достигало 10–11%. Тем не менее даже такой, сравнительно низкий, гиполипидемический эффект заметно уменьшает многие клинические проявления атеросклероза, в том числе количество острых коронарных и мозговых событий. По-видимому, речь идет, прежде всего, о положительном влиянии “низкожировых” диет с повышенным соотношением полиненасыщенных и насыщенных ЖК на состояние фиброзной оболочки атеросклеротической бляшки, что уменьшает вероятность ее разрывов и формирование пристеночных тромбов. Этот эффект, по-видимому, может быть усилен при дополнительном включении в состав гиполипидемических диет α-линоленовой кислоты и ω-3-полиненасыщенных ЖК.
Диета с повышенным содержанием α-линоленовой кислоты (“средиземноморская” или “Лионская” диета)
В этой диете предусмотрено существенное ограничение говяжьего, бараньего и свиного мяса, которое заменяется мясом домашней птицы. Рекомендуется употребление больших количеств корнеплодов, зелени, фруктов, морской рыбы. Сливочное масло и сливки заменяются оливковым и рапсовым маслом, а также маргарином мягких сортов. Количество пищевого ХС не превышает при этом 200–220 мг в сутки, а общее содержание жиров — не больше 30% от энергетической потребности. В состав “средиземноморской” диеты включено большое количество олеиновой (13% суточной калорийности пищи), линолевой (0,8%) и эйкозопентаеновой кислот. Количество пищевых волокон увеличено до 20 г в сутки.
Интересно, что при длительном применении “средиземноморской” диеты, несмотря на относительно небольшое снижение общего ХС плазмы (на 5%), ХС ЛНП (на 7%) и ТГ (на 14%) и повышение ХС ЛВП (на 10%), которое практически не отличалось от результатов в контрольной группе, при применении этой диеты был получен необычный клинический эффект: летальность и сердечно-сосудистая заболеваемость в группе вмешательства снижалась на 73% (!). При этом частота кардиальной смерти, нефатального ИМ, нестабильной стенокардии, сердечной недостаточности, мозгового инсульта и тромбоэмболий оказалась в 3,1 раза ниже, чем в контрольной группе с таким же гиполипидемическим эффектом.
Эти результаты лишний раз демонстрируют необходимость соблюдения больными атеросклерозом строгих диетических рекомендаций, основанных на описанных выше принципах. Кроме того, результаты длительного применения “средиземноморской” диеты подтверждают предположение о том, что механизмы положительного эффекта подобных диетических вмешательств гораздо шире, чем их влияние на уровень общего ХС и ХС ЛНП.
Диеты с высоким содержанием ω-3-полиненасыщенных кислот
В последние годы показано, что применение диет с повышенным содержанием ω-3-полиненасыщенных ЖК (эйкозопентаеновой и докозогексаеновой), содержащихся в жире морских рыб, у больных с атеросклерозом и ИБС снижает коронарную смертность на 30% и внезапную сердечную смерть на 45%. Доказано, что употребление жира морских рыб, отличающегося высоким содержанием эйкозопентаеновой и докозогексаеновой ЖК, на 25–30% уменьшает уровень ТГ плазмы, оказывая незначительное влияние на уровень общего ХС и ХС ЛНП.
Важной стороной действия ω-3-полиненасыщенных ЖК является их положительное влияние на эндотелиальную функцию и агрегацию тромбоцитов. Как известно, эйкозопентаеновая кислота ингибирует обмен арахидоновой кислоты, снижая продукцию тромбоксана А2 и увеличивая синтез простациклина, что уменьшает агрегацию тромбоцитов и склонность больных к тромбообразованию.
ω-3-полиненасыщенные ЖК способствуют также увеличению вариабельности сердечного ритма и снижению риска желудочковых аритмий у больных атеросклерозом и ИБС. Таким образом, независимо от влияния на уровень общего ХС и ХС ЛНП, прослеживается отчетливое кардиопротективное действие ω-3-полиненасыщенных ЖК.
Эйкозопентаеновая и докозогексаеновая ЖК содержатся в большом количестве в жире морских рыб, причем максимальным лечебным эффектом обладает жир, получаемый из тушек рыб в виде пищевого ихтиенового масла и эйконола. Пищевое ихтиеновое масло принимают в течение 3–4 мес в дозе 30 мл в сутки. Широко используется также отечественный препарат эйконол, который содержит жир морских рыб, богатый ω-3-полиненасышенными ЖК, а также витамины А, Е и D. Эйконол выпускается в капсулах по 1,0 г, которые принимают 4 раза в день. Продолжительность курса лечения — 2–3 месяца. Созданы и другие, в том числе таблетизированные, формы, содержащие эйкозопентаеновую и докозогексаеновую кислоты.
Показано, что клинический эффект может быть получен также при употреблении в пищу не менее 2 раз в неделю жирных сортов рыбы.
| 4.5.2. Медикаментозное лечение |

|
Отсутствие желательного эффекта от применения гиполипидемических диет (в частности, невозможность достижения целевого уровня общего ХС и ХС ЛНП) является основанием для начала лекарственной терапии атеросклероза. Многие исследователи полагают, что современные гиполипидемические препараты следует назначать у всех больных с установленным диагнозом атеросклероза или/и сахарного диабета (3-я категория больных, представленных в табл. 4.5) при уровне ХС ЛНП, превышающем 100 мг/дл (2,6 ммоль/л), причем не дожидаясь результатов пробной диетотерапии в течение 6–12 недель, как это рекомендуется национальной образовательной Программой борьбы с холестерином (США, 1993). В остальных случаях (при отсутствии клинических проявлений атеросклероза или/и сахарного диабета) при назначении медикаментозной терапии ГЛП можно ориентироваться на рекомендации, приведенные в табл. 4.5.
 Запомните
1. Если у больного имеется установленный диагноз атеросклероза любой локализации или/и сахарного диабета, то целью медикаментозной гиполипидемической терапии является, прежде всего, снижение уровня ХС ЛНП ниже 100 мг/дл. 2. Обязательное условие медикаментозной коррекции ГЛП — это строгое соблюдение диетических рекомендаций, описанных выше. 3. Дополнительными целями гиполипидемической медикаментозной терапии является поддержание уровня ТГ в плазме крови ниже 1,7 ммоль/л (150 мг/дл) и ХС ЛВП больше 1,15 ммоль/л (40 мг/дл). Запомните
1. Если у больного имеется установленный диагноз атеросклероза любой локализации или/и сахарного диабета, то целью медикаментозной гиполипидемической терапии является, прежде всего, снижение уровня ХС ЛНП ниже 100 мг/дл. 2. Обязательное условие медикаментозной коррекции ГЛП — это строгое соблюдение диетических рекомендаций, описанных выше. 3. Дополнительными целями гиполипидемической медикаментозной терапии является поддержание уровня ТГ в плазме крови ниже 1,7 ммоль/л (150 мг/дл) и ХС ЛВП больше 1,15 ммоль/л (40 мг/дл).
|
В клинической практике в настоящее время используются несколько классов гиполипидемических препаратов.
1. Ингибиторы 3-гидрокси-3-метилглютарил-КоА-редуктазы (ГМГ-КоА-редуктазы) или статины.
2. Секвестранты желчных кислот.
3. Фибраты.
4. Никотиновая кислота и ее производные.
Статины (ингибиторы ГМГ-КоА-редуктазы)
Статины относятся к новому классу антибиотиков (монокалинов), обладающих выраженным гиполипидемическим эффектом. По сути это единственный класс гиполипидемических ЛС, для которых доказана эффективность в уменьшении смертности, обусловленной ИБС, а также увеличения продолжительности жизни больных атеросклерозом.
Механизм действия статинов заключается в мощном конкурентном ингибировании ГМГ-КоА-редуктазы — фермента, участвующего в синтезе холестерина печеночной клеткой на самых ранних стадиях этого процесса (рис. 4.54). В результате снижается синтез ХС гепатоцитами и его содержание в клетках, что приводит к компенсаторному повышению числа ЛНП-рецепторов, а также к усиленному захвату и утилизации ХС ЛНП, циркулирующих в крови. Повышается также метаболизм других ЛП, содержащих белок апо-В, который распознается активированными ЛНП-рецепторами гепатоцитов.
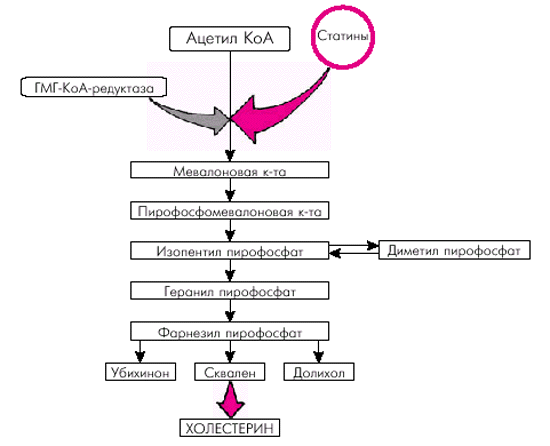
|
| Рис. 4.54. Синтез холестерина и механизм действия статинов. Схема. Объяснение в тексте |
Кроме того, ингибиторы ГМГ-КоА-редуктазы уменьшают эстерификацию ХС в клетках различных тканей, в том числе в энтероцитах, гепатоцитах и клетках сосудистой стенки. Это приводит к снижению всасывания ХС в кишечнике, секреции ЛОНП, наполнения макрофагов липидами, образования пенистых клеток и пролиферации гладкомышечных клеток, а также к нормализации повышенной агрегации тромбоцитов. В результате происходит уменьшение размеров и стабилизация атеросклеротических бляшек, уменьшается вероятность их разрыва и пристеночного тромбообразования (А.Я. Ивлева, 1998).
 Запомните
Положительные эффекты ингибиторов ГМГ-КоА-редуктазы (статинов) у больных атеросклерозом обусловлены: 1. Значительным снижением уровня ХС ЛНП в результате угнетения синтеза ХС, увеличения активности ЛНП-рецепторов, захвата и утилизации ЛНП из кровотока. 2. Стабилизацией атеросклеротической бляшки вследствие: Запомните
Положительные эффекты ингибиторов ГМГ-КоА-редуктазы (статинов) у больных атеросклерозом обусловлены: 1. Значительным снижением уровня ХС ЛНП в результате угнетения синтеза ХС, увеличения активности ЛНП-рецепторов, захвата и утилизации ЛНП из кровотока. 2. Стабилизацией атеросклеротической бляшки вследствие:
|
В клинической практике в настоящее время наиболее широко используются 4 препарата, относящихся к группе статинов:
- ловастатин (мевакор);
- симвастатин (зокор);
- правастатин (липостат);
- флювастатин (лескол).
Эти препараты получают из грибков Aspergillus terreus, Penicillium brevicompactum или синтетическим путем. В табл. 4.8 приведены рекомендуемые для длительного приема дозы этих ингибиторов ГМГ-КоА-редуктазы.
Таблица 4.8.
Рекомендуемые суточные дозы ингибиторов ГМГ-КоА-редуктазы для лечения атеросклероза
(по А.Я. Ивлевой)
| Препарат | Суточные дозы, мг/с | |
| взрослые | пожилые | |
| Ловастатин | 10–80 | до 80 |
| Симвастатин | 5–40 | до 40 |
| Правастатин | 10–40 | |
| Флювастатин | 20–80 |
Статины назначают в суточной дозе от 10–20 мг до 80 мг однократно вечером во время приема пищи или двукратно (утром и вечером). Вечерний прием препаратов предпочтителен, поскольку, как известно, скорость биосинтеза ХС оказывается наибольшей во время сна.
Начальная доза приема статинов обычно не превышает 10–20 мг в сутки; она увеличивается каждые 4 недели, если не достигнут желаемый уровень ХС. При снижении ХС ЛНП меньше 2,6 ммоль/л (100 мг/дл) доза снижается. Поддерживающая терапия проводится длительно, годами, под контролем показателей липидного обмена.
Побочные эффекты. Изредка (примерно в 1–2% случаев) при применении статинов могут наблюдаться следующие побочные эффекты:
- метеоризм, диарея, запор, тошнота, боли в животе;
- головные боли, головокружение;
- мышечные судороги, миалгия, миозит;
- изменения функциональных проб печени;
- усталость, нарушения сна, расстройства вкуса, зуд кожи;
- тератогенный эффект.
Большинство из этих побочных эффектов носят временный характер и проходят после снижения дозировки или отмены препаратов. Заслуживает внимания влияние ингибиторов ГМГ-КоА-редуктазы на мышцы. У больных, принимающих эти ЛС, может наблюдаться транзиторное возрастание креатинфосфокиназы (КФК) без каких-либо клинических симптомов. В редких случаях наблюдается миалгия, а в исключительных случаях — признаки миопатии вплоть до развития выраженного рабдомиолиза (острого воспаления и распада поперечнополосатых мышц, ведущего к миоглобулинурии и острой почечной недостаточности). По данным многочисленных клинических исследований, миопатия наблюдалась в основном у больных, одновременно со статинами лечившихся иммунодепрессантами (включая циклоспорин), фибратами (гемфиброзил) или никотиновой кислотой (ниацин). У больных, получавших ингибиторы ГМГ-КоА-редуктазы без применения указанных препаратов, миопатия развивалась всего в 0,1% случаев. Тем не менее возможность негативного влияния статинов на мышцы следует учитывать у всех пациентов с диффузными миалгиями, миозитами различного генеза и повышением уровня КФК.
При длительном лечении статинами следует периодически (каждые 4–6 недель) контролировать активность трансаминаз и других ферментов в крови. При возрастании на фоне лечения статинами уровня ферментов в 3 и более раз по сравнению с нормой следует оценить возможный риск продолжения лечения. Умеренное повышение активности трансаминаз (менее чем в 3 раза по сравнению с верхней границей нормы) при отсутствии каких-либо клинических проявлений не требует немедленной отмены препаратов.
Противопоказания. Прием ингибиторов ГМГ-КоА-редуктазы противопоказан в следующих клинических ситуациях.
1. Активные патологические процессы в печени или исходно повышенный уровень печеночных ферментов.
2. Беременность и кормление грудью.
3. Повышенная чувствительность к компонентам препаратов.
Поскольку почки почти не участвуют в выведении из организма ингибиторов ГМГ-КоА-редуктазы, изменений дозировок этих ЛС у пациентов с почечной недостаточностью не требуется.
 Запомните
Терапия статинами должна быть прекращена у любых пациентов, находящихся в тяжелом состоянии, в том числе при тяжелой острой инфекции, артериальной гипотензии, обширных хирургических вмешательствах, травмах, тяжелых метаболических, эндокринных или электролитных нарушениях. Запомните
Терапия статинами должна быть прекращена у любых пациентов, находящихся в тяжелом состоянии, в том числе при тяжелой острой инфекции, артериальной гипотензии, обширных хирургических вмешательствах, травмах, тяжелых метаболических, эндокринных или электролитных нарушениях.
|
Лечение статинами ведет к значительному и стабильному снижению общего ХС и ХС ЛНП (на 23–61%). Выраженность эффекта зависит от суточной дозы препаратов. Считают, что каждое удвоение суточной дозы статинов сопровождается дополнительным снижением ХС ЛНП на 6–7%. Под влиянием лечения уменьшается также содержание апо-В и апо-Е (на 15–25%). По данным многоцентровых рандомизированных плацебоконтролируемых исследований, при длительном применении ингибиторов ГМГ-КоА-редуктазы наблюдается достоверное снижение смертности от ИБС (на 42%), общей смертности (на 30%), частоты нефатальных коронарных событий (на 34%), уменьшение риска мозговых инсультов (на 21%) и перемежающейся хромоты (на 38%).
Таким образом, статины являются препаратами первого выбора для лечения больных атеросклерозом с повышенным уровнем общего ХС и ХС ЛНП (ГЛП IIа типа).
Фибраты
Производные фибровой кислоты (фибраты) используются в основном для лечения ГЛП, сопровождающихся высоким уровнем ТГ, т.е. при ГЛП IIб, III, IV и V типов.
Механизм действия фибратов заключается прежде всего в увеличении активности липопротеинлипазы, расщепляющей ЛОНП (см. выше). Кроме того, фибраты вызывают небольшое повышение уровня ЛВП и белков апо-АI и апо-АII в крови. Предполагается, что некоторые из препаратов этого класса (фенофибрат, безафибрат) ускоряют также метаболизм ХС в печени, возможно, снижая активность ГМГ-КоА-редуктазы. Под влиянием фибратов (кроме гемфиброзила) происходит также снижение содержания фибриногена и агрегации тромбоцитов, а также активация фибринолиза.
К производным фибровой кислоты (фибратам) относятся:
- гемфиброзил;
- фенофибрат;
- безафибрат;
- ципрофибрат и др.
В табл. 4.9 приведены суточные дозы фибратов, рекомендуемые для лечения больных атеросклерозом.
Таблица 4.9.
Суточные дозы фибратов, рекомендуемые для лечения больных атеросклерозом
| Препарат | Дозы (мг), кратность приема |
| Гемфиброзил | 600 ґ 2 раза в сутки или 900 1 раз (вечером) |
| Фенофибрат | 100 ґ 2–3 раза в сутки |
| Липантил 200М (микроионизированная форма фенофибрата) | 200 1 раз в сутки |
| Безафибрат | 200 ґ 3 раза в сутки |
| Ципрофибрат | 100–200 1 раз в сутки |
Клиническая эффективность фибратов при лечении больных атеросклерозом и ГЛП выражена в меньшей степени, чем ингибиторов ГМГ-КоА-редуктазы. При длительном лечении фибратами наблюдается снижение уровня ТГ (на 28–38%), умеренное повышение ХС ЛВП (на 8–9%), тогда как уровень общего ХС и ХС ЛНП не изменяется или незначительно уменьшается (на 6–10%). Эти изменения сопровождаются уменьшением смертности от ИБС (на 34%).
Следует помнить, что при лечении фибратами больных с ГЛП IV типа возможно повышение содержания в крови ХС ЛНП и общего ХС.
Побочные эффекты фибратов многочисленны, хотя и наблюдаются в целом относительно редко. Наиболее значимыми из них являются:
- миалгии, миопатии, слабость мышц, сопровождающиеся повышением КФК в крови;
- повышение литогенного индекса и образование камней в желчевыводящих путях;
- боли в животе, тошнота, анорексия, метеоризм, запоры;
- повышение активности печеночных ферментов;
- головная боль, обмороки, парестезии, головокружения, сонливость, депрессия, снижение либидо, гипотензия;
- кожные аллергические реакции;
- анемия, лейкопения (редкие осложнения).
Противопоказания. Лечение фибратами противопоказано в следующих клинических ситуациях.
1. Печеночная или почечная недостаточность.
2. Желчно-каменная болезнь, хронический холецистит, первичный билиарный цирроз печени.
3. Беременность и кормление грудью.
4. Гипопротеинемия.
5. Гиперчувствительность к препаратам.
Следует помнить, что при применении фибратов наблюдается усиление эффекта непрямых антикоагулянтов.
Секвестранты желчных кислот
Препараты этой группы в настоящее время используются в основном в качестве дополнительных ЛС, усиливающих гиполипидемическое действие статинов или фибратов. Возможно также самостоятельное назначение секвестрантов желчных кислот в случае непереносимости статинов.
ЛС этой группы связывают желчные кислоты в кишечнике, замедляя их реабсорбцию и увеличивая экскрецию с калом. Вследствие этого компенсаторно возрастает синтез желчных кислот в печени из ХС, содержание которого в гепатоцитах снижается. Это приводит к увеличению активности ЛНП-рецепторов печеночной клетки. В результате ускоряется процесс утилизации ХС ЛНП, уровень которого в плазме начинает снижаться.
К числу секвестрантов желчных кислот относятся:
o колестирамин и
o колестипол.
При их длительном применении уровень общего ХС и ХС ЛНП снижается на 10–20%. Одновременно наблюдается умеренное повышение ТГ и ХС ЛВП.
Побочные эффекты.Секвестранты желчных кислот сравнительно хорошо переносятся больными, поскольку они не всасываются в кишечнике и не оказывают токсического действия на организм. При приеме колестирамина и колестипола возможны запоры, метеоризм, тошнота, стеаторея, анорексия, панкреатит, геморроидальные кровотечения, кровотечения из язвы желудка и двенадцатиперстной кишки, а также нарушение всасывания других ЛС: b-адреноблокаторов, сердечных гликозидов, тиазидовых диуретиков, непрямых антикоагулянтов и т.д. При длительном применении возможно нарушение всасывания жирорастворимых витаминов (А, D, К) и фолиевой кислоты.
Противопоказания. Лечение секвестрантами желчных кислот противопоказано:
o при значительной гипертриглицеридемии (более 350–500 мг/дл);
o при обструкции желчевыводящих путей;
o при гиперчувствительности к препаратам;
o при беременности.
Никотиновая кислота и ее производные
Никотиновая кислота представляет собой водорастворимый витамин группы В (витамин РР). В дозах 1,5–3,0 г в сутки она оказывает выраженное гиполипидемическое действие, причем под влиянием никотиновой кислоты происходит снижение не только уровня ТГ и ЛОНП (на 20–40% в зависимости от типа ГЛП и дозы препарата), но и общего ХС и ХС ЛНП (на 10–70%). На 25–30% возрастает также уровень ХС ЛВП. В отличие от всех других гиполипидемических препаратов, никотиновая кислота обладает уникальной способностью на 30% снижать уровень ЛП (a), обладающих выраженной атерогенной активностью.
Длительное применение никотиновой кислоты приводит к уменьшению частоты развития ИМ (на 27%) и значительному снижению смертности от ИБС и общей смертности больных атеросклерозом.
Установлено, что никотиновая кислота подавляет липолиз жировой ткани и, соответственно, уменьшает мобилизацию свободных ЖК и их приток в печень, где происходит синтез ТГ и ЛОНП. В результате продукция ТГ и ЛОНП значительно снижается, причем чем выше исходный уровень ТГ, тем больше степень их снижения под влиянием никотиновой кислоты.
Абсолютными показаниями к назначению никотиновой кислоты является ГЛП V типа, осложнившаяся острым панкреатитом, который в случае рецидивирования может представлять непосредственную угрозу для жизни больного (А.А. Лякишев). Кроме того, длительное лечение никотиновой кислотой показано при всех остальных атерогенных типах ГЛП (IIа, IIб, III и IV).
Побочные эффекты. Несмотря на уникальные особенности гиполипидемического действия никотиновой кислоты и широкий круг показаний к ее использованию, длительное применение этого препарата у больных атеросклерозом существенно ограничено в связи с большим количеством побочных эффектов, вызванных преимущественно выраженными сосудистыми реакциями. Значительная вазодилатация при приеме никотиновой кислоты обусловлена увеличением продукции сосудорасширяющих простагландинов. Их эффект проявляется в виде приступообразных приливов жара, гиперемии лица и верхней половины туловища, сопровождающихся зудом кожи. Правда, в большинстве случаев эти явления проходят или ослабевают через несколько недель приема никотиновой кислоты.
Для уменьшения выраженности сосудистых реакций рекомендуют постепенно наращивать суточную дозу препарата, начиная с 300 мг в сутки, каждую неделю увеличивая дозу на 300 мг. Кроме того, за 30 мин до очередного приема никотиновой кислоты целесообразно назначение аспирина в дозе 325 мг, который, как известно, подавляет метаболизм арахидоновой кислоты.
К числу других побочных эффектов никотиновой кислоты относятся:
- повышение уровня глюкозы крови;
- повышение уровня мочевой кислоты крови;
- гепатотоксические реакции с повышением активности транаминаз и холестатической желтухой;
- обострение хронического гастрита, язвенной болезни двенадцатиперстной кишки и желудка в связи с раздражающим действием никотиновой кислоты на слизистые;
- возникновение суправентрикулярных аритмий;
- увеличение наклонности к образованию желчных камней.
Современные препараты никотиновой кислоты пролонгированного действия (например, эндурацин) отличаются меньшей частотой сосудистых реакций, но большей гепатотоксичностью.
Противопоказания. Прием никотиновой кислоты противопоказан:
- при тяжелых формах АГ;
- при подагре;
- при язвенной болезни желудка и двенадцатиперстной кишки;
- при тяжелых заболеваниях печени и снижении ее функционального состояния;
- при беременности и кормлении грудью;
- при индивидуальной гиперчувствительности к препарату.
Таким образом, длительное применение современных липидснижающих лекарственных препаратов, наряду со строгим выполнением диетических рекомендаций и воздействием на другие ФР (курение, АГ, сахарный диабет, гиподинамия), в большинстве случаев позволяет добиться существенного снижения числа коронарных и мозговых событий, а также смертности больных, связанной с осложнениями атеросклероза. В ряде случаев эффект гиполипидемической терапии может быть усилен при комбинированном применении описанных ЛС: например, статинов и фибратов или статинов и секвестрантов желчных кислот и т.п.
 Запомните
1. Статины и секвестранты желчных кислот относятся к препаратам, преимущественно снижающим уровень ХС ЛНП и общего ХС, и используются главным образом для лечения больных с ГЛП IIа типа, в частности при семейной гиперхолестеринемии. 2. Фибраты преимущественно снижают уровень ТГ и ЛОНП и повышают уровень ЛВП, оказывая незначительное действие на содержание ЛНП. Их применение показано для коррекции ГЛП IIб, III, IV и V типов. 3. Никотиновая кислота и ее производные обладают комбинированным действием и, наряду со снижением уровня ТГ, ЛОНП, уменьшают также содержание ХС ЛНП и общего ХС в плазме крови. Запомните
1. Статины и секвестранты желчных кислот относятся к препаратам, преимущественно снижающим уровень ХС ЛНП и общего ХС, и используются главным образом для лечения больных с ГЛП IIа типа, в частности при семейной гиперхолестеринемии. 2. Фибраты преимущественно снижают уровень ТГ и ЛОНП и повышают уровень ЛВП, оказывая незначительное действие на содержание ЛНП. Их применение показано для коррекции ГЛП IIб, III, IV и V типов. 3. Никотиновая кислота и ее производные обладают комбинированным действием и, наряду со снижением уровня ТГ, ЛОНП, уменьшают также содержание ХС ЛНП и общего ХС в плазме крови.
|
Помимо гиполипидемических ЛС у больных атеросклерозом показан также длительный прием антиагрегантов, способствующих уменьшению агрегации тромбоцитов, вязкости крови и снижению склонности больных к тромбообразованию. Методика лечения этими препаратами (аспирин, дипиридамол, тиклид и др.) подробно описана в главе 5.
Дата добавления: 2015-08-04; просмотров: 635;
