Результаты клинических исследований
При клиническом обследовании отмечались характерные лицевые признаки: увеличена высота нижней трети лица, лицо овальной формы, сглажены носогубные складки, рот полуоткрыт, язык во время глотания и речи, а также в период относительного физиологического покоя нижней челюсти располагается между передними резцами верхней и нижней челюстей, вследствие чего нарушалась функция глотания (инфантильный тип) и речи (рис. 3.2.1).
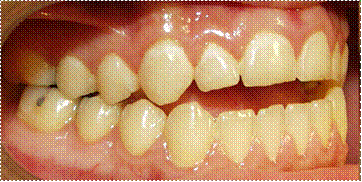
Рис. 3.2.1. Фото больного «В», 19 лет, основная группа.
При этом отмечалась повышенная активность подбородочной мышцы, мышц нижней губы, в некоторых случаях определялись точечные углубления, на коже подбородка – «симптом наперстка». Клинически был выявлен ротовой тип дыхание при отсутствии патологии верхних дыхательных путей. При этом губы обычно не смыкались.
При осмотре полости рта определяется вертикальная щель между зубами во фронтальном участке при смыкании зубных рядов, отсутствие контактов в области резцов и нижних клыков (рис. 3.2.2).
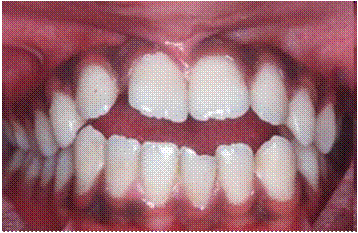
Рис. 3.2.2. Фото больного «Г», 23 года, контрольная группа. Определяется вертикальная щель между зубами во фронтальном участке при смыкании зубных рядов, отсутствие контактов в области резцов и нижних клыков.
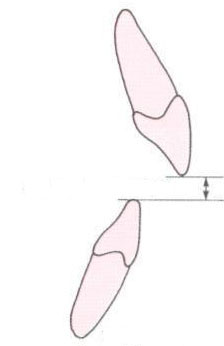
Рис. 3.2.3. Изображение несмыкания резцов. Наличие вертикальной щели между резцами (в среднем 6 мм.).
Нарушение функции жевания отмечено (со слов родителей) у всех обследованных пациентов. Наличие вертикальной щели между передними зубами (в среднем 6 мм.) приводит к затрудненному откусыванию пищи и дополнительной функциональной нагрузки на боковые зубы (рис. 3.2.3).
У всех пациентов в большей или меньшей степени имело место неправильная речевая артикуляция: речь вялая, невнятная; наблюдался межзубной астигматизм, неправильное произношение шипящих звуков.
Нарушена эстетика лица. Форма лица овальная, не пропорциональная, нижняя треть удлинённая. Носогубные складки сглажены, подбородок скошен.
При оценке гигиенического состояния полости рта у 3 пациентов выявлено неудовлетворительное гигиеническое состояние, что соответствует значению 1.8-2.4 балла ГИ. Как следствие этого определялось воспаление маргинального края десны. При проведении пробы Шиллера-Писарева воспалённая часть десны окрашивалась в светло-бурый цвет. Всем пациентам проводились профилактические мероприятия по гигиене полости рта. Больные обучались методикам чистки зубов, с использованием интердентальных средств индивидуальной гигиены: флоссов, межзубных ёршиков и др.
При определения состояния тканей пародонта, индекса (КПИ), выявили зубной налет, зубной камень, кровоточивость зубодесневого желобка, пародонтальный карман (2,10±0,06) у 3 пациентв. Больные были направлены на консультацию к пародонтологу.
После прохождения курса лечения у врача-пародонтолога, воспаление маргинального края десны у 3 пациентов не наблюдалось, значения индекса ГИ находились в пределах 1.4 баллов, что является нормой.
При оценке состояния сосудисто-нервного пучка электровозбудимость зубов у всех исследуемых в среднем имела одинаковое значение от 3 до 6 мкА.
Величина вертикальной щели между фронтальными зубами до лечения при биометрических исследованиях диагностических моделей челюстей составила от 3 до 8,9 мм, Р<0,5. Величины вертикальной щели между фронтальными зубами больше 9 мм не определено ни у одного больного (табл. 3.2.1).
Таблица 3.2.1
Величина вертикальной щели между фронтальными зубами до лечения
| Группа больных | Кол-во больных, (чел.) | Величина вертикальной щели | ||
| I степень (до 5 мм.) | II степень (до 9 мм.) | III степень (больше 9 мм.) | ||
| Основная | – | |||
| Контрольная | – | |||
| Всего | – |
Таблица 3.2.2
Показатели зубоальвеолярной высоты в группах до лечения
| Зубоальвеолярная высота в области фронтальных и боковых зубов верхней и нижней челюсти | ||||||
| в области 11-21 зуба | в области 14-24 зуба | в области 16-26 зуба | в области 31-41 зуба | в области 34-44 зуба | в области 36-46 зуба | |
| Ортогнати-ческий прикус, (норма, в мм.) | 15.0±0.08 | 14.9±0.08 | 13.5±0.08 | 14.7±0.08 | 14.7±0.08 | 13.5±0.07 |
| Основная группа (в мм.) | 11.5±0.65 | 18.4±0.18 | 17.0±0.25 | 11.5±0.44 | 18.2±0.31 | 17.0±0.29 |
| Контрольная группа (в мм.) | 11.6±0.32 | 18.3±0.54 | 16.9±0.51 | 11.6±0.56 | 18.1±0.48 | 16.9±0.52 |
Величины зубоальвеолярной высоты в группах до лечения, показали зубоальвеолярное укорочение в области резцов верхней челюсти на 4,51 мм, резцов нижней челюсти на 5,21 мм и зубоальвеолярное удлинение в области первого премоляра верхней челюсти на 3,52 мм, первого премоляра нижней челюсти на 3,37 мм, первого моляра верхней челюсти на 3,14 мм, первого моляра нижней челюсти на 3,56 мм, Р<0,5 (табл. 3.2.2).
Рентгенологические исследования ортопантомограмм 18 пациентов показали, что резцы имели сформированный корень. Наличие сформированного корня у резцов при вертикальной резцовой дизокклюзии, величины вертикальной щели между ними в среднем 6 мм и зубоальвеолярного укорочения в области резцов на 4,51-5,21мм - подтверждают необходимость комбинированного лечения этой аномалии.
После комплексного обследования и постановки окончательного диагноза «вертикальная резцовая дизокклюзия», составления плана лечения, больным в исследуемых группах на первом этапе лечения фиксировали несъемную ортодонтическую аппаратуру - брекет-систему фирм “Dentarum” (Германия) и “Leone” (Италия) с характеристикой рабочего паза 0,018 дюйма, проводили нивелирование зубов в зубную дугу, закрывали тремы и диастему, придавали зубам физиологическую ангуляцию и торк.
После фиксации брекет-системы у больных в основной и контрольной группах показатели электровозбудимости пульпы резцов имели значение - 3 мкА, что свидетельствует о реакции зубов на силу действия брекет-системи. Больные отмечали болезненность зубов при приеме пищи. Через 14 дней показатели ЭОД составляли - 3,5 мкА, через 70 дней нормализовались до 4 мкА. Длительность первого этапа лечения больных во всех группах составило - 90 дней.
На втором этапе лечения больным в основной группе, проводили хирургическую подготовку резцов верхней и нижней челюстей к ортодонтическому перемещению, способом одномоментного сквозного тоннелирования кости в области их корней.
После хирургической подготовки у больных в основной группе наблюдалась гиперемия, болезненность при пальпации слизистой рядом с областью операции.
Показатели электровозбудимости пульпы резцов, равнялись 2,2 мкА, что свидетельствует о влиянии операции на сосудисто-нервный пучок резцов.
После исчезновения местных послеоперационных воспалительных явлений: гиперемии, болезненности при пальпации, переходили к активному ортодонтическому лечению.
Исследуемым основной группы после хирургического этапа лечения, в активном периоде ортодонтического лечения, нитеноловые дуги заменяли стальными. Проводили фрагментацию дуг на три не зависимых друг от друга участка, устанавливали внутриротовые эластические тяги (эластическое кольцо). Величина силы тяг составляла 120 г/см² и способствовала быстрому вертикальному зубоальвеолярному удлинению во фронтальном участке челюстей с ослабленным по своей структуре участком кости альвеолярного отростка и зубоальвеолярному укорочению в боковых участках челюстей. Длительность активного ортодонтического этапа лечения больных в основной группе составила 60-90 дней.
Исследуемым в контрольной группе на втором этапе лечения, в активном периоде ортодонтического лечения, нитеноловые дуги заменяли стальными. Проводили фрагментацию верхней прямоугольной дуги на один не зависимый фронтальноый фрагмент. Величина силы тяг составляла 80 г/см². Длительность активного ортодонтического этапа лечения больных в основной группе составила 10 месяцев.
Показатели электровозбудимости пульпы перемещаемых резцов у больных в основной группе на этапе активного ортодонтического лечения в первые дни, после наложения эластических тяг имели значение 2,3 мкА, в контрольной - 2,1 мкА. Показатели ЭОД характеризуют повышение электровозбудимости пульпы перемещаемых резцов, как реакцию на действие силы эластических тяг при вертикальном зубоальвеолярном удлинении.
В динамике активного ортодонтического лечения показатели ЭОД изменялись и приходили к норме у больных в основной группе через 30 дней после наложения эластических тяг - 4,2 мкА, у больных контрольной группы через 120 дней - 3,5 мкА, Р<0,5 (рис. 3.2.4).

Рис. 3.2.4. Показатели электровозбудимости пульпы перемещаемых резцов у больных в основной и контрольной группах в динамике лечения.
Показатели КПИ имели значение у пациентов в основной группе - “0” баллов. При определении состояния тканей пародонта, у трёх пациентов в контрольной группе выявили зубной налет, зубной камень, кровоточивость зубодесневого желобка, пародонтальный карман, показатели КПИ составили - 2,10±0,06 баллов. У трёх пациентов в контрольной группе определялось воспаление маргинального края десны, как следствие неудовлетворительной гигиены полости рта. При проведении пробы Шиллера-Писарева, воспалённая часть десны окрашивалась в светло-бурый цвет (+). С пациентами проводились беседы о важности правильного использования интердентальных средств индивидуальной гигиены: флоссов, межзубных ёршиков, и др. при лечении брекет-системой. Больные были направлены на консультацию к пародонтологу.
После вертикального зубоальвеолярного удлинения в области резцов и зубоальвеолярного укорочения в области премоляров и первых моляров, нивелирования зубов в зубную дугу и коррекции положения челюстей в ортогнатическом прикусе у больных в основной и контрольной группах проводили снятие брекет-системы и приступали к ретенционному этапу лечения
В ретенционном этапе лечения для закрепления полученных результатов, пациентам в основной и контрольной группах устанавливали на 11, 12, 13, 21, 22, 23 зубы верхней челюсти и 31, 32, 33, 41, 42, 43 зубы нижней челюсти несъёмные лингвальные ретейнеры.
После снятия брекет-системы, в ретенционном этапе лечения показатели зубоальвеолярной высоты у пациентов в основной группе составили: в области 11-21 зуба - 14.5±0.21 мм, 31-41 зуба - 14.5±0.12, что показывает близкие значения к норме - 15.0±0.08 и 14.7±0.08 при ортогнатическом прикусе; в области 14-24 зуба - 15.0±0.46 мм, 34-44 зуба - 14.9±0.24 мм, при норме 14.9±0.08 мм и 14.7±0.08 мм; в области 16-26 зуба - 13.9±0.22 мм, 36-46 зуба - 14.0±0.41 мм, при норме - 13.5±0.08 мм и 13.5±0.07 мм.
Глубина резцового перекрытия у пациентов в основной группе составила 2,9±0,05 мм, при норме - 2,9±0,05 мм.
У пациентов в контрольной группе, показатели зубоальвеолярной высоты составили: в области 11-21 зуба - 14.1±0.52 мм, 31-41 зуба - 14.1±0.55, при норме - 15.0±0.08 и 14.7±0.08; в области 14-24 зуба - 18.3±0.17 мм, 34-44 зуба - 15.6±0.13 мм, при норме 14.9±0.08 мм и 14.7±0.08 мм; в области 16-26 зуба - 16.9±0.48 мм, 36-46 зуба - 14.7±0.52 мм, при норме - 13.5±0.08 мм и 13.5±0.07 мм, Р<0,5. Показатели зубоальвеолярной высоты характеризуют недостаточное зубоальвеолярное удлинение в области центральних резцов, зубоальвеолярное укорочение в области первых премоляров и неудовлетворительное зубоальвеолярное укорочение в области первых моляров (табл.. 3.2.3).
Глубина резцового перекрытия у пациентов в контрольной группе составила 1,2±0,05 мм, при норме - 2,9±0,05 мм.
Таблица 3.2.3
Показатели зубоальвеолярной высоты в группах после лечения
| Зубоальвеолярная высота в области фронтальных и боковых зубов верхней и нижней челюсти | ||||||
| в области 11-21 зуба | в области 14-24 зуба | в области 16-26 зуба | в области 31-41 зуба | в области 34-44 зуба | в области 36-46 зуба | |
| Ортогнатический прикус, (норма, в мм.) | 15.0±0.08 | 14.9±0.08 | 13.5±0.08 | 14.7±0.08 | 14.7±0.08 | 13.5±0.07 |
| основная группа (в мм.) | 14.5±0.21 | 15.0±0.46 | 13.9±0.22 | 14.5±0.12 | 14.9±0.24 | 14.0±0.41 |
| контрольная группа (в мм.) | 14.1±0.52 | 18.3±0.17 | 16.9±0.48 | 14.1±0.55 | 15.6±0.13 | 14.7±0.52 |
На ретенционном этапе лечения, пациенты в основной группе проходили курс занятий артикуляционной гимнастикой и коррекцией речи. Занятия с пациентами проводились под контролем врача один раз в неделю в течение 5-6 месяцев и самостоятельно – 2 раза в день по 10 минут. Пациенты в контрольной группе в течение 5-6 месяцев проходили курс занятий с логопедом.
Во время прохождения пациентами в основной группе курса занятий артикуляционной гимнастикой и коррекции речи и в контрольной курса занятий с логопедом, для оценки дефектов произношения звуков, речь записывали в звукоизолированной комнате, расстояние до микрофона фиксировано (25 см). Подбор текстового материала осуществлялся программой «SIMENS – Speech» 2005г. Данные полученных фонограмм обрабатывали в популярной и доступной всем программе «NERO 6 ULTRA EDITION 6.0.0.19». После обработки речи, данные записывали на CD диск, проводили спектральный анализ (рис. 3.2.5; 3.2.6).
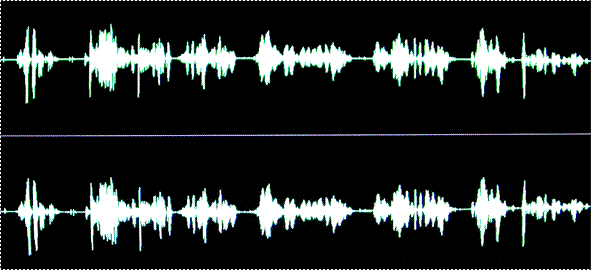
Рис. 3.2.5. Фото спектрограммы речи больного «А», 29 лет, основная группа, после снятия брекетов.
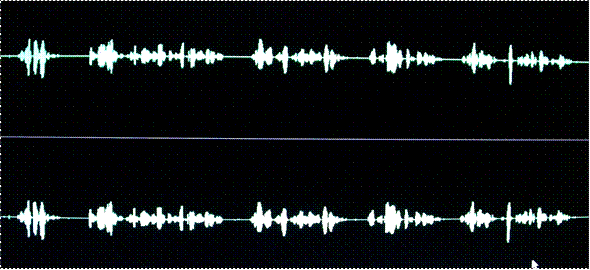
Рис. 3.2.6. Фото спектрограммы речи больного «А», 29 лет, основная группа, после прохождения курса занятий артикуляционной гимнастикой и коррекцией речи.
При анализе речи пациентов в основной и контрольной группах определяли следующие параметры:
1. Скрытые периоды речевых реакций - латентный период (Тл/мс) – от начала чтения теста до произнесения звука.
2. Длительность каждого речевого звука – (Тд/мс).
3. Продолжительность межсловесных пауз - (Тп/мс).
4. Силу каждого звука - (İ/мВт).
Полученные данные сравнивали с параметрами нормальной речи (табл. 3.2.4; 3.2.5; 3.2.6; 3.2.7).
Таблица 3.2.4
Измерение латентного времени – Тл (мс)
| Месяцы/ Группы | 1-й месяц | 2-й месяц | 3-й месяц | 4-й месяц | 5-й месяц |
| Норма | 146±52 | 146±52 | 146±52 | 146±52 | 146±52 |
| Основная группа | 304±77 | 201±59 | 149±08 | 146±54 | 146±98 |
| Контрольная группа | 304±81 | 301±12 | 292±23 | 281±88 | 147±53 |
Таблица 3.2.5
Измерение межсловесных пауз – Тп (мс)
| Месяцы / Группы | 1-й месяц | 2-й месяц | 3-й месяц | 4-й месяц | 5-й месяц |
| Норма | 2037±15 | 2037±15 | 2037±15 | 2037±15 | 2037±15 |
| Основная группа | 2415±68 | 2057±52 | 2053±91 | 2013±60 | 2032±43 |
| Контрольная группа | 2417±22 | 2378±76 | 2341±34 | 2253±11 | 2084±58 |
Таблица 3.2.6
Измерение длительности звука - Тд (мс)
Таблица 3.2.7
Измерение силы звука – I (мВт)
| Месяцы / Группы | 1-й месяц | 2-й месяц | 3-й месяц | 4-й месяц | 5-й месяц |
| Норма | 1567±04 | 1567±04 | 1567±04 | 1567±04 | 1567±04 |
| Основная группа | 1885±12 | 1577±10 | 1542±80 | 1593±29 | 1571±82 |
| Контрольная группа | 1891±45 | 1880±14 | 1723±56 | 1699±85 | 1577±20 |
| Месяцы / Группы | 1-й месяц | 2-й месяц | 3-й месяц | 4-й месяц | 5-й месяц |
| Норма | |||||
| Основная группа | 32.2 | 29.9 | 30.1 | 30.3 | 30.1 |
| Контрольная группа | 32.2 | 29.8 | 29.9 | 29.8 | 29.9 |
Показатели измерения скрытых периодов речевых реакций - латентного времени у больных в основной группе, пришли к 149±08 мс, норма - 146±52 мс, на 3-й месяц ретенционного этапа лечения. У пациентов в контрольной группе, показатели измерения скрытых периодов речевых реакций пришли к 147±53 мс, норма - 146±52 мс, на 5-й месяц ретенционного этапа лечения (табл. 3.2.4).
Показатели измерения межсловесных пауз – Тп., у больных в основной группе пришли к 2057±52 мс, норма - 2037±15 мс на 2-й месяц ретенционного этапа лечения. У пациентов в контрольной группе, показатели измерения скрытых периодов речевых реакций пришли к 2084±58 мс, норма - 2037±15 мс на 5-й месяц ретенционного этапа лечения (табл. 3.2.5).
Показатели измерения межсловесных пауз – Тп., у больных в основной группе пришли к 1577±10 мс, норма - 1567±04 мс на 2-й месяц ретенционного этапа лечения. У пациентов в контрольной группе, показатели измерения скрытых периодов речевых реакций пришли к 1577±20 мс, норма - 1567±04 мс на 5-й месяц ретенционного этапа лечения (табл. 3.2.6).
Показатели измерения силы звука – I., у больных в основной и контрольной группах, пришли к 29.9 и 28, 8 мВт., норма - 30 мВт, на 2-й месяц ретенционного этапа лечения.
Результаты рентгенологических исследований пациентов в основной группе, по окончанию лечения, показали быструю оссификацию и возобновление плотности кости в участке перемещаемых резцов.
У 3 пациентов в контрольной группе процес оссификации происходил медленно, периодонтальная щель перемещённых резцов расширенная, плотность кости уменьшена.
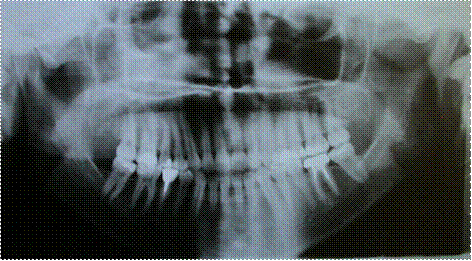
Рис. 3.2.7. Фото отртопантомограммы больного «А», 29 лет, основная группа, до лечения.
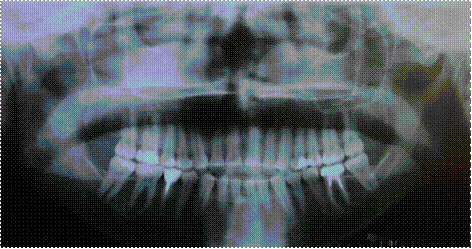
Рис. 3.2.8. Фото отртопантомограммы больного «А», 29 лет, основная группа, после лечения.
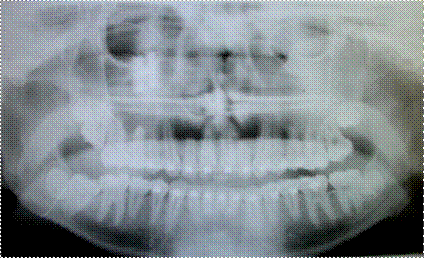
Рис. 3.2.9. Фото отртопантомограммы больного «Б», 25 лет, контрольная группа, после лечения.
Средняя продолжительность этапов комбинированного лечения вертикальной резцовой дизокклюзии у больных в основной группе:
1. Предхирургический этап лечения (установка брекет-системы, нивелирование зубов в зубную дугу) - 90 дней.
2. Активный ортодонтический этап лечения (вертикальное зубоальвеолярное перемещение резцов) - 75 дней.
3. Ретенционный этап (применение несъёмных лингвальных ретейнеров, коррекции речи и занятий артикуляционной гимнастикой для закрепления полученных результатов) - 360 дней.
Средняя продолжительность этапов ортодонтического лечения вертикальной резцовой дизокклюзии у больных в контрольной группе:
1. Начальный ортодонтический этап (установка брекет-системы, нивелирование зубов в зубную дугу) - 90 дней.
2. Активный ортодонтический этап лечения (вертикальное зубоальвеолярное перемещение резцов) - 300 дней.
3. Ретенционный этап (применение несъёмных лингвальных ретейнеров, курса лечения у врача-логопеда для закрепления полученных результатов) - 360 дней (рис. 3.2.7).

Рис. 3.2.10. Средняя продолжительность этапов комбинированного лечения вертикальной резцовой дизокклюзии у больных в основной группе и продолжительность этапов ортодонтического лечения у больных в контрольной группе.
Средняя продолжительность комбинированного лечения вертикальной резцовой дизокклюзии у больных в основной группе составила - 465 дней.
Средняя продолжительность ортодонтического лечения вертикальной резцовой дизокклюзии у больных в контрольной группе составила - 720 дней (рис. 3.2.8).

Рис. 3.2.11. Средняя продолжительность комбинированного лечения вертикальной резцовой дизокклюзии у больных в основной группе и продолжительность ортодонтического лечения у больных в контрольной группе.
РЕЗЮМЕ
На основании данных сбора анамнеза у 18 больных, в возрасте от 14 до 35 лет с диагнозом “Вертикальная резцовая дизокклюзия”, установлены вероятные причины аномалии: токсикоз беременности - 44,12%; преждевременные роды - 23,52%; искусственное вскармливание младенца - 44,12%; частые простудные заболевания - 58,82%; вредные привычки у больного в детском возрасте - 20,58%; ранняя потеря временных зубов в результате кариеса - 44,7%; ранняя потеря временных зубов в результате травмы 14,9%; задержка смены временного зуба - 49,5%.
При клиническом обследовании отмечались характерные лицевые признаки: увеличена высота нижней трети лица, лицо овальной формы, сглажены носогубные складки, рот полуоткрыт, язык во время глотания и речи, а также в период относительного физиологического покоя нижней челюсти располагается между передними резцами верхней и нижней челюстей , вследствие чего нарушалась функция глотания (инфантильный тип) и речи. При осмотре полости рта определяется вертикальная щель между зубами во фронтальном участке при смыкании зубных рядов, отсутствие контактов в области резцов и нижних клыков. Нарушение функции жевания отмечено (со слов родителей) у всех обследованных пациентов. Наличие вертикальной щели между передними зубами (в среднем 6 мм.) приводит к затрудненному откусыванию пищи и дополнительной функциональной нагрузки на боковые зубы. У всех пациентов в большей или меньшей степени имело место неправильная речевая артикуляция: речь вялая, невнятная; наблюдался межзубной астигматизм, неправильное произношение шипящих звуков.
При оценке гигиенического состояния полости рта у 3 пациентов выявлено неудовлетворительное гигиеническое состояние, что соответствует значению 1.8-2.4 балла ГИ. Как следствие этого определялось воспаление маргинального края десны. При проведении пробы Шиллера-Писарева, воспалённая часть десны окрашивалась в светло-бурый цвет. При определении состояния тканей пародонта, индекса (КПИ), выявили зубной налет, зубной камень, кровоточивость зубодесневого желобка, пародонтальный карман (2,10±0,06) у 3 пациентов. Больные были направлены на консультацию к пародонтологу.
При оценке состояния сосудисто-нервного пучка, электровозбудимость зубов у всех исследуемых, в среднем имела одинаковое значение от 3 до 6 мкА. Величина вертикальной щели между фронтальными зубами до лечения, при биометрических исследованиях диагностических моделей челюстей составила от 3 до 8,9 мм, Р<0,5. Величины вертикальной щели между фронтальными зубами больше 9 мм не определено ни у одного больного. Показатели зубоальвеолярной высоты в группах до лечения показали зубоальвеолярное укорочение в области резцов верхней челюсти на 4,51 мм, резцов нижней челюсти на 5,21 мм и зубоальвеолярное удлинение в области первого премоляра верхней челюсти на 3,52 мм, первого премоляра нижней челюсти на 3,37 мм, первого моляра верхней челюсти на 3,14 мм, первого моляра нижней челюсти на 3,56 мм, Р<0,5 (табл. 3.2.1.2).
Рентгенологические исследования ортопантомограмм 18 пациентов показали, что резцы имели сформированный корень. Наличие сформированного корня у резцов при вертикальной резцовой дизокклюзии, величины вертикальной щели между ними в среднем 6 мм и зубоальвеолярного укорочения в области резцов на 4,51-5,21 мм, подтверждают необходимость комбинированного лечения этой аномалии.
После фиксации брекет-системы у больных в основной и контрольной группах показатели электровозбудимости пульпы резцов имели значение - 3 мкА, что свидетельствует о реакции зубов на силу действия брекет-системи. Больные отмечали болезненность зубов при приеме пищи. Через 14 дней показатели ЭОД составляли - 3,5 мкА, через 70 дней нормализовались до 4 мкА. Длительность первого этапа лечения больных во всех группах составило - 90 дней.
После хирургической подготовки у больных в основной группе наблюдалась гиперемия, болезненность при пальпации слизистой рядом с областью операции. Показатели электровозбудимости пульпы резцов, смежных с ретенированным клыком, равнялись 2,2 мкА, что свидетельствует о влиянии операции на сосудисто-нервный пучок резцов.
Показатели электровозбудимости пульпы перемещаемых резцов у больных в основной группе, на этапе активного ортодонтического лечения, в первые дни после наложения эластических тяг имели значение 2,3 мкА, в контрольной - 2,1 мкА. Показатели ЭОД характеризуют повышение электровозбудимости пульпы перемещаемых резцов, как реакцию на действие силы эластических тяг при вертикальном зубоальвеолярном удлинении.
В динамике активного ортодонтического лечения показатели ЭОД изменялись и приходили к норме у больных в основной группе через 30 дней после наложения эластических тяг - 4,2 мкА, у больных контрольной группы через 120 дней - 3,5 мкА, Р<0,5.
Показатели КПИ имели значение у пациентов в основной группе - “0” баллов. При определении состояния тканей пародонта, у трёх пациентов в контрольной группе выявили зубной налет, зубной камень, кровоточивость зубодесневого желобка, пародонтальный карман, показатели КПИ составили - 2,10±0,06 баллов. У трёх пациентов в контрольной группе определялось воспаление маргинального края десны, как следствие неудовлетворительной гигиены полости рта. При проведении пробы Шиллера-Писарева воспалённая часть десны окрашивалась в светло-бурый цвет (+). С пациентами проводились беседы о важности правильного использования интердентальных средств индивидуальной гигиены: флоссов, межзубных ёршиков, и др. при лечении брекет-системой. Больные были направлены на консультацию к пародонтологу.
После снятия брекет-системы, на ретенционном этапе лечения показатели зубоальвеолярной высоты у пациентов в основной группе составили: в области 11-21 зуба - 14.5±0.21 мм, 31-41 зуба - 14.5±0.12, что показывает близкие значения к норме - 15.0±0.08 и 14.7±0.08 при ортогнатическом прикусе; в области 14-24 зуба - 15.0±0.46 мм, 34-44 зуба - 14.9±0.24 мм, при норме 14.9±0.08 мм и 14.7±0.08 мм; в области 16-26 зуба - 13.9±0.22 мм, 36-46 зуба - 14.0±0.41 мм, при норме - 13.5±0.08 мм и 13.5±0.07 мм. Глубина резцового перекрытия у пациентов в основной группе составила 2,9±0,05 мм, при норме - 2,9±0,05 мм.
У пациентов в контрольной группе, показатели зубоальвеолярной высоты составили: в области 11-21 зуба - 14.1±0.52 мм, 31-41 зуба - 14.1±0.55, при норме - 15.0±0.08 и 14.7±0.08; в области 14-24 зуба - 18.3±0.17 мм, 34-44 зуба - 15.6±0.13 мм, при норме 14.9±0.08 мм и 14.7±0.08 мм; в области 16-26 зуба - 16.9±0.48 мм, 36-46 зуба - 14.7±0.52 мм, при норме - 13.5±0.08 мм и 13.5±0.07 мм, Р<0,5. Показатели зубоальвеолярной высоты характеризуют недостаточное зубоальвеолярное удлинение в области центральных резцов, зубоальвеолярное укорочение в области первых премоляров и первых моляров (табл.. 3.2.3). Глубина резцового перекрытия у пациентов в контрольной группе составила 1,2±0,05 мм, при норме - 2,9±0,05 мм.
Показатели измерения скрытых периодов речевых реакций - латентного времени у больных в основной группе, пришли к 149±08 мс, норма - 146±52 мс, на 3-й месяц ретенционного этапа лечения. У пациентов в контрольной группе, показатели измерения скрытых периодов речевых реакций пришли к 147±53 мс, норма - 146±52 мс, на 5-й месяц ретенционного этапа лечения (табл. 3.2.4).
Показатели измерения межсловесных пауз – Тп., у больных в основной группе пришли к 2057±52 мс, норма - 2037±15 мс, на 2-й месяц ретенционного этапа лечения. У пациентов в контрольной группе, показатели измерения скрытых периодов речевых реакций пришли к 2084±58 мс, норма - 2037±15 мс, на 5-й месяц ретенционного этапа лечения (табл. 3.2.5).
Показатели измерения межсловесных пауз – Тп., у больных в основной группе пришли к 1577±10 мс, норма - 1567±04 мс, на 2-й месяц ретенционного этапа лечения. У пациентов в контрольной группе, показатели измерения скрытых периодов речевых реакций пришли к 1577±20 мс, норма - 1567±04 мс, на 5-й месяц ретенционного этапа лечения (табл. 3.2.6).
Показатели измерения силы звука – I., у больных в основной и контрольной группах, пришли к 29.9 и 28, 8 мВт., норма - 30 мВт, на 2-й месяц ретенционного этапа лечения.
Результаты рентгенологических исследований пациентов в основной группе по окончанию лечения показали быструю оссификацию и возобновление плотности кости в участке перемещаемых резцов. У 3 пациентов в контрольной группе процес оссификации проиходил медленно, периодонтальная щель перемещённых резцов расширенная, плотность кости уменьшена.
Средняя продолжительность этапов комбинированного лечения вертикальной резцовой дизокклюзии у больных в основной группе:
1. Предхирургический этап лечения (установка брекет-системы, нивелирование зубов в зубную дугу) - 90 дней.
2. Активный ортодонтический этап лечения (вертикальное зубоальвеолярное перемещение резцов) - 75 дней.
3. Ретенционный этап (применение несъёмных лингвальных ретейнеров, коррекции речи и занятий артикуляционной гимнастикой для закрепления полученных результатов) - 360 дней.
Средняя продолжительность этапов ортодонтического лечения вертикальной резцовой дизокклюзии у больных в контрольной группе:
1. Начальный ортодонтический этап (установка брекет-системы, нивелирование зубов в зубную дугу) - 90 дней.
2. Активный ортодонтический этап лечения (вертикальное зубоальвеолярное перемещение резцов) - 300 дней.
3. Ретенционный этап (применение несъёмных лингвальных ретейнеров, курса лечения у врача-логопеда для закрепления полученных результатов) - 360 дней.
Средняя продолжительность комбинированного лечения вертикальной резцовой дизокклюзии у больных в основной группе составила - 465 дней. Средняя продолжительность ортодонтического лечения вертикальной резцовой дизокклюзии у больных в контрольной группе составила - 720 дней.
Клиническими исследованиями доказана высокая эффективность предложенного способа комбинированного лечения вертикальной резцовой дизокклюзии, что подтверждается полным окклюзионным контактом резцов во фронтальном участке в ортогнатическом прикусе.
Дата добавления: 2015-08-04; просмотров: 1076;
