Операция при большой пупочной грыже по Gross.
а) Циркулярный разрез вокруг грыжевого мешка амниона и препаровка кожи;
б) сшивание кожи над грыжевым мешком амниона.
в) подшивание края кожи к си-ластиковому мешку.
- при наличии грыж с оформленным пупком — до 3-5 лет возможно консервативное лечение (наложение пелота после вправления - массаж, лечебная гимнастика, мероприятия по укреплению брюшного пресса), при неэффективности их - операция с пластикой брюшной стенки по Лексеру, Сапежко-Дьяконову;
- при пупочной грыже взрослого основной метод лечения — операция, герниотомия с пластикой брюшной стенки по Сапежко-Дьяконову, Мейо-Вредену и др.;
- при большой и рецидивной пупочной грыже используют аллопластические методики (в том числе с использованием видеолапароскопической техники).
ОСОБЕННОСТИ ОПЕРАЦИИ ПРИ ПОСЛЕОПЕРАЦИОННОЙ ГРЫЖЕ:
Особенности оперативного лечения:
- тщательная предоперационная подготовка брюшной полости (вправление грыжи, «обшивание» больного с созданием дополнительной компрессии в зоне грыжи и на брюшную стенку), кишечника (диета, механическая и физиологическая санация), операционного поля (обработка антисептиками), сердечной и дыхательной систем;
- операция выполняется только под эндотрахеальным наркозом с применением фармакологической миоплегии;
- иссечение старого послеоперационного рубца (с избыточными кожно-жировыми складками, лигатурными гранулёмами, избыточной или перерастянутой рубцовой тканью);
- бережное отделение грыжевого содержимого от стенок грыжевого мешка, грыжевых ворот, брюшной стенки. При необходимости выполняется энтеролиз или резекция большого сальника;
- вправление содержимого в брюшную полость;
- выполнение пластики брюшной стенки одним из приемлемых методов: аутопластических (местными тканями, по Сапежко, Шампионеру, Вознесенскому, Мартынову, с использованием утильного аутодермального лоскута, широкой фасции бедра и т.д.), либо с применением аллопластических материалов. Основной принцип этого этапа операции — создание оптимального давления в брюшной полости, обеспечивающего нормальное функционирование органов дыхания, сердечно-сосудистой системы в раннем послеоперационном периоде, а также оптимальных условий для заживления операционной раны;
- ушивание операционной раны (в ряде случаев с дренированием подкожной клетчатки по Шансеньеру, Редону, Каншину).
Профилактика образования грыж.
1. Рациональное трудоустройство.
2. Пропаганда здорового образа жизни, занятий физкультурой и спортом.
3. Механизация тяжёлого физического труда.
4. Осмотр организованных групп населения с выявлением факторов слабости (диспансеризация).
5. Раннее выявление больных грыжей и оздоровление (ранняя операция - профилактика осложнений).
6. Санитарно-просветительная работа.
Очаговые заболевания печени.
Класссификация очаговых заболеваний печени.
1. Абсцессы печени
- бактериальные
- паразитарные
2. Кисты печени
- непаразитарные
- паразитарные
3. Доброкачественные опухоли
- гемангиомы
- аденомы
- тератомы
- редко встречающиеся: липомы, фибромы, миксомы
4. Злокачественные опухоли:
- первичные
- метастатические
Топографическая анатомия печени.
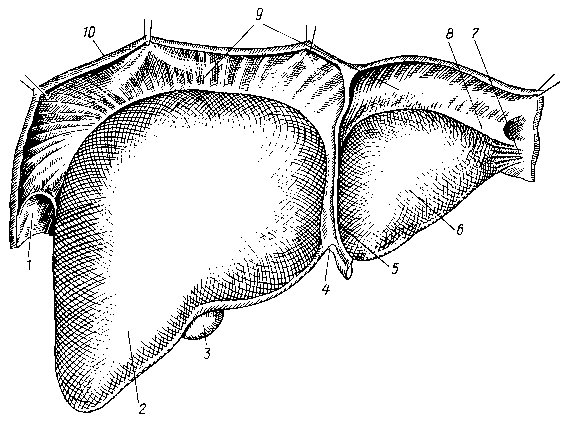 Печень, вид со стороны диафрагмальной поверхности:
Печень, вид со стороны диафрагмальной поверхности:
1 – правая треугольная связка, 2 – правая половина печени, 3 – дно желчного пузыря, 4 – круглая связка, 5 – серповидная связка, 6 – левая половина печени, 7 – фиброзный придаток печени, 8 – левая треугольная связка, 9 – венечная связка, 10 – диафрагма
В положении лежа границы печени: верхней точкой по правой среднеключичной линии является место соединения V ребра с хрящом, нижняя точка находится справа по среднеподмышечной линии на 1,5—2 см ниже дуги X ребра, слева крайняя точка располагается на 5 см влево от средней линии на уровне хряща VI ребра. Соединив эти точки слегка выпуклой линией, можно получить очертания верхней границы печени. Нижний край печени выступает из-под реберной дуги только у детей до 3-летнего возраста и у астеников. Сзади верхняя граница печени проецируется на уровне нижнего края IX грудного позвонка, а нижняя — на уровне средины XI. В процессе перемещения диафрагмы амплитуда смещения печени 3—4 см.
На висцеральной поверхности печени есть ряд борозд и ямок от вдавления соседних органов и сосудов. Центральное место занимают ворота печени.
В этой области борозды расположены в виде буквы Н. Здесь расположены ветви воротной вены и печеночной артерии, идущие в поперечном направлении, а также печеночные протоки и место прикрепления малого сальника. В этой зоне все сосуды и желчные протоки обычно лежат вне паренхимы печени и более легко доступны хирургической обработке. В связи с тем что сосуды и желчные протоки, распространяющиеся от ворот печени в левую продольную борозду, более доступны, чем в других частях печени, к ее воротам в последнее время стали относить и левую сагиттальную борозду (В. С. Шапкин, 1964; В. Ф. Забродская, 1965; А. И. Краковский, 1966).
Левая сагиттальная борозда является продолжением серповидной связки на висцеральной поверхности печени и содержит впереди в щели круглой связки круглую связку печени, а в заднем отделе — венозную связку Аранция, которая является облитерированным венозным протоком Аранция, функционирующим у плода между воротной веной и нижней полой.
Правая сагиттальная борозда проходит через ложе желчного пузыря кзади до поперечной борозды, а продолжением ее от поперечной борозды кзади служит борозда нижней полой вены.
По классическому описанию печень делится на правую (большую) и левую (меньшую) доли, или половины, по месту прикрепления серповидной связки. Однако с учетом деления кровеносных сосудов и желчных ходов внутри печени такое деление не является истинно анатомическим.
Кзади от поперечной линии расположена хвостовая доля, кпереди — квадратная.
Левая сагиттальная борозда фактически является границей деления печени на две половины, так как квадратную и хвостатую доли принято относить к правой половине.
Деление печени на четыре доли по внешним ориентирам предложено в 1884 г. Van Haller и принято в международной анатомической номенклатуре. Однако хирургов мало удовлетворяет деление печени лишь по внешним признакам, ибо для правильного выполнения резекции печени необходимо иссечение ткани в рамках определенных участков, не нарушив при этом ни желчеоттока, ни кровообращения соседних участков.
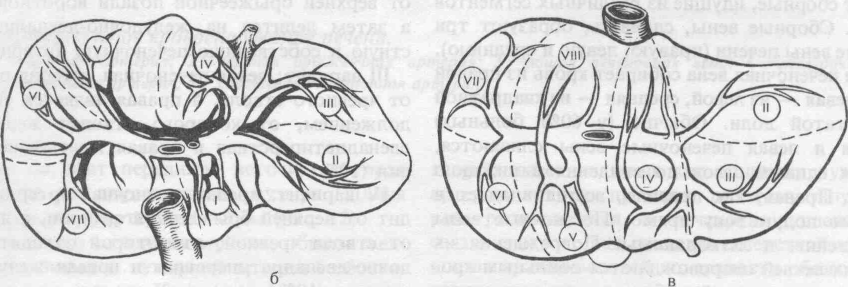
В последнее время получило наиболее широкое распространение деление печени на участки (сегменты) с учетом разветвления портальной системы, предложенное Coninaud (1957). По этой классификации печень делят на две половины: правую и левую, пять секторов и восемь сегментов.
Сегментом и сектором называется участок печени, имеющий относительно самостоятельное кровоснабжение, желчный отток, иннервацию и лимфообращение. Так называемые бессосудистые щели между этими образованиями являются условными, особенно в отношении сосудов, хотя анастомозы между желчными протоками в бороздах между долями, сегментами и секторами в большинстве случаев отсутствуют. Одним из важных моментов с хирургической точки зрения является обнаружение глиссоновой «ножки»: для каждого сегмента, сектора и доли это участок, где тесно прилегают друг к другу ветви воротной вены, печеночной артерии и печеночного протока, имеющие отношение к строго определенному участку печени, и окружен одной соединительнотканной оболочкой. Пережатие этой «ножки» во время операции или введение в сосуды красящего вещества (раствор метиленовой сини) вызывает изменение цвета соответствующего участка печени и этим уточняется граница резекции. Доступ к «ножке» обычно осуществляется со стороны ворот печени через борозды (портальные щели), являющиеся границами секторов и сегментов.
Деление печени по Купно
| Половина печени | Сектор | Сегмент |
| Правая | Латеральный Парамедианный | VI, VII, V, VIII |
| Левая | Латеральный Парамедианный Дорсальный | II, III, IV, I |
Специальные методы обследования пациентов с очаговыми поражениями печени.
ü УЗИ,
ü Компьютерная томография,
ü Артериальная селективная ангиография,
ü Радионуклидное сканирование с J131, Au193, Te99.
Клиника, диагностика, дифференциальная диагностика очаговых заболеваний печени, принципы лечения.
Различают бактериальные абсцессы печени, которые развиваются как осложнение общей гнойной инфекции, и паразитарные, возникающие чаще всего вследствие амебной дизентерии. Абсцессы печени наблюдаются у 4-5 больных из 10000 госпитализированных. Они возникают в любом возрасте, чаще встречаются у женщин. Важную роль в развитии абсцессов печени играет изменение общей сопротивляемости организма, наступающее при различных заболеваниях и других иммунодефицитных состояниях.
Этиология
Бактериальные абсцессы печени:
ü стафилококки, стрептококки и колибациллярная флора
ü Большая часть абсцессов печени является следствием метастазирования инфекции из гнойных очагов, локализующихся в других органах.
ü Возбудитель проникает в печень различными путями: система воротной вены (из любого очага в брюшной полости), печеночная артерия редко (при пиемии, септикопиемии, септическом эндокардите), билиарный путь (при восходящих холангитах, особенно при гнойных холангитах), холангиогенные абсцессы печени обычно бывают множественными; в результате травматических повреждений печени (источником инфекции становятся инородные тела, обрывки одежды, осколки ранящего предмета и т. д.), основой для формирования абсцесса при закрытой травме печени могут быть гематомы, образующиеся в глубине паренхимы при центральных разрывах печени.
Паразитарные абсцессы: следствие амебной дизентерии
Клиническая картина складывается из двух основных синдромов - синдрома гнойной интоксикации и синдрома местного поражения печени.
Синдром гнойной интоксикации:
ü гектическая температура и потрясающие ознобы, которые возникают в любое время суток, иногда по несколько раз.
ü Снижение температуры сопровождается проливным потом.
ü прогрессирует общая слабость, отсутствие аппетита.
Синдром поражения печени:
ü боли в области печени, могут распространяться на правую половину живота и грудную клетку.
ü По мере увеличения абсцесса он растягивает капсулу печени, что и приводит к значительному усилению болей, которые иррадиируют обычно в правое плечо и правую лопатку.
Анамнестические данные в большинстве случаев помогают определить в организме наличие первичного гнойного очага (гнойный холангит, деструктивный аппендицит и др.).
При пальпации живота обнаруживают увеличенную и болезненную печень. При поверхностно расположенных абсцессах печени болезненность особенно сильна. Отмечается и напряжение мышц передней брюшной стенки. Боль усиливается при глубоком вдохе на фоне пальпации.
Возможно бессимптомное течение абсцессов печени. На первый план в подобных случаях выступают симптомы общей интоксикации.
Абсцессы печени могут давать тяжелые осложнения, связанные с прорывом в соседние полости и органы: в брюшную полость, правую плевральную полость, легкое с образованием гнойников и бронхиальных свищей.
Диагностика
ü Анамнез (первичное (причинное) заболевание).
ü Клиника
ü ОАК: лейкоцитоз, отклонение формулы влево, увеличение СОЭ.
ü БАК: повышение активности трансаминаз, возрастание уровня билирубина.
ü Рентгеноскопия обнаруживает высокое стояние и ограничение подвижности правого купола диафрагмы. В редких случаях на обзорной рентгенограмме в полости больших гнойников печени обнаруживается газ и уровень жидкости.
ü Радиоизотопное исследование устанавливает зоны с отсутствием накопления радионуклида в месте абсцесса печени.
ü Ультразвуковая эхолокация и компьютерная томография позволяют выявить изменения в структуре печени и полость с содержимым абсцесса.
ü Диагностические пункции абсцесса печени целесообразно проводить под лапароскопическим контролем.
Дифференцировать абсцессы печени необходимо с поддиафрагмальными, подпеченочными гнойниками, нагноившимися кистами печени, гнойным холангитом, пилефлебитом, эмпиемой желчного пузыря, правосторонним паранефритом.
Лечение
Тактика лечения зависит от количества, величины абсцессов печени, наличия осложнений и сопутствующих заболеваний.
1. Большие пиогенные абсцессы печени подлежат операции - вскрытию и дренированию.
2. Чрезкожное пункционное дренирование абсцесса печени показано при четко установленной локализации единичного гнойника.
3. При наличии множественных мелких абсцессов печени у больных с резко нарушенными функциями печени и угрозой развития печеночной недостаточности для проведения интенсивной инфузионной и антибактериальной терапии катетеризируют пупочную вену.
Медикаментозная терапия включает рациональное назначение антибактериальных средств, дезинтоксикационную, инфузионную терапию, иммунокоррекцию, витаминотерапию.
Прогноз
Летальность при абсцессах печени велика, при одиночных абсцессах она составляет 25-40%, а множественные пиогенные гнойники печени почти всегда приводят больных к гибели.
Амебный абсцесс печени,
Амеба из кишечника попадает в печень через сосуды портальной системы => Застревая в мельчайших капиллярах печени => появление фокусов круглоклеточной инфильтрации => очаги некроза (фаза амебного гепатита). Превращение некротических очагов в гнойные полости часто происходит при участии бактериальных агентов, сопровождающих амеб. => микроабсцессы => крупные гнойные полости вмещающие до 1 л гноя.
Амебный абсцесс в начальных стадиях представляет собой значительную, серого цвета, зону некротизированной паренхимы печени, окруженную широким поясом гиперемии с небольшим фокусом разжижения в центре некроза. Пиогенная ободочка отсутствует. В более поздних случаях он превращается в полость с неровными обрывистыми внутренними стенками наполненную густым, содержимым из расплавленных тканей "шоколадного" цвета, а позже - жидким гноем без запаха "кофейного" цвета. При присоединении инфекции гной приобретает зловонный запах и бело-зеленоватую окраску. Основная локализация абсцессов - правая половина печени. В подавляющем большинстве они располагаются вблизи поверхности печени и чаще всего поддиафрагмально. Одной из причин этого, по-видимому, служит восходящий печеночный кровоток, связанный с присасывающим действием диафрагмы.
Клиническая картина - складывается из общих симптомов гнойной интоксикации, местных признаков поражения печени, реакции со стороны соседних органов и признаков амебного колита. Различают 2 клинические стадии заболевания - острую и хроническую.
Острая стадия:
1. Болевой синдром - является ведущим - боль в правом подреберье, колющая, интенсивная, с иррадиацией в правую лопатку, ключицу, поясничную область.
2. Воспалительный синдром - лихорадка неправильного типа, озноб, лейкоцитоз, нейтрифилез, ускорение СОЭ, возрастание титра, С реактивного белка, сдвиг р-ции Велегмана влево.
3. Диспептический синдром - обострение амебного колита с нарушением стула.
4. Признаки нарушения функции печени - истеричность склер, билирубинэктомия, - глобулиэмия и др.
При объективном обследовании пальпаторно можно определить болезненность в межреберье - она соответствует месторасположению гнойника, органиченная пастозность кожи в проекции абсцесса, определяется болезненность печени, увеличение ее размеров, местное напряжение мышц.
Рентгенологически: высокое стояние и ограничение подвижности правого купола диафрагмы. Полости с горизонтальным уровнем жидкости (редко, только при присоединении газообразной флоры). Поддиафрагмально расположенные абсцессы печени, вызывая реакцию со стороны плевры и легкого, нередко характеризуются картиной правостороннего реактивного плеврита и базальной пневмнонии.
В острой стадии при обширном амебном некрозе печени состояние больных крайне тяжелое, нарушается психика и развивается ступор.
Хроническая стадия болезни: - состояние больных удовлетворительное. Болевой, воспалительный и перитонеальный синдром не выражены. Печень остается болезненной, но значительно увеличивается. В зоне абсцесса появляется выбухание. Пораженная печень приобретает более плотную, или, при гигантских абсцессах, тугоэластическую консистенцию. Характерен вид больного - резкое исхудание, запавшие глаза и щеки, землянистый цвет кожи. В поздних стадиях развивается кахексия напоминающая раковую.
В ряде случаев наблюдаются атипичные формы клинического течения амебных абсцессов печени:
1. Плевро-легочная форма - возникающая в случаях подциафрагмальной локализации абсцесса. В клинической картине преобладают симптомы поражения легкого - боль в правом боку, кашель, выбухание правой половины грудной клетки, хрипы, шум; трения плевры, экссудат в плевральной полости, затемнение правого нижнего легочного поля при рентгеноскопии.
2. Почечная форма - возникает при расположении абсцесса вблизи нижне-латеральной поверхности печени, с вовлечением в процесс паранефральной клетчатки и почки. Характеризуется – болями в поясничной области, выбуханием этой зоны, дизурическими явлениями, появлением в моче лейкоцитов, эритроцитов, белка, цилиндров.
3. Септическая форма - проявляется симптомами общей гной интоксикации, а местные признаки отсутствуют. У больных наблюдается дихорадка с ознобами и др. признаки.
4. Кишечная форма - когда симптомы абсцесса печени затушовываются резкими проявлениями амебной дизентерии.
В качестве дополнительных методов диагностики амебного абсцесса печени применяются:
1. Рентгенологическое исследование печени в условиях пневмоперитониума.
2. Вазогепатография - спленопортография, трансумбиликальная портография, каваграфия, селективная ангиография.
3. Радиоизотопное гепатоскенирование.
4. Ультразвуковая биолокация - эхография.
5. Лапароскопия.
6. Нахождение амеб в фекалиях.
7. В трудных диагностических случаях прибегают к диагностике методом пробного лечения - хлорохином или метранидазолом. Отсутствие положительных результатов химиотерапии более недели должно вызвать сомнение в диагнозе.
8. Диагностическая пункция с последующим введением контрастного вещества для определения размеров полости и контроль за эффектом лечения.
Дифференциальный диагноз.
1. Рак печени (абсцессоподобная форма) - постепенное начало, особая плотность, бугристость, умеренная болезненность, стойкая желтуха. Данные пункционной биопсии и лапароскопии.
2. Острый гепатит - менее выражены - интоксикация, болевой и воспалительный синдромы. Отсутствие высокого стояния диафрагмы и ее регидности при рентгенологическом исследовании. Стойкая паренхиматозная желтуха.
3. Холецистит с холангитом - стойкая желтуха, в желчи элементы воспаления, приступообразные боли в правом подреберье, более тяжелое состояние, длительный печенсчньй анамнез.
4. Хронический гепатит, цирроз - признаки гепато-целлюлярной недостаточности, синдром портальной гипертннзии, длительное течение.
5. Нагноившийся эхинококк - анамнез, отсутствие дизентерии, эозинофилия, положительные аллергические реакции, данные УЗИ, лапароскопии, метод пробного лечения.
Осложнения:
1. Перфорация в свободную брюшную полость, в поддиафрагмальное пространство, в грудную клетку, желудочно-кишечный тракт, желчные протоки, полую, воротную вены, паранефральную клетчатку, подкожную клетчатку.
2. Перитонит без перфорации гнойника.
3. Профузное кровотечение из печени.
4. Остеомиелит XI-ХП ребер.
5. Прорыв гнойников в плевру, в легкое и бронх (печеночно-бронхиальнъй свищ) и в полость перикарда с развитием тампонады.
Летальность при развитии осложнений составляет 50-6056.
Лечение: Терапия комплексная консервативная с использованием средств против амебно-бацилярной инфекции, а также препаратов стимулирующих иммунитет.
Показание к операции:
1) Большой величины гнойная полость.
2) Неэффективность консервативного лечения без опорожнения гнойника.
3) Прорыв гнойника.
Цель хирургического вмешательства - эвакуация содержимого абсцесса путем вскрытия дренирования полости гнойника, либо путем пункции печеночного абсцесса и повторной аспирации гноя и введением антимикробных лекарственных средств.
Абсцессы печени вскрываются в зависимости от локализации чрезбрюшинным, чрезплевральным или комбинированным доступами.
Среди непаразитарных кист печени выделяют истинные и ложные.
Особенность истинных кист состоит в том, что стенку их изнутри выстилает эпителий. К ложным кистам относят остаточные полости, образующиеся после травм печени. Истинные кисты бывают одиночными (76%) и множественными (26%). При большем числе кист (а их иногда может быть несколько десятков) говорят о поликистозе печени, который является врожденным и нередко сочетается с кистами в почках.
Частота непаразитарных кист доходит до 2,0%>. В последние годы при жизни они стали выявляться чаще благодаря широкому распространению УЗИ.
Истинные кисты располагаются как в правой (60%) так и в левой (40%) долях печени. Размер их колеблется от нескольких миллиметров до 15-20 см и даже более. В клиническом течении кисты могут возникнуть осложнения (кровоизлияния, нагноение, разрыв, прорыв в желчные пути, озлокачествление и др.). При отсутствии осложнений кисты (и поликистоз) протекают бессимптомно и только при увеличении их размеров может выявляться гепатомегалия и пальпироваться округлое образование обычно с гладкой поверхностью и плотноэластической консистенцией. Для выявления кист используется УЗИ, с которого нужно начинать диагностику. Точность распознавания кист с помощью УЗИ достигает 98,5%, т. е. так же, как и при компьютерной томографии. При поликистозе точность диагностики обоих методов приближается к 100%.
Лечение кист в последние годы претерпело значительные изменения в связи с УЗИ, позволяющим не только выявить кисту, следить за динамикой ее роста, но и обеспечивать точность пункции кистозных образований.
При небольших кистах (диаметром до 3 см) хирургическое лечение не показано. В этих случаях проводится динамическое наблюдение. Лишь при заметном увеличении кисты предпринимаются необходимые меры активного воздействия. При кистах диаметром 5-6 см проводится пункционное закрытое лечение. После пункции кисты и удаления ее содержимого в полость вводят склерозирующие вещества (например, 90% спирт в количестве 1/2 от объема удаленной жидкости).
При кистах большого диаметра (6-10 см) прибегают к чрезкожному дренированию кист с введением в ее полость на протяжении 8-10 дней склеро-зирующих препаратов. Успех при таком лечении достигается у 90% больных. При рецидивных, больших и осложненных кистах используется оперативное лечение - резекция доли, атипичная краевая или секторальная резекция, геми-гепатэктомия. При нагноении кисты выполняется наружное дренирование. У больных с поликистозом при небольших размерах кист оперативное лечение не показано. Иногда выполняется «фенестрация» поверхностно расположенных кист с деэпителизацией их полости с помощью термокоагуляции. Отдельные большие кисты у лиц с поликистозом лечатся по общепринятым принципам лечения одиночных кист.
Эхинококкоз - хроническое заболевание, обусловленное поражением печени и других органов и тканей личинками ленточного гельминта эхинококка. Наиболее часто эхинококкоз встречается в Австралии, Новой Зеландии, Южной Америке, Северной Африке, Монголии, на Югe Европы. В СНГ преимущественно наблюдается на юге Украины и Казахстана, Северном Кавказе, Закавказье, Крыму, Молдавии, Бурятии, Якутии, Западной Сибири.
Этиология и эпидемиология.
Возбудитель гидативного эхинококкоза - ленточный глист. Полный жизненный цикл лентецов совершается со сменой двух хозяев (промежуточного хозяина (овцы, крупного рогатого скота, лошади, свиней, белки, а также человека), во внутренние органах которого и развивается личиночная (пузырчатая) стадия эхинококка. Хозяином второй, дефинитивной (окончательной), фазы, в организме которого созревает половозрелая стадия паразита является домашняя собака, волк, лисица, рысь и др.) Основной путь попадания в организм человека - пищеварительный тракт. Членики глиста или яйца, содержащие шестикрючньй зародыш (онкосферу), попав через рот в желудочно-кишечный тракт, освобождается от оболочки и внедряется в толщу слизистой оболочки желудка или кишки=>венозные или лимфатические сосуды=> воротная вена => оседают в печени.
ПАТАНАТОМИЯ
Киста паразита обычно имеет округлую форму. Стенка ее состоит из двух слоев: наружного, представленного кутикулярной оболочкой и внутреннего в виде зародышевой оболочки, так называемого, паренхимного слоя. Киста обычно окружена капсулой различной толщины, которая состоит из фиброзной ткани, образовавшейся в ответ на выделение паразитом токсины. Герминативный, зародышевый слой на протяжении всей жизни паразита образует зародышевые сколексы, из которых развиваются дочерние пузыри, а в последних внучатые. Зрелые сколексы обычно плавают в полостной жидкости материнского пузыря. Наблюдаются и бесплодные эхинококковые кисты, заполненные лишь одной прозрачной жидкостью. Паренхима печени в окружности эхинококкового пузыря обычно претерпевает изменение: атрофия печеночных долек, разрастание соединительной ткани, периваскулярный фиброз, появление грануляционной ткани. В желчных капиллярах наблюдается застой желчи.
Локализация в различных отделах печени: чаще в правой половине печени, на диафрагмальной и нижней поверхности печени одинаково часто (30%), в толще печени в 11%и на задней поверхности в 6%. Кисты в печени чаще бывают одиночными, но могут быть и множественными.
По мере увеличения кисты стенки ее обычно истончаются, что нередко сопровождается разрывом. В других случаях происходит уплотнение стенок, иногда с частичным или полным их обызвествлением, что наблюдается после гибели паразита. Эхинококковые кисты, расположенные внутри печени, могут вскрываться в желчные протоки. В случае присоединения инфекции и недостаточного дренирования кисты развивается воспалительный процесс по типу холангита или абсцесса печени.
Клиническая картина.
Начало заболевания протекает бессимптомно и обычно просматривается.
I стадия (начальная) - с момента попадания онкосферы в печень до первых клинических проявлений заболевания. (Эхинококковая киста в этот период находится в толще печени и имеет небольшие размеры). Состояние больных заметно не нарушается, они не предъявляют жалоб. Заболевание протекает скрытно и обнаруживается, как правило, случайно.
II стадия. - киста достигла значительных размеров или происходит быстрое ее увеличение, сопровождающееся натяжением глиссоновой капсулы. Ттупые, иногда интенсивные боли, чувство тяжести, давления, стеснение в правом подреберье, эпигастральной области или нижнем отделе грудной клетки. Нередко это сопровождается слабостью, общим недомоганием, ухудшением аппетита, быстрой утомляемостью, похуданием, одышкой.
Периодически появляются аллергические реакции, а виде повторяющейся крапивницы, поноса, тошноты, рвоты.
Объективно: увеличение печени, чаще правых ее отделов, а при множественных кистах - всех отделов органа, может определяться видимое выпячивание передней брюшной стенки, а при латеральном расположения ее - деформация реберной дуги и ребер на подобии горба. Увеличенная печень при пальпации плотная. На ее поверхности могут прощупываться выпячивания имеющие гладкую поверхность, полусферическую форму, обычно плотно-эластической консистенции. При обызвыствлении паразита - деревянистую. Реже - симптом флюктуации. Пальпация, как правило, безболезненна. В некоторых случаях, при поколачивании над областью расположения кисты определяется симптом "дрожание гидатид", характерный для эхинококкоза. С целью выявления его на область опухоли нужно положить II, III, IV пальцы левой кисти. При поколачивании короткими ударами по среднему из них, крайние пальцы ощущают своеобразную вибрацию наподобие дрожания студня, которое возникает вследствие перемещения дочерних пузырей, плавающих в толще кисты.
III стадия - симптомы осложнений эхинококкоза.
Осложнения.
1. Нагноение эхинококковой кисты - характеризуется сильным болевым синдромом в области припухлости. Киста увеличивается в размерах, становится более напряженной, резко болезненной при пальпации. Температура повышается до 40°, гектическая. Быстро нарастает интоксикация, сопровождающаяся потрясающим ознобом проливным потом, в дальнейшем может развиться септическое состояние. Возможен прорыв гнойника в плевральную, брюшную полость, забрюшинное пространство или околопочечную клетчатку. В более редких случаях гнойник опорожняется наружу или в один из полых органов (желудок, кишка, бронх).
2. Разрыв неинфицированной эхинококковой кисты является крайне тяжелым осложнением. Нередко разрыву кисты предшествует легкая травма. Разрыв кисты может произойти в момент врачебного осмотра. В этих случаях содержимое кисты вместе с дочерними пузырями изливается в брюшную полость, вызывая диссеминацию эхинококкоза. Такое осложнение сопровождается развитием коллаптоидного состояния и быстрым уменьшением прощупываемой опухоли. Нередко в этих случаях появляется мучительная крапивница и даже анафилактический шок. В легких случаях дело заканчивается появлением сыпи и зуда кожи.
3. Возможен: также прорыв и опорожнение эхинококковой кисты в желчньй пузырь, внутрипеченочные желчные ходы - при этом, развивается тяжелый приступ болей, как при желчекаменной болезни, холангит, желтуха.
4. При прорыве кисты в плевральную полоть, легкое или бронх появляется сильный кашель с мокротой, содержащий эхинококковые пузыри, обрывки кутикулярной оболочки, гнойный плеврит.
5. Прорыв кисты в желудок или кишку сопровождается появлением в каловых массах элементов эхинококковой кисти.
6. В связи со сдавленней, прогрессивно увеличивающейся кистой, расположенной в воротах печени, печеночных протоков и воротной вены может развиться обтурационная желтуха и асцит, симптом верхней или нижней полых вен.
Следует отметить, что такая последовательность в клиническом течении заболевания наблюдается не всегда, поэтому диагностика этого страдания в некоторых случаях бывает весьма затруднительной.
ДИАГНОСТИКА.
1. Анализ крови - эозинофилия, этот признак имеет место только при живом паразите, при обизвествленных или нагноившихся кистах он отсутствует. Это следует учитывать при пробе Анфилогова - после пальпации живой кисты происходит увеличение числа эозинофилов. Обычно после удаления паразита эозинофилия исчезает спустя 4-6 месяцев. Если же она остается в течение 1 года, то не исключено наличие остаточных кист или рецидива заболевания. Довольно постоянным при эхинококкозе является ускорение СОЭ.
2. Важное диагностическое значение имеют биологические тесты:
а) анафилактическая проба Каццони - реакция на местную анафилаксию. Для ее выполнения используют стерильный фильтрат эхинококковой жидкости человека или животных (0,1-0,2 мл внутрикожно). Если проба положительна, то в месте введения появляется зуд, интенсивное покраснение и отек кожи. Недостатком пробы является то, что бывают случаи положительного результата при отсутствии эхинококкоза.
б) В настоящее время для диагностики гельминтоза используют реакцию латекс-агглюпшации. Латекс представляет собой синтетическую смолу, которая в этой реакции используется в качестве адсорбента антигенов. Эта реакция бывает положительной у 97-98S& больных эхинококковом.
Кроме того, существуют и другие тесты. Например, реакция преципитации; реакция сколекс-преципитации, РСК, и другие, которые широко не используются в силу сложности их выполнения.
4. Рентгенография:
ü обызвествление стенок, кист,
ü увеличение размеров печени,
ü высокое стояние диафрагмы, ограничение ее подвижности и другие.
ü рентгеноконтрастное исследование сосудов (спленопортография, трансумбиликальная портография, селективная ангиогепатикграфия).
5. радиоизотопное исследование: соответственно локализации кисты определяются участки, в которых отсутствует поглощение радиоактивного изотопа.
6. УЗИ
7. лапароскопия.
ЛЕЧЕНИЕ. Экстренная операция:
1. Нагноение кисты.
2. Сдавление крупных сосудов, желчных протоков, полых органов с явлениями непроходимости.
3. Разрыв кисты.
Операция противопоказана в случаях:
I. Выраженная печеночная недостаточность.
2. Сердечно-сосудистая недостаточность.
Операции:
I. Эхинококктомия - вскрытие кисты, подшивание стенке ее стенок в передней брюшной, обработка полости, дренирование полости.
2. Эхинококкэктомия: - удаление кисты с сохранением фиброзной капсулы, с последующим капитоважем полости.
3. Идеальная эхинококкэктомия - удаление кисты с полным или частичным удалением фиброзной капсулы.
4. Резекция печени – при множественных близко расположенных друг к другу кистах.
5. Гемигепатэктомия - при полном разрушении доли.
Альвеококкоз - тяжелое, длительно протекающее заболевание с первичным поражением личинками альвеококка печени и исключительно редко других органов, сопровождающиеся довольно частым метастазированием в легкие и мозг.
Этиология и эпидемиология.
Возбудитель альвеококка - ленточный гельминт в стадии половой зрелости паразитирует в тонких кишках песца, лисицы, собаки, кошки, в стадии же личинки - у человека, мышевидных грызунов, андатры и других. Человек заражается при употреблении в пищу дикорастущих ягод, при питье воды из загрязненных водоемов, при обработке шкурок пушных зверей и при контакте с зараженными домашними животными, кошками, собаками.
Патогенез и патологическая анатомия.
Главной особенностью патогенеза альвеококкоза является инфильтрирующий рост пузырьков личинки гельминта, что приводит к проникновению их в желчные протоки и кровеносные сосуды с внутри- и внепеченочными метастазами в легкие, мозг, прорастанием в почки и другие органы и ткани.
Паразитарные узлы располагаются в любой части печени, но чаще в правой доле и достигают в диаметре до 30 см и массы до 5 кг. При многолетнем существовании в печени непораженная часть органа подвергается компенсаторной гипертрофии. Иногда узел распространяется до поверхности печени, проникает в ее связки, малый и большой сальник, забрюшинную клетчатку, диафрагму, правое легкое, заднее средостение, правый надпочечник и почку возможен прорыв пузырьков А в нижнюю полую вену, воротную и печеночную вены.
Узлы - очаги продуктивно-некротического воспаления с гноевидным, но стерильным содержимым, рост которых происходит преимущественно вдоль кровеносных, лимфатических сосудов и желчных ходов. Последнее обстоятельство иногда приводит к развитию желтухи.
Клиника и диагностика. В зависимости от анатомических особенностей поражения, следует различать
1 - Поражение одной половины печени
а) с одним узлом паразита; б) с несколькими узлами.
2 - Поражение обеих половин печени
а) с одним интермедиарным узлом
б) с несколькими узлами.
Осложнения: Прорастание в соседние органы, метастазы, желтуха, распад узла со стерильным содержимым, распад его с нагноением, прорыв узла в брюшную полость, полость, плевры, желчно-бронхиальный свищ.
По клиническому течению следует различать:
I. Раннюю бессимптомную форму.
2. типичную форму.
3. Атипичную форму а) с преобладанием диспептических расстройств, б) холециститоподобную.
При подозрении на альвеококкоз. очень важен эпидемиологический анамнез. Если больной 5-15 лет тому назад жил в эпидемическом очаге все эти годы был трудоспособен и в момент посещения врача продолжает работать, а печень у него плотна, как железо, диагноз несомненен. Этот симптом иногда является первым и очень важным.
Синдромы:
I. Болевой - бывает только в далеко зашедших случаях.
2.Слабость, похудание и снижение аппетита встречается через много лет после появления инвазии.
3. Синдром холестаза встречается вследствие сдавления желчных путей растущим паразитом. Болезнь рано проявляется желтухой, когда узел А локализуется в области ворот печени и приводит к сдавлению и прорастанию внепеченочных желчных путей.
4. Температурная реакция, как правило, нормальная и нередко остается таковой даже при распаде узла. Гематогенное инфицирование полостей распада у неоперированных больных встречается очень редко.
5. В поздних стадиях болезни появляются симптомы обусловленные прорастанием паразита в различные органы и ткани.
6. ОАК: эозинофилия, ускорение СОЭ.
7. БАК: диспротеинемия, в основном за счет глобулинов.
В диагностике альвеококкоза очень ценны внутрикожные пробы Кацциони и реакция агглютинации с латексом (которые бывают положительны в 85%).
Специальные методы диагностики:
1. Метод пункционной диагностики печени только тогда, когда исключается эхинококкоз.
2. Лапароскопия с пункционной биопсией, причем не только ставится диагноз, но и определяется величина, размер узлов, локализация. Это необходимо для определения оперативного доступа, а также решения вопроса об операбельности. У больных при лапароскопии можно увидеть на темном фоне печени белесоватые или перламутрово-желтые пятна, прикосновение к которым дает ощущение необыкновенной плотности.
3. Обзорная рентгенография печени - можно увидеть обизвествление паразитов в виде известковых образований или тонкого кружевного рисунка.
4. Ангиографические методы исследования - гепатография на фоне пневмоперитониума, спленопортография, целиакография, каваграфия, умбилинальная портогепатография. Эти методы дают возможность а) определить контуры увеличенной печени, б) определить отдельные узлы, в) определить бессосудистые участки печени.
5. Скенирование печени. - При этом исследовании удается увидеть дефекты накопления изотопов в печеночной ткани на месте узлов.
6. Ультразвуковое исследование печени.
7. КТ - печени.
Дифференциальная диагностика.
I. Гидативный эхинококк - много общих черт - длительность течения, эозинофилия, положительные иммунные тесты, но необыкновенная плотность прощупываемых узлов, данные лапароскопической картины и биопсийного материала позволяет правильно поставить диагноз, обизвествление паразитов происходит также длинно, сферическое, компактное, при эхинококкозе и "брызги" или "кружева" при альвеококкозе.
2. Рак печени и метастазы злокачественных опухолей в печень - диф.диагноз проводится на основании длительности течения, а также отсутствия признаков раковой интоксикации, кахексии у больных при наличии плотной бугристой печени. Лапароскопия с пункционной биопсией - метод выбора при постановке правильного диагноза.
3. Некоторые виды цирроза печени - в отличие от А. Характеризуется выраженными явлениями гепато-целлюлярной недостаточности, симптомом гиперспленизма, относительно быстрым прогрессированием.
Лечение: А печени в настоящее время может быть радикально извлечен только хирургическим путем. К сожалению, несмотря на большие успехи в диагностике А печени инкурабвльность больных продолжает оставаться катострофической - операбельность составляет 15-20%. Речь идет, конечно, о радикальных операциях, когда паразит удаляется полностью в пределах здоровых тканей. Вопрос о характере операции при А решается после вскрытия брюшной полости. В связи с этим выполняют следующие операции:
1. Радикальные операции - паразит удаляется полностью.
а) Резекция печени
б) Резекция вылущивания
в) Вылущивание паразитарного узла
2. Условно-радикальные операции - при которых паразитарный узел удаляется почти полностью, а оставшийся небольшой участок
паразита инфильтрируют паразитотропными средствами.
а) Условно-радикальные резекции
б) Условно-радикальные резекции - вылущивание
в) Условно-радикальные вылущивания.
3. Паллиативные операции - при которых резекция производится в пределах паразитарной ткани (кускование).
4. Консервативные операции.
а) Обкалывание паразита антипаразитарными средствами
б) нипельный дренаж с последующей химиотерапией
в) инфузия антипаразитарных средств в сосуды печени
г) введение антипаразитарных средств с помощью безыгольного инъектора. Для местной химиотерапии А. в настоящее время применяют 0,1% раствор трипафлавина или акрифламина в количестве 20 мл. Для осуществления общей антипаразитарной терапии используются левомизол и мебепризол, которые в экспериментах оказались очень эффективными.
5. Операции направленные на ликвидацию осложнений А.
а) Кавернотомия с дренированием
б) Операция при прорыве очага распада
в) Желчеотводящие операции
г) Операции при асците
д) Операции при гнойно-желчных свищах.
б. Различные комбинированные (одно- и двухэтапные) оперативные вмешательства.
Опухоли печени
1. Доброкачественные опухоли: опухоли эпителиального (гепатомы и холангиогепатомы), мезенхимального (гемангиомы, лимфангиомы, фибромы и т. п.) происхождения и смешанные опухоли (гамартомы). Наиболее часто встречаются гемангиомы.
Гемангиомымогут быть одиночными и множественными (10 %), сочетаться с гемангиомами других органов, чаще имеют кавернозную структуру. По происхождению их относят к врожденным заболеваниям. При микроскопическом исследовании обнаруживают богатую сеть сосудистых лакун с тонкими соединительнотканными перегородками. В редких случаях гемангиомы могут достигать значительных размеров, занимая правую или левую долю печени.
Клиническая картина и диагностика. Гемангиомы небольших размеров (менее 5—8 см в диаметре) обычно бессимптомны. Заболевание обычно проявляется на четвертом-пятом десятилетии жизни при достижении опухолью значительных размеров. Для всех доброкачественных опухолей типичны тупые ноющие боли в правом подреберье, реже — симптомы сдавления внутренних органов (желудка, ДПК), иногда обтурационная желтуха и признаки портальной гипертензии за счет сдавления увеличивающейся в объеме опухолью магистральных желчных протоков и внутрипеченочных ветвей воротной вены.
Объективно: гепатомегалия, значительно реже можно пропальпировать опухоль, спадающуюся при пальпации, иногда над зоной проекции гемангиомы выслушивают систолический шум. При гигантских гемангиомах может развиться сердечная недостаточность, обусловленная массивным сбросом крови через артериовенозные анастомозы данной опухоли.
Методы исследования: УЗИ, КТ; целиакография; лапароскопия.
Осложнения: разрыв гемангиомы с профузным (зачастую смертельным) внутрибрюшным кровотечением; тромбоз сосудов, питающих опухоль, с последующим некрозом (реже абсцедированием) опухоли; редко — малигнизация.
Лечение. При небольших (менее 5 см) гемангиомах хирургическое лечение не показано, необходимо динамическое наблюдение. Крупные гемангиомы, угрожающие развитием осложнений, целесообразно удалять — применяют резекцию печени, объем которой определяется величиной гемангиомы, или так называемую околоопухолевую резекцию (по сути энуклеацию гемангиомы).
Гепатоаденома(развивающаяся из гепатоцитов) и холангиогепатома(развивающаяся из эпителия желчных протоков) встречаются редко, протекают, как правило, бессимптомно. Клинические проявления болезни возникают лишь при опухоли больших размеров, при кровотечении или при перекруте опухоли, расположенной на ножке, в связи с некрозом узла. Основные способы диагностики — ультразвуковое исследование и компьютерная томография. Гепатомы иногда малигнизируются, поэтому целесообразно их удалять (энуклеация, клиновидная резекция печени). Холангиогепатомы не склонны к малигнизации; при небольших размерах опухоли и отсутствии клинических проявлений их удаление не обязательно.
Другие доброкачественные опухоли печени мезенхимального и смешанного происхождения встречаются исключительно редко.
2. Злокачественные опухоли
Рак печени.В абсолютном большинстве случаев развивается на фоне предшествующих хронических заболеваний печени (цирроз, гемохроматоз, амебиаз, шистосоматоз, описторхоз), наиболее частая причина — цирроз печени (60—70 %).
Патологоанатомическая картина. Макроскопически рак имеет вид плотного белесоватого узла, при этом более чем у 75 % больных выявляют дополнительные раковые узлы больших или меньших размеров в предлежащих отделах печени и даже в другой доле (метастазирование рака в паренхиму печени). При милиарной форме определяют множественные мелкие раковые узлы, поражающие правую и левую доли печени.
Гистологически различают гепатоцеллюлярный рак, развивающийся из гепатоцитов, и холангиоцеллюлярный рак, развивающийся из эпителия внутрипеченочных желчных протоков. Гепатоцеллюлярный рак наблюдается в 4 раза чаще, чем холангиоцеллюлярный.
Клиническая картина и диагностика. На ранних стадиях клинические проявления заболевания отсутствуют или весьма скудны, преобладают общие симптомы онкологического заболевания: слабость, похудание, снижение работоспособности, утомляемость, анорексия, психическая депрессия. В более поздних стадиях больные отмечают тупые боли в правом подреберье, гипертермию. У 30 % из них выявляют гепатомегалию, реже — опухолевый узел или плотный бугристый нижний край печени. К поздним симптомам относят асцит и обтурационную желтуху, возникающие за счет сдав-ления опухолью внутрипеченочных ветвей воротной вены и магистральных желчных протоков.
Быстрое прогрессирование симптомов болезни, ухудшение общего состояния пациентов с циррозом печени указывают на развитие цирроза—рака печени. Большинство инструментальных методов исследования выявляют косвенные признаки ракового процесса, характерные для объемного образования. Морфологическое подтверждение диагноза можно получить при лапароскопии с прицельной биопсией опухолевого узла, а также при пункции опухоли под контролем ультразвукового исследования или компьютерной томографии. У больных гепатоцеллюлярный раком, кроме того, в крови определяют фетопротеин (эмбриональный белок) в довольно высокой концентрации.
Осложнения. Наиболее часто возникают разрыв опухолевого узла с кровотечением в брюшную полость, распад опухоли с ее инфицироваием и абсцедированием, механическая желтуха, гнойный холангит. Желтуха и асцит, выявляемые почти у половины больных, свидетельствуют о поздней стадии заболевания, когда шансы на успех от лечения минимальны.
Лечение. В зависимости от размеров и локализации:
ü сегментэктомия,
ü лобэктомия,
ü гемигепатэктомию.
Целесообразно сочетать резекцию печени с последующей химиотерапией. Наилучшего эффекта добиваются при введении химиотерапевтических препаратов в печеночную артерию или пупочную вену. Пятилетняя выживаемость составляет около 10 %.
Прогноз. Обычно прогноз заболевания неблагоприятный. Лишь у незначительной части больных удается достичь излечения или сколько-нибудь значительного продления жизни.
Саркома, меланомавстречаются исключительно редко и не имеют специфической клинической картины. Способы инструментальной диагностики такие же, как и при первичном раке печени.
Вторичные опухолипечени являются метастазами злокачественных опухолей, локализующихся в других органах: желудке, поджелудочной железе, толстой кишке, легких и т. п. Более чем у половины больных раком органов пищеварительного тракта на вскрытии обнаруживают метастазы в печень.
Данные физикального обследования и инструментальных методов исследования такие же, как и при первичном раке печени. При множественных метастазах в печень выполнение радикального оперативного вмешательства по поводу первичной опухоли нецелесообразно. Тем не менее при солитарных метастазах рекомендуется удалять первичную опухоль, произведя резекцию печени. Это позволяет продлить жизнь пациентам, особенно при метастазировании опухолей толстой кишки.
Эндоскопия в хирургии.
Основные этапы развития эндоскопии. Принципы выполнения видеоэндоскопических вмешательств. Возможности, преимущества и недостатки эндоскопических методов диагностики и лечения.
Эндоскопическая хирургия — метод оперативного лечения заболеваний, когда радикальные вмешательства выполняют без широкого рассечения покровов, через точечные проколы тканей или естественные физиологические отверстия. С конца 80-х годов эти операции выполняют под контролем видеомонитора. В первую очередь эндохирургия охватывает операции на органах брюшной и грудной полости — лапароскопические и торакоскопические вмешательства. Именно эндохирургия позволила самым радикальным образом перейти к выполнению минимально инвазивных вмешательств.
Минимально инвазивная хирургия—область хирургии, позволяющая проводить радикальные операции с минимальным повреждением cтруктуры здоровых тканей и минимальным нарушением их функций.
К области минимально инвазивной хирургии относят эндоскопические операции, выполняемые через естественные физиологические отверстия (удаление полипов желудка и толстой кишки, трансдуоденальную папиллосфинктеротомию, трансуретральные вмешательства), операции чрескожного пункционного дренирования полостей и пространств, выполняемые под контролем ультразвукового исследования (УЗИ) и компьютерной томографии (КТ), а также многие другие процедуры.
Особенности эндохирургии:
ü Осмотр внутренних органов и манипуляции с ними производят опосредованно, при помощи видеомонитора (в отличие от прямого визуального контроля в открытой хирургии).
ü Обычно операцию выполняют в условиях двухмерного изображения.
ü Видимое пространство ограничено, отсутствует ощущение «глубины».
ü Объекты увеличены в несколько раз, что имеет как свои преимущества, так и недостатки.
ü Положение оптической системы и рабочих инструментов относительно фиксировано.
ü Наблюдается «эффект качелей» — направление движения рабочей части инструментов обратно направлению перемещения рукоятки.
ü Пальпация органов возможна только посредством инструментов, не дающих тактильных ощущений и имеющих ограниченную свободу движений.
ü Необходимо применять специальное оборудование и инструменты.
Преимущества эндоскопической хирургии:
ü Снижение травматичности операции. Объём рассекаемых тканей, величина кровопотери и боли после операции существенно меньше.
ü Cнижение частоты и тяжести осложнений (эвентрация или образование огромных вентральных грыж, послеоперационный парез кишечника, спаечная болезнь, лёгочные осложнения, меньше инфицируется операционное пространство, не происходит охлаждения и высушивания серозной поверхности внутренних органов, что уменьшает вероятность образования спаек).
ü Снижение продолжительности нахождения в стационаре после операции.
ü Сроки утраты трудоспособностии возвращения к обычному образу жизни короче в 3–4 раза.
ü Снижение стоимости лечения.Хотя специальное оборудование для эндохирургических вмешательств повышает стоимость операции, лечение в целом дешевле на 20–25% за счёт уменьшения госпитального периода, расхода медикаментов и быстрой реабилитации пациента.
ü Косметический эффект
ü Снижение потребности в лекарственных препаратах
ПЕРСПЕКТИВЫ
ü Внедрение новых технологий в практическое здравоохранение. Достижения последнего десятилетия не должны оставаться привилегией отдельных клиник и специалистов. Однако расширение объёма эндохирургических вмешательств должно происходить разумно. С учётом потребности региона, оснащённости оборудованием и уровнем подготовки специалистов.
ü Дальнейшее уменьшение травматичности хирургических операций без ущерба для их радикальности, с учётом не только факторов прямой хирургической агрессии, но и других составляющих оперативного вмешательства (например, травматичности анестезиологического пособия или последствий госпитальной инфекции).
ü Комбинированный метод — использование эндохирургии в качестве этапа при расширенных открытых операциях.
ü Новые технологии.Сочетание эндохирургии с другими малоинвазивными методами и высокоэффективными диагностическими исследованиями. Робототехника и телекоммуникация.
Дата добавления: 2015-07-06; просмотров: 842;
