ПАТОЛОГИЧЕСКАЯ АНАТОМИЯ
В зависимости от формы аневризма-тического расширения различают мешковидные и веретенообразные артериальные аневризмы. Элементы сосудистой стенки обнаруживаются в стенке аневризмы обычно при небольших ее размерах. При значительных размерах они почти полностью исчезают и сохраняются только в прилежащих к артерии участках. Большая же часть аневризматического мешка состоит из фиброзной ткани.
Выпячивание стенки или расширение сегмента артерии сопровождается образованием фиброзной ткани, которая укрепляет аневризматиче-ский мешок и предупреждает его разрыв. Фиброзные изменения оболочки обычно неравномерные, в связи с чем могут образоваться «слабые» участки в стенке. Относительная непрочность стенки аневризмы вследствие неполноценного морфологического стро-
ения, а также образование «слабых» участков в результате дистрофических изменений, петрификации, ли-поидоза, интрамуральных гематом может явиться предпосылкой к возникновению расслаивающей аневризмы или ее разрыву (Б. В. Петровский и С. Б. Милонов, 1970).
•' При артерио-венозных свищах большой давности развиваются структурные изменения стенок артериальных и венозных сосудов, обусловленные нарушением гемодинамики. Со временем возникают расширение, удлинение и извитость, а также дистрофические изменения стенки сегмента артерии, расположенного проксималь-нее соустья (рис. 137). Диаметр артерий, расположенных дистальнее свища, обычно сужен. Указанные изменения приводящего отдела артерии при артерио-венозных аневризмах большой давности известны под названием «венизация» артерии. В связи с увеличенным оттоком венозной крови дистальнее соустья и повышением венозного давления возникают расширение вен и недостаточность венозных клапанов. При длительно существующих артерио-венозных свищах развиваются также выраженные трофические изменения тканей конечности с образованием трофических язв.
Пульсирующие гематомы являются ранними формами травматических аневризм. Вокруг аневризмы формируется соединительнотканная оболочка, которая в короткие сроки может достигать значительной толщины (0,5— 2 см) и плотности. Некоторые авторы (М. М. Левин, 1954, и др.) считают, что полное формирование аневризматического мешка происходит через 2 мес, и с этого времени можно именовать эту патологию аневризмой, а не пульсирующей гематомой. Этот срок формирования аневризмы является относительным. Процессы организации аневризматического мешка нельзя считать полностью законченными даже через несколько лет от начала заболевания. 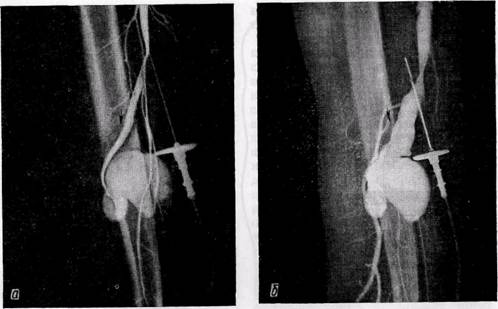
При аневризматическом расширении просвета сосуда возникает турбулентность кровотока. Нарушение кровотока, а также патологические изменения сосудистой стенки приводят к отложению тромбов по стенке аневризматического мешка. Тромбы наслаиваются, в результате чего внутренний диаметр аневризмы может достигать нормальной величины просвета сосуда. Пристеночные тромбы в определенной степени предупреждают расслоение и разрыв аневризмы. Тромботические массы аневризматического мешка могут явиться причиной эмболии периферических артерий.
При врожденных артерио-веноз-ных аневризмах в морфологическом отношении можно выделить собственно артерио-венозные дисплазии и вторичные изменения сосудов и тканей. Ю. Ф. Исаков и Ю. А. Тихонов (1974) выделяют 3 вида патологических соустий: 1) крупные анастомозы между магистральными артериями и венами (истинные свищи); 2) артерио-венозные аневризмы; 3) анастомотические сплетения из разнокалиберных артериальных и венозных сосудов.
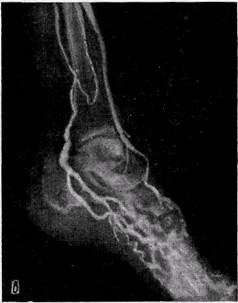
Рис. 137.Ангиограммы больных с аневризмами периферических артерий:
а, б — травматическая артерио-венозная аневризма плечевой артерии, расширение приводящего отдела артерии (а), расширение вены (б); в — врожденные артерио-венозные соустья стопы, расширение и извитость приводящей артерии

Рис. 138.Первый тип врожденных патологических артерио-веноз-ных соустий—истинные свищи
Артерио-венозные соустья I типа обычно множественные, длина их достигает 3,5 мм, а диаметр — от 1 до 3,5 мм (рис. 138).
Артерио-венозные аневризмы II типа имеют форму мешковидных полостей в виде концевой, промежуточной или боковой аневризмы (рис. 139).
Третий вид представлен артерио-венозными сплетениями патологически измененных сосудов с множественными анастомозами (рис. 140). Диаметр сосудов сплетения небольшой. По внешнему виду невозможно выделить сами соустья, однако они содержат артериализованную кровь, пульсируют. Эти сплетения обнаруживаются в различных тканях: в клетчатке, мышцах, фасциях и костях.
При врожденных артерио-веноз-ных соустьях не только сосуды претерпевают резкие изменения. В мягких тканях конечности обнаруживаются дистрофические изменения вплоть до образования трофических язв. Разнообразные патоморфологические изменения наблюдаются во всех тканях конечности: в коже, подкожной клетчатке, мышцах, костях. Отмечается удлинение костей, гигантский рост (у 60—90% больных, Vollmar, 1974).
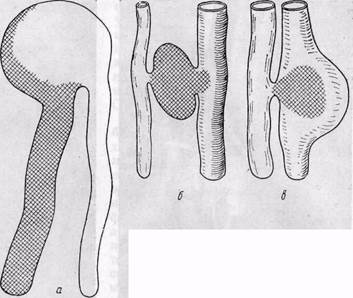
Рис. 139.Врожденные артерио-венозные аневризмы:
а — сконцевая», & •— «промежуточная», в —• «боковая» (по Ю. Ф. Исакову и Ю. А. Тихонову, 1974)
При врожденных сосудистых дис-плазиях часто наблюдаются изменения костей. При этом наблюдают три характерных сочетания симптомов (Vollmar, Vogt, 1976): а) гигантизм конечности, вызванный внутри- и вне-костными артерио-венозными соустьями (тип Weber); б) ограниченный гигантизм в сочетании с венозными -и артериальными ангиодисплазиями (тип Klippel — Trenaunay); в) гипоплазия скелета при системном гемангиома-тозе с разрушением эпифизарного хряща внутрикостными пещеристыми гемангиомами (тип Servelle — Маг-torell). Характер патологического процесса определяется специальными ангиологическими исследованиями.
В мышцах обнаруживаются дистрофические изменения с замещением мышечных структур жировой и соединительной тканью. Подкожная клетчатка утолщается в результате разрастания жировых клеток, отмечается увеличение числа и расширение лимфатических щелей и коллекторов.
Дата добавления: 2015-07-18; просмотров: 1423;
