АНЕВРИЗМЫ, ОСЛОЖНЕННЫЕ РАССЛОЕНИЕМ И РАЗРЫВОМ СТЕНОК
Расслоение и разрыв стенки являются частыми осложнениями аневризмы аорты. Они отмечаются у 10— 40% больных, поступающих в клинику (Р. С. Ермолюк, 1968; De Bakey и соавт., 1964; Williams и соавт., 1972).
Разрыв аневризмы наступает внезапно, без каких-либо предвестников более чем у V4 больных. Большинство больных отмечают усиление боли в животе, диспептические расстройства, увеличение размеров аневризмы.
Расслаивающая аневризма.Клиническая картина может быть разнообразной в зависимости от места начала расслоения, то есть разрыва внутренней и средней оболочек. Часто расслоение стенки аневризмы происходит на фоне высокого артериального давления. Начальный момент расслоения сопровождается острой болью в животе или в спине, иррадиирую-щей в поясничную область, вдоль позвоночного столба, в бедро, коллап-тоидным состоянием (в течение нескольких минут или часов). При распространении диссекции с грудной аорты отмечаются острая загрудинная боль, коллапс. Вследствие сужения и обтурации ветвей брюшной аорты могут появиться симптомы со стороны желудочно-кишечного тракта, сосудистые шумы, анурия, ишемия нижних конечностей. Пульсирующее образование в брюшной полости определяется не у всех больных.
Диагностика расслаивающей аневризмы представляет известные трудности, особенно в случаях не диагностированной ранее аневризмы. Нередко предпринимают лапаротомию по поводу подозрения на острую хирургическую патологию органов брюшной полости. Большое значение имеет настороженность врача и знание этой патологии, целенаправленное исследование и оценка клинических данных. Прогноз тяжелый. Обычно происходит разрыв наружной оболочки и кровотечение, что проявляется клинически нарастающей слабостью, анемией, падением артериального давления. Течение заболевания может быть острым или хроническим в зависимости от длительности времени между расслоением и разрывом стенки аорты. Тяжелый прогноз оправдывает абсолютные показания к хирургическому лечению.
Разрыв аневризмы— наиболее частое и грозное осложнение аневризмы брюшной аорты. Разрыв чаще происходит в забрюшинное пространство, редко — в прилегающие к аневризме полые органы (двенадцатиперстную кишку, нижнюю полую вену, тонкий кишечник) и в свободную брюшную полость (рис. 71).
За исключением случаев первичного разрыва аневризмы в брюшную полость, когда наступает смерть больного, в течении заболевания можно выделить период временной стабилизации состояния больного различной продолжительности (от нескольких часов до 10—12 дней, по данным Ф. Г. Уг-лова и соавт., 1976) от момента появления острых симптомов разрыва аневризмы до наступления смерти. Это обусловлено временной обтурацией места разрыва тромбом или тампонадой его окружающими тканями. Наличие этого периода создает практические предпосылки для применения хирургического лечения.
Большинство больных поступают в клинику в состоянии шока. По данным Schuraacker (1974), наблюдавшего 80 больных с разрывом аневризмы, шок тяжелой степени (артериальное давление ниже 65 мм рт. ст. или совсем не определялось) имел место у 50%, средней степени — у 20% больных. У остальных признаки шока были мало выражены или отсутствовали.
Клиническая картина в значительной степени зависит от места разрыва аневризмы.
Разрыв в забрюшинное пространство наиболее часто встречается в
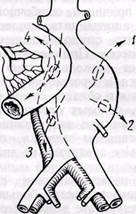
Рис. 71.Локализация разрыва аневризмы
брюшной аорты:
/ — в забрюшинное пространство; 2 — в свободную брюшную полость; 3 — в нижнюю полую вену; 4 — в кишечник
хирургической практике, так как период относительной стабилизации состояния больного обычно достаточно продолжительный, чтобы доставить больного в клинику и предпринять хирургическое вмешательство. Клиническая картина характеризуется остро возникающей и продолжительной болью в животе, поясничной области слева, которая часто сопровождается тошнотой и рвотой. В начальный период у некоторых больных пальпируют пульсирующую ограниченную гематому, которая затем увеличивается, достигает больших размеров и может не пульсировать. В результате распространения гематомы появляются признаки сдавления окружающих органов: отек нижних конечностей вследствие компрессии подвздошных вен, анурия на фоне гипотонии, почечная гипертензия в результате диссекции устья почечной артерии, гематурия и дизурические явления вследствие образования гематомы вокруг почек, мочеточника или мочевого пузыря.
В начальный период симптомы раздражения брюшины обычно отсутствуют. По мере распространения гематомы болезненность и напряжения брюшной стенки вследствие раз- дражения брюшины гематомой могут явиться причиной ошибочной диагностики аппендицита, холецистита, панкреатита, опухоли, паранефраль-ного абсцесса. При подостром течении через несколько дней иногда появляется и прогрессирует синюш-ность кожи в области левого фланка, мошонки, половых органов. Ошибки диагностики при забрюшинном разрыве аневризмы нередки, особенно если раньше аневризма не диагностировалась.
При несвоевременном хирургическом вмешательстве больные умирают в результате вторичного разрыва забрюшинной гематомы в брюшную полость или от других осложнений. Некоторые больные могут жить еще продолжительное время.
Относительно редко наблюдается разрыв аневризмы в терминальный отдел двенадцатиперстной кишки, прилежащей к передней стенке аневризмы. Описаны единичные наблюдения разрыва в тонкий кишечник, если предшествуют спайки кишки с анев-ризматической стенкой, и в желудок. Клинически это проявляется кишечным кровотечением (мелена, гемате-мезис).
Очень редко наблюдается разрыв аневризмы аорты в нижнюю полую вену. Остро развившаяся, близко расположенная к сердцу аорто-каваль-ная фистула обычно приводит к прогрессированию сердечной недостаточности, нарушению мозгового кровообращения, венозному застою в системе нижней полой вены.
Ошибки диагностики разрыва аневризмы наблюдаются часто; предполагают инфаркт миокарда, тромбоз мезентериальных сосудов, непроходимость кишечника, почечнокаменную болезнь. Однако у большинства больных диагноз может быть поставлен на основании клинических данных без сложных диагностических исследований при объективной и целенаправленной интерпретации сочетания основных симптомов: острая и продолжительная боль в животе, в пояснич-
ной области, признаки увеличения пульсирующей опухоли, симптомы внутреннего кровотечения, появление синюшности кожи. Ценной для диагностики может оказаться обзорная рентгенография живота. Рентгенологическим признаком разрыва аневризмы аорты является исчезновение тени m. psoas major слева (Ф. Г. Углов и соавт., 1970), смещение газа кишечника кпереди на снимках в боковой проекции (Janover, 1961).
При дифференциальной диагностике синдрома острого живота неясной этиологии у больных старше 55 лет целесообразно исключить осложнения аневризмы брюшной аорты. Большинство авторов не применяют ангиографию при диагностике разрыва аневризмы брюшной аорты, так как нередко на ангиограмме отсутствуют характерные для разрыва аневризмы изменения.
Разрывы аневризмы брюшной аорты приводят к летальному исходу почти в 100%, поэтому общепринятым является мнение о необходимости хирургического лечения всех больных. Показания к операции абсолютные. Операцию нельзя откладывать для проведения аортографии или других сложных и продолжительных исследований.
Предоперационная подготовка минимальная: определение группы крови и резус-фактора, катетеризация вены (желательно центральной или двух вен), подготовка операционного поля, катетеризация мочевого пузыря для постоянного наблюдения за функцией почек. До операции необходимо подготовить свежеконсервированную кровь в количестве 3—5 л. До пережатия аорты нецелесообразно полное возмещение кровопотери и восстановление нормального уровня артериального давления во избежание возможного его повышения и усиления кровотечения. Однако при тяжелом шоке (артериальное давление ниже 65 мм рт. ст.) необходимо переливать кровь и кровезаменители для поддержания жизнедеятельности ор- ганизма. Тяжелый шок в течение нескольких часов и установившаяся олигурия не являются абсолютной предпосылкой летального исхода и их не следует рассматривать как противопоказание к операции (Schumacker, 1974).
Хирургическая бригада должна быть готова к операции к моменту введения больного в наркоз, так как при этом у больных нередко развивается глубокий шок. С целью максимального ускорения выполнения операции рекомендуется обработать и подготовить операционное поле до введения больного в наркоз (Schumacker, 1974).
Доступ должен быть максимально широким. Применяют срединную ла-паротомию — от мечевидного отростка до лобка. У 2 больных мы применили расширенный забрюшинный доступ — вариант доступа по Rob (см. рис. 95). При этом удалось выделить аневризму и выполнить аневризмор-рафию по Н. И. Краковскому у одного больного и радикальную операцию — резекцию аневризмы с укутыванием протеза стенками аневризмы — у другого.
Кишечник выводят из брюшной полости, помещают в пластмассовый мешок или окутывают влажными полотенцами.
Первой и наиболее важной задачей после лапаротомии является быстрое установление контроля над аортой путем наложения зажима на участок аорты проксимальнее аневризмы.
Рассекают трейцеву связку и отводят вправо терминальный отдел двенадцатиперстной кишки. До пережатия аорты не рекомендуется рассекать широко задний листок брюшины над аневризмой, так как это может устранить последний барьер, создающий тампонаду, и привести к кровотечению в брюшную полость.
Если гематома не распространяется высоко в проксимальном направлении, удается относительно легко выделить аорту ниже почечных артерий, используя пальцевое разделе-
ние гематомы и парааортальной клетчатки, а также диссектор. На аорту ниже почечных артерий накладывают сосудистый зажим, обычно вертикально. При значительном распространении гематомы на надпочечную область, при разрыве стенки аневризмы в области ее проксимального полюса выделение аорты ниже почечных артерий может привести к массивному летальному кровотечению.
Schumacker (1974) считает целесообразным применять временное пережатие дистального отдела грудной аорты через небольшой межреберный доступ у больных, находящихся в состоянии глубокого шока, и при распространении гематомы брюшной стенки до реберной дуги, когда чрез-брюшинный доступ к шейке аневризмы связан с большими техническими трудностями и большой кровопотерей. После трансторакального пережатия аорты ишемизированную брюшную стенку быстро рассекают, аорту пережимают ниже почечных артерий, а торакальный зажим снимают. При этом время пережатия грудной аорты составляет 3—10 мин. Ряд авторов (Cannon и соавт., 1963; Mannick и соавт., 1964, и др.) считают торако-томию нецелесообразной и нежелательной, поскольку она увеличивает риск операции и особенно опасность ишемического повреждения почек.
Аорту можно временно пережать выше почечных артерий также через абдоминальный доступ: желудок отводят книзу, малый сальник рассекают, правую медиальную ножку диафрагмы рассекают, выделяют аорту с помощью пальцевой диссекции, диссектора, затем накладывают сосудистый зажим на аорту, обычно вертикально. После этого относительно легко выделить участок аорты ниже почечных артерий, который и пережимают, а верхний зажим снимают с аорты.
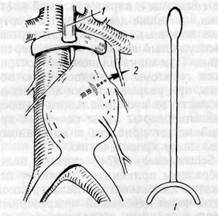
Используют также специальный инструмент — компрессор для аорты, которую прижимают к позвоночнику выше почечных артерий, после Рис. 72. Зажим-компрессор для аорты:
/ — аорту прижимают.к позвоночнику выше аневризмы; 2 — место разрыва аорты
чего выделяют и пережимают участок аорты ниже почечных артерий (Вег-gan и Yao, 1974). Мы также применяем аналогичный компрессор при операциях на брюшной аорте (рис. 72).
При наложении проксимального зажима на аорту останавливается кровотечение, улучшается кровоснабжение головного мозга и сердечная деятельность. Как только аорта пережата, необходимо немедленно провести мероприятия, направленные на стабилизацию гемодинамики, улучшение функции почек и состояния больного: 1) переливание свежеконсервированной подогретой крови для полного возмещения кровопотери под контролем ЦВД; с целью предупреждения развития цитратной интоксикации ввести глюконат кальция; 2) после стабилизации гемодинамики — 10% или 20% раствор манни-тола (из расчета 0,5 г на 1 кг массы), лазикс с целью стимуляции почечного кровотока и диуреза; 3) введение раствора бикарбоната натрия для устранения метаболического ацидоза, обусловленного шоком, переливанием большого количества консервированной крови, периферическим сосудистым спазмом и ишемией тканей нижней половины тела вследствие пережатия аорты; 4) введение гидрокортизона (100 мг) внутривенно.
После выключения аневризмы из кровотока рассекают брюшину над аневризматическим мешком, ее переднюю стенку, удаляют тромботические и атероматозные массы, сгустки крови, прошивают изнутри и перевязывают поясничные артерии. Аневризмати-ческий мешок освобождают от окружающих тканей и частично иссекают. В дальнейшем техника операции типичная.
В настоящее время мы, как и большинство авторов (А. А. Мартынов, 1972; А. В. Покровский, 1977; Schumacker, 1974, и др.), считаем методом выбора при разрыве аневризмы брюшной аорты резекцию аневризмы с протезированием аорты и укутыванием протеза остатками аневризма-тического мешка. Анастомоз с протезом накладывают без пересечения задней стенки аорты.
Проксимальный анастомоз выполняют первым. Протез промывают мгновенным током крови с целью заполнения пор трансплантата фибрином («preclotting»). Затем выполняют дистальный анастомоз с аортой или подвздошными артериями. Во время операции по поводу разрыва аневризмы брюшной аорты гепарин не применяют. Поэтому прежде чем закончить переднюю линию шва последнего анастомоза, следует промыть сосуд и протез током крови, удалив тем самым сгустки крови.
В случае экстренной операции по поводу разрыва аневризмы еще более важно, чем при плановой операции, постепенное включение магистрального кровотока во избежание значительной и продолжительной артериальной гипотонии.
Осуществляют тщательный гемостаз, удаляют кровь из брюшной полости и забрюшинного пространств-ва, тщательно перекрывают протез и анастомозы брюшиной.
В послеоперационный период проводят интенсивную терапию. Эндо-трахеальную трубку оставляют и вспомогательную вентиляцию легких проводят так долго, как это необходи-
мо,— в течение суток и более (Schu-macker, 1974). Важно обеспечить декомпрессию желудка до операции путем назогастральной интубации и сохранять ее до восстановления функции кишечника.
Schumacker (1974) рекомендует производить интубацию желудка через гастротомию, чтобы избежать выраженной назофарингеальной секреции. Коррекцию нарушений водно-электролитного баланса осуществляют путем введения электролитов и диуретиков.
Результаты хирургического лечения. Травматичность и продолжительность оперативного вмешательства, большая кровопотеря во время операции, пожилой и старческий возраст больных, сопутствующие заболевания сердца, сосудов, легких обус-словливают частые послеоперационные осложнения.
Острая сердечно-сосудистая недостаточность, особенно в группе больных, страдающих ишемической болезнью сердца, наблюдается относительно часто (М. Д. Князев и соавт., 1973).
Пневмонии и ателектазы легкого являются нередкими осложнениями у пожилых людей, страдающих хроническим бронхитом, эмфиземой легких, и особенно после экстренных операций по поводу разрыва аневризмы (Williams и соавт., 1972).
Из специфических осложнений нередко наблюдается кровотечение, особенно после полной резекции аневриз-матического мешка. Источником кровотечения могут быть сосуды оперированной зоны вследствие дефектов оперативной техники или нарушения свертывающей системы крови (А.А.Мартынов, 1972). Поздние кровотечения возникают в результате образования пролежня двенадцатиперстной кишки, предлежащей к протезу. Этот тип кровотечения отличается внезапностью появления и массивностью (Rivera и Mata, 1970).
Относительно частым специфическим осложнением является почечная недостаточность. Для раз-
вития почечной недостаточности имеют значение тяжесть шока, продолжительность артериальной гипотонии до и во время операции, продолжительность пережатия аорты, состояние почек до операции, объем переливаемой крови, продолжительность операции. Существенное значение имеет проведение мероприятий предупреждения ишемического повреждения почек, наблюдение за диурезом во время операции и в послеоперационный период. У некоторых больных с анурией диурез восстанавливается начиная с 5—6-х суток после операции. Диализ не всегда бывает эффективным и может вызвать кровотечение в связи с введением гепарина. Лучший результат наблюдается при своевременном применении диализа — уровень остаточного азота крови превышает 150 мг% (Bergan и Yao, 1974).
Ишемия нижних конечностей, как осложнение операции резекции аневризмы аорты, развивается вследствие тромбоза или эмболии подвздошных, бедренных или периферических артерий. Тромбоз возникает обычно во время пережатия аорты, особенно при окклюзионном поражении сосудов, при продолжительной артериальной гипотонии после снятия зажима с аорты. Тромбоз легче предупредить введением гепарина перед наложением зажима на аорту, чем лечить. Риск эмболии может быть уменьшен промыванием сосудов и протеза перед завершением анастомозов, удалением сгустков крови и измененной внутренней оболочки с проксимального и дистальных концов сосудов перед наложением анастомозов.
Эмболия и тромбоз брыжеечных артерий, перевязка нижней брыжеечной артерии при недостаточно развитом коллатеральном кровотоке могут вызвать острую кишечную непроходимость, ишемический некроз левой половины толстого кишечника и прямой кишки. Ишемическая гангрена толстого кишечника наблюдается у 1% больных после перевязки нижней брыжеечной артерии (Eastcott, 1966). Это осложнение в первые дни после операции часто маскируется обычными нарушениями функции кишечника, которые наблюдаются в ранний послеоперационный период. При выраженной боли, болезненности и напряжении брюшной стенки в левой половине живота показана сигмои-доскопия. Это исследование позволяет выявить ранние симптомы ише-мического некроза кишечника. Резекция толстой кишки практически безуспешна у этих больных, более целесообразна проксимальная колосто-мия и дренирование (Eastcott, 1966).
Летальность больных, оперированных в плановом порядке по поводу неосложненной аневризмы брюшной аорты и при инфраренальной ее локализации в специализированных клиниках хирургии сосудов, располагающих большим опытом лечения таких больных, относительно низкая — 5,9—10% (А.,В. Покровский, 1977; De Bakey и соавт., 1964; Williams и соавт., 1972, и др.). При небольшом опыте лечения аневризм брюшной аорты операционная летальность достигает 25% и больше. Операционная летальность при супраренальной локализации аневризмы составляет 26— 33% и больше (De Bakey и соавт., 1965); после экстренных операций по поводу разрыва аневризмы брюшной аорты она остается высокой и значительно варьирует в разных клиниках — от 34 до 85% (Kouchoukos и соавт., 1967; Graham и соавт., 1970; Williams и соавт., 1972; Schumacker, 1974).
Мы располагаем опытом радикального хирургического лечения 19 больных с аневризмами брюшной аорты инфраренальной локализации. Полное удаление аневризмы с замещением аорты синтетическим сосудистым протезом выполнено у 14 больных, неполная резекция аневризмы, пластика синтетическим сосудистым протезом с укутыванием трансплантата стенкой аневризматического мешка — у 5 больных. Умерли после операции
2 больных. Успешная резекция аневризмы Орюшной аорты супраренальной локализации выполнена у 1 больного. По поводу разрыва аневризмы брюшной аорты оперированы 8 больных, из них 4 — в других лечебных учреждениях; умерли во время и после операции 5 больных.
Все авторы отмечают уменьшение операционной летальности с совершенствованием техники операции и накоплением опыта хирургического лечения таких больных. Залогом успеха хирургического лечения этой тяжелой патологии в настоящее время является своевременное направление больных в специализированные сосудистые центры для выполнения операции в холодный период (А. В. Покровский, 1977). Летальность и количество осложнений значительно меньше (в 2,7 раза, по данным А. А. Мартынова, 1972) после резекции аневризмы с укутыванием протеза стенками аневризматического мешка по сравнению с полной резекцией аневризмы.
Анализ отдаленных результатов оперативного лечения атеросклероти-ческих аневризм брюшной аорты показал, что продолжительность жизни лиц, перенесших сперацию, такая же, как и здорового контингента, в то время как большинство неоперированных больных умирают от разрыва аневризмы в течение 2,5—5 лет. Даже при бессимптомно протекающих аневризмах малого размера — меньше 5 см в диаметре — в течение 5 лет умирают от разрыва аневризмы 27% больных (Szilagyi и соавт., 1972). Выживаемость оперированных больных в 5 раз больше, чем неоперированных (А. В. Покровский, 1977).
Таким образом, хирургическое лечение в настоящее время является единственным эффективным методом лечения больных с аневризмой брюшной аорты. Операцию необходимо выполнять в плановом порядке,, в холодный период, что позволяет избавить больных от фатальной угрозы разрыва аневризмы.
ОККЛЮЗИОННЫЕ ПОРАЖЕНИЯ ПОЧЕЧНЫХ АРТЕРИЙ (ВАЗОРЕНАЛЬНАЯ ГИПЕРТОНИЯ)
Полная закупорка почечной артерии, особенно остро развивающаяся вследствие эмболии или тромбоза, обычно приводит к некрозу почки с полной потерей ее функции.
Сужение одной или двух почечных артерий вследствие хронической облитерации или сдавления их извне у 75—85% больных приводит к развитию сосудистой почечной гипертонии, известной как вазоренальная, реноваскулярная или голдблаттов-ская (синдром Qoldblatt).
Излечение больных от гипертонии путем удаления почки со стороны поражения или пластики почечной артерии убедительно доказывает причинную связь окклюзионных поражений почечных артерий с гипертен-зией. Tigerstedt и Bergman (1898) обнаружили гипертензивное действие экстракта почки кролика и предположили существование какого-то вещества, вызывающего повышение артериального давления, которое они назвали ренином. Взаимосвязь между стенозом почечных артерий и гипер-тензией установил в 1909 г. Janeway. Классические исследования по экспериментальной гипертонии были проведены Goldblatt с соавторами (1934), которые показали, что сужение почечной артерии вызывает гипертензию, тяжесть которой зависит от степени сужения, и что после устранения сужения артериальное давление приходит к норме.
Частота выявления вазоренальной гипертонии среди больных с повышенным артериальным давлением составляет 2—15% (Н. А. Ратнер, 1971; Kaufman и Maxwell, 1964, и др.). Она занимает третье место среди всех видов почечных гипертоний. Среди обследованных нами 115 пациентов со стойкой артериальной гипертензией стенозирующее поражение почечных артерий выявлено у 27%.
Дата добавления: 2015-07-18; просмотров: 1164;
