ПОЗДНИЕ ПОСЛЕОПЕРАЦИОННЫЕ ОСЛОЖНЕНИЯ
1. Позднее отторжение пломбы может произойти спустя несколько месяцев после операции и чаще всего является следствием недостаточно тщательного зашивания конъюнктивы с проникновением инфекции в теноново пространство. При современной технике зашивания силиконовых пломб, введения внутрь пломб и субконъюнктивально антибиотиков частота отторжения имплантатов в позднем послеоперационном периоде составляет примерно 4—6% (131,147,184). Частоту отторжения пломбы уменьшает также применение лимбального разреза во время операции с целью более адекватного закрытия пломбы и уменьшения возможности ее инфицирования. Симптомы отторжения включают в себя появление субконъюнктивальных геморрагий с их рецидивами, образование гранулемы в местах бывшего наложения конъюнктивальных швов, возникновение слизисто-гнойного отделяемого, не поддающегося местному лечению инстилляциями альбуцида или антибиотиков. Глаз остается покрасневшим, легко раздражается, слезится, при надавливании на конъюнктиву в области гранулемы обнаруживается фистула с выделением через нее слизисто-гнойного содержимого. При инфицировании и обнажении пломба подлежит удалению с иссечением грануляционной ткани и остатков швов. При отторжении пломбы без обнажения ее и без наличия отделяемого удаление имплантата может быть отложено (рис.70). Возможность инфицирования по наблюдению различных авторов уменьшается при использовании сплошных силиконовых имплантатов (106,193). Риск рецидива отслойки сетчатки после удаления пломбы в случае ее инфицирования колеблется, по данным различных авторов, от 28—33% до практически полного отсутствия рецидивов отслойки (106,147,193).
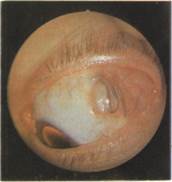
Рис.70. Отторжение пломбирующего материала без ее обнажения
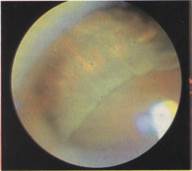
Рис.71. Симптом «бельевой веревки».
2. Прорезание имплантатов внутрь глаза встречается при чрезмерном затягивании циркляжного элемента или П-образных швов над пломбой (рис.71). Прорезание имплантата внутрь глаза обычно редко сопровождается симптомами за исключением присоединившихся кровоизлияний в стекловидное тело и иногда появлением рецидива отслойки сетчатки. При отсутствии явлений воспаления или инфекции нецелесообразно удалять имплантат. При высоте вала вдавления более 3—4 мм рекомендуется пересечение силиконовой ленты через 1,5—2 месяца после операции особенно при угрозе прорезания оболочек или появлении кровоизлияний в стекловидном теле.
3. Невралгические боли тянущего характера в области глаза и периорбиты иногда сохраняются несколько недель спустя послеоперации и объясняются давлением имплантата на веточки тройничного нерва. Лечение: прием реопирина, инстилляции 3% раствора пирамидона, инъекции дексазона под конъюнктиву. При болях, не поддающихся терапии, — пересечение или удаление циркляжного элемента.
4. Послеоперационное двоение возникает вследствие Рубцовых сращений между мышцами и склерой. Чаще всего диплопия возникает при перерезке верхней и нижней прямой мышцы, а также при манипуляциях в области прикрепления верхней косой мышцы. Частота послеоперационного двоения 3,3% (97,106,197). При диплопии, длящейся более 1,5—2 месяца, рекомендуется попытка коррекции ее призматическими очками. При больших степенях двоения необходимо хирургическое вмешательство на поврежденной мышце или на ее антагонисте.
5. Энофтальм возникает после склеропластических операций при отслойке сетчатки (чрезмерное циркулярное вдавление или пломбирование склеры более чем на один квадрант). Дифференциальная диагностика от начинающейся атрофии производится путем повторного измерения длины оси глаза эхобиометрически. Начинающаяся атрофия глаза сопровождается понижением ВГД, уменьшением длины оси глаза. Энофтальм без атрофии лечения не требует. При выраженном косметическом деффекте возможно перерезание циркляжного элемента или удаление его. При атрофии рекомендуется использовать инстилляции мидриатиков (атропин 1%, скополамин 0,25%), инъекции кортикостероидов парабульбарно и ретробульбарно.
6. Изменение рефракции в сторону миопии иногда отмечается при умеренном циркулярном вдавлении, а при чрезмерном затягивании силиконовой ленты — более 14 мм — и уменьшении размера глаза в сторону гиперметропии. Пломбирование при выраженной гипотонии, связанной с выпусканием СРЖ, может привести к значительному астигматизму. Лечение — очковая коррекция, при ее непереносимости возможно удаление имплантата через 1,5—2 месяца после операции.
7. Макулярный фиброз. Представляет собой клинический синдром, характеризующийся образованием в макулярной области преретинальных мембран с последующим их сморщиванием и сопровождающийся метаморфопсией, микропсией, снижением остроты зрения до 0,1—0,2 (иногда до нескольких сотых). Макулярный фиброз наблюдается чаще всего при отслойках, вовлекающих макулярную область, а также при чрезмерно высоком вале вдавления и избыточной коагуляции (24,70,79,106,107). Если макулярный фиброз возникает у пациента, у которого область желтого пятна не была отслоена до хирургического вмешательства, течение его более тяжелое и сопровождается гораздо большим ухудшением центрального зрения. Макулярный фиброз возникает обычно через 4—6 недель после операции и первыми офтальмоскопическими симптомами являются: отек желтого пятна, исчезновение нормального макулярного рефлекса, извитость мелких перимакулярных сосудов, появление сероватых складок («целлофановая макулопатия») (рис.72). Флюоресцентная ангиография в развитых случаях заболевания демонстрирует массивное просачивание красителя в зоне формирования преретинальной мембраны и извитых парамакулярных сосудов. Среди причин возникновения макулярного фиброза наиболее вероятными следует считать витреоретинальную тракцию в области заднего полюса с отслойкой стекловидного тела после склеропластических операций, в особенности после чрезмерной диатермокоагуляции, криопексии или фотокоагуляции, вызывающей воспалительную реакцию коллагеновой ткани в макулярной и парамакулярной зоне (70,106,128). Возможно участие также пролиферации клеток расслоенного стекловидного тела (витреоциты или ретикулоциты, гиалоциты) с последующим тангенциальным сморщиванием и возникновением фиброплазии и звездчатых складок в области желтого пятна (22,155,158). Несомненна роль также сосудистого фактора в виде локального повреждения стенок макулярных сосудов и образования парамакулярных очагов фиброплазии (цит.66).
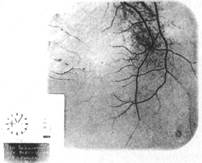
Рис.72. Картина глазного дна мри макулярном фиброзе. Флюоресцентная ангиограмма.
Не исключено также влияние фототоксикоза с накоплением продуктов перикисного окисления в макулярной зоне и вторичным нарушением проницаемости стенок сосудов (70,118). В легких случаях острота зрения страдает незначительно и разрешение процесса обычно сопровождается или совпадает с отслоением задней пограничной мембраны стекловидного тела от области желтого пятна (22).
Лечение: ангиопротекторы и сосудорасширяющие типа кавинтона, компламина, раствор дексазона парабульбарно или ретробульбарно. В начальных стадиях возможна лазерная коагуляция в точках просачивания плазмы по данным флюоресцентной ангиографии. При выраженной метаморфопсии дает определенный эффект лазерная коагуляция параллельно перимакулярным складкам с целью расправления их при рубцевании лазерных коагулятов (выполняется в специализированных лазерных отделениях). Далекозашедшая стадия макулярного фиброза подлежит хирургическому лечению путем частичной витрэктомии коркового слоя в заднем отделе глаза с удалением преретинальных мембран с помощью специальных инструментов, включающих иглу-крючок для отделения мембран от сетчатки и витреотом (рис.73).
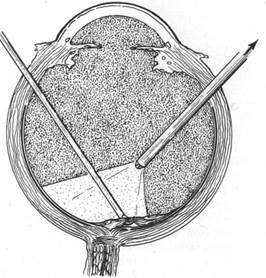
Рис.73.Удаление преретинальных мембран при макулярном фиброзе
Кроме макулярного фиброза менее часто встречаются и другие изменения желтого пятна в послеоперационном периоде, включающие отложение пигмента, кистовидную макулярную дистрофию, отек сетчатки, очажковую атрофию пигментного эпителия. В некоторых случаях при полном прилегании отслоенной сетчатки в области желтого пятна и отсутствии анатомических изменений в нем острота зрения остается нарушенной, что может быть объяснено дефектами регенерации фоторецепторов, в особенности наружных члеников-колбочек.
9. Прогрессирование мембранообразования в стекловидном теле (развития массивной витреальной ретракции или массивной витреоретинальной пролиферации).
Наиболее тяжелым осложнением в послеоперационном периоде, после хирургического лечения отслойки сетчатки является массивная периретинальная пролиферация. Это осложнение возникает в различных вариантах с различными степенями тяжести и зависит от кровоизлияний в стекловидное тело или сетчатку, чрезмерной криопексии или диатермокоагуляции, выпадения стекловидного тела. Клинически наблюдается несколько типов формирования массивной пролиферирующей витреоретинопатии. Наиболее типичная клиническая ситуация, когда в послеоперационном периоде возникает медленное прогрессирование мембранообразования, существовавшего и до операции. При неприлегании сетчатки в этих случаях отмечается ускорение прогресса формирования существовавших до этого мембран. В некоторых случаях предоперационный фиброз временно приостанавливается после успешного прилегания отслоенной сетчатки, однако через несколько недель (в основном 6—8 недель) наступает внезапное прогрессирование массивного фиброза, приводящее в течение нескольких дней к воронкообразной отслойке.
Массивные фибротические изменения стекловидного тела и сетчатки могут наступить после неприлегания отслоенной сетчатки и без наличия мембранообразования в предоперационном периоде, в особенности при наличии гигантских разрывов. В большинстве подобных случаев массивная витреоретинальная пролиферация наступает после нескольких неудачных операций, каждая из которых увеличивает степень фиброза с окончательным результатом — формированием воронкообразной отслойки. Лечение — см. хирургия тяжелых случаев отслоек, включая ее воронкообразные формы (пункт 4.4.).
Дата добавления: 2015-06-12; просмотров: 2303;
