САХАРНЫЙ ДИАБЕТ
Вам следует иметь в виду, что термин «диабет» относится к большой группе заболеваний; в частности, существуют сахарный и несахарный диабеты, причем в последнем случае глюкоза крови не повышается, а основной симптом этой болезни — сильнейшая жажда. Но мы в нашей книге будем говорить исключительно о сахарном диабете.
Выше отмечалось, что этот недуг является таким заболеванием, при котором поджелудочная железа не способна секретировать необходимое организму количество инсулина либо вырабатывать инсулин нужного качества. Как мы увидим в дальнейшем, это определение касается двух типов сахарного диабета, но диабетические явления — то есть повышенная концентрация глюкозы в крови — могут наблюдаться и в тех случаях, когда заболевания поджелудочной железы нет. Мы коснемся этих вопросов немного позже, когда будем рассматривать классификацию диабетических явлений, а сейчас поговорим об истории.
Сахарный диабет — отнюдь не новая болезнь; он был известен с древнейших времен, еще 1500—3000 лет до новой эры, когда это заболевание, в его наиболее тяжких проявлениях, являлось безусловно смертельным. С диабетом были знакомы врачи Древнего Египта, Месопотамии, Греции, Рима, средневековой Европы и восточных стран. Превосходные клинические описания диабета были сделаны Цельсом и Аретеусом (он же — Аретей Каппадокий-ский, Древний Рим, второй век нашей эры), Авиценной (Средняя Азия, примерно тысяча лет тому назад), а также Галеном, Парацельсом и другими медиками минувших времен. Термин «диабет» (от греческого «diabaino» — «прохожу сквозь») был введен в медицинскую практику Аретеусом. Вот его описание болезни:
«Диабет — ужасное страдание, не очень частое среди
|мужчин, растворяющее плоть и конечности в мочу. Пациенты, не переставая, выделяют воду непрерывным потоком, как сквозь открытые водопроводные трубы. Жизнь коротка, неприятна и мучительна, жажда неутолима, прием жидкости чрезмерен и не соразмерен огромному количеству мочи из-за еще большего мочеизнурения. Ничего не может удержать их от приема жидкости и выделения мочи. Если ненадолго они отказываются от приема жидкости, у них пересыхает во рту, кожа и слизистые становятся сухими; у пациентов отмечается тошнота, они возбуждены и в течение короткого промежутка времени погибают».
Итак, в древности и средневековье болезнь диагностировали по ее внешним проявлениям — таким, как общая слабость, потеря аппетита, пересыхание рта, неутолимая жажда, частое мочеиспускание (полиурия), похудание или, наоборот, прибавление массы тела у тех, кто уже страдает ожирением. Окончательное заключение опытный врач мог сделать, попробовав мочу больного на вкус и выяснив, что она кажется сладковатой; это был единственный «анализ», доступный медикам прошлого.
Как же тогда лечили диабет? Это зависело от степени тяжести заболевания и возраста пациента. Если больным являлся ребенок, подросток или взрослый человек (как правило, молодой), у которого развился диабет первого типа, то есть инсулинозависимый (ИЗСД), то он был обречен с полной неизбежностью; такой пациент довольно быстро погибал от диабетической комы. Если же болезнь развивалась у взрослого человека в 40—45 лет и старше, и была, согласно нашей современной классификации диабетом второго типа, то есть инсулинонезависимым (ИНСД), то такого пациента лечили диетой, физическими упражнениями, гомеопатическими средствами и средствами фитотерапии — например, отваром из черничного и лаврового листа, гранатовым соком, настойкой на листьях грецкого ореха или крапивы, льняным семенем, липовым цветом, луком и чесноком. Такой человек мог прожить довольно долго и умереть не от диабета, а, например, от сердечно-сосудистого заболевания, спровоцированного и отягощенного диабетом.
Однако больные диабетом I типа умирали с неотвратимой неизбежностью, и это случалось не только в античной древности или в средневековье, но и в новейшие времена, вплоть до начала двадцатого века, когда был впервые выделен животный инсулин. Еще до этого в девятнадцатом столетии возникла наука о железах внутренней секреции, которую назвали эндокринологией. Считается, что ее основы заложил великий французский физиолог Клод Бернар; затем Полем Лангергансом были открыты упоминавшиеся в первой главе островки — скопления специфических клеток в поджелудочной железе; медики Минковский и Ме-ринг обнаружили связь между функцией поджелудочной железы и сахарным диабетом, а русский ученый Соболев доказал, что островки Лангерганса продуцируют гормон инсулин. Наконец в 1921 году молодой канадский врач Фредерик Бантинг и ассистировавший ему студент-медик Чарльз Бест впервые выделили экстракт из поджелудочной железы собаки и начали вводить его другим собакам, у которых до этого была ампутирована поджелудочная железа (в результате чего у них развился сахарный диабет). 11 января 1922 года Бантинг и Бест ввели вытяжку из поджелудочной железы теленка первому пациенту-человеку, который погибал от диабета в центральном госпитале города Торонто. Это был сын американского миллионера четырнадцатилетний Леонард Томпсон. Первая инъекция инсулина не облегчила его состояния, но даже привела к абсцессу. 23 января 1922 года ему снова начали вводить инсулин, и состояние Леонарда стало улучшаться: у него появился аппетит, к нему начали возвращаться силы, сахар и ацетон в моче исчезли. Он был спасен от смерти и прожил до 1935 года. Отметим, что открытие инсулина было революционным переворотом в лечении диабетического заболевания, удостоенным впоследствии Нобелевской премии.
Нельзя сказать, что диабет являлся исключительно редкой болезнью в минувшие времена, но в двадцатом столетии врачами зафиксирован резкий рост числа заболеваний. Вот некоторые цифры: в 1965 г. в мире насчитывалось 30 миллионов диабетиков, а в 1972 г. — уже 70 миллионов; в Соединенных Штатах в 1930 г. было зарегистрировано четыреста тысяч больных, а в 1965 и 1972 гг. — соответственно 2,3 миллиона и 10 миллионов. В мире сейчас более ста миллионов больных диабетом (видимо, миллионов сто пятьдесят); диабетом болеют 3—5% населения почти в каждой стране, причем в высокоразвитых в технологическом отношении странах эта цифра составляет скорее пять процентов, чем три или четыре. В Соединенных Штатах сейчас 15 миллионов больных диабетом, и столько же — в странах СНГ, причем половина, семь или восемь миллионов, приходится на Россию. Это — реальное количество; зарегистрированных же диабетиков в России порядка двух миллионов, но есть еще множество незарегистрированных. Отметим, что скриннинг в нашей стране (то есть массовое обследование населения на выявление сахарного диабета) впервые был начат в 1998 году в Санкт-Петербурге, и эта программа идет до сих пор; ее предварительные результаты таковы: в Петербурге около ста тысяч диабетиков. Все огромные цифры, приведенные выше, нужно, как считают медики, удвоить или утроить, так как очень многие пациенты находятся на предварительной стадии диабета, когда он выявляется с трудом.
В настоящее время диабет занимает третье место по распространенности среди хронических заболеваний, уступая только раку и сердечно-сосудистым болезням. Больных, как мы уже упоминали, 3—5%, но есть и исключительные ситуации: так, диабету особенно подвержены представители черной расы и американские индейцы. Негры в США заболевают в среднем в два-три раза чаще, чем белые, а в некоторых индейских племенах диабетом больны около трети населения. Причины такой избирательности пока что не выяснены; исследователи полагают, что либо восприимчивость к болезни заложена на генетическом уровне, либо ее провоцирует неумеренное потребление легкоусвояемых углеводов. Так ли, иначе, но заболевание диабетом — всегда трагедия, и остается лишь радоваться, что современная медицина и пищевая промышленность достигли такого уровня, когда эта болезнь уже не считается быстротекущей и смертельной.
Но вернемся к истории лечения диабета. После открытия инсулина и разработки способов его производства и очистки этот препарат на протяжении десятилетий применяли для лечения всех диабетиков, независимо от формы заболевания (кстати сказать, в те времена еще не делали четкого различия между диабетом I и II типов, но уже было ясно, что диабет в молодом возрасте протекает тяжелее, чем в пожилых годах). Наконец в 1956 году свершилась вторая революция в медикаментозном лечении болезни — были выявлены свойства некоторых препаратов сульфа-нилмочевины стимулировать секрецию инсулина, что позволило создать сахароснижающие таблетки.
В последующие годы продолжалось совершенствование инсулинов и таблетированных препаратов, а с начала семидесятых начались широкомасштабные исследования, цель которых заключалась в следующем: выяснить, как инсулин и таблетки влияют на человеческий организм, и способен ли больной, поддерживающий сахар крови близким к норме, избежать ранних сосудистых осложнений. Постепенно у медиков сложилось понятие о компенсированном диабете и о тех способах, которыми следует добиваться компенсации, — лекарства, диета, определенный режим питания, физическая активность, регулярные анализы.
В 1979 году Комитетом экспертов по сахарному диабету Всемирной Организации Здравоохранения (ВОЗ) была предложена современная классификация диабетического заболевания, в результате чего в медицинскую практику вошли такие термины, как первичный и вторичный диабет, диабет I и II типов. За двадцать лет, прошедших с этой даты, появились новые сахароснижающие препараты суль-фанилмочевины второго и третьего поколений, человеческие инсулины с высокой степенью очистки, пищевая диабетическая промышленность, шприцы с тонкими иглами и шприц-ручки, тест-полоски — и, наконец, были разработаны глюкометры, приборы для определения сахара крови в домашних условиях.
Идея о необходимости такого прибора была высказана американским врачом Майклом Миллером в 1980 году; затем Миллером и предпринимателем Тедом Доаном была основана компания «ЛайфСкэн», которая в начале 1983 г. выпустила в продажу глюкометр «Глкжо-Скэн II», самый миниатюрный и самый удобный на тот момент приборчик для определения сахара крови. Глюкометры пользовались большим спросом, и вскоре «ЛайфСкэн» вошла в корпорацию «Джонсон и Джонсон», получила мощную финансовую поддержку и смогла разработать те приборы, которые известны нам в настоящее время: «One Touch», появившийся на рынке в 1987 году, а вслед за ним — «One Touch II», «One Touch Basic» и «One Touch Profile», самый новейший и удобный глюкометр этой фирмы. О глюкометрах «ЛайфСкэн» и приборах других фирм (в частности, о превосходных глюкометрах компании «Рош Диагностика») будет подробно рассказано в главе 16, а сейчас мы перейдем к описанию функциональных поражений организма, вызывающих диабетические явления, и к классификации видов диабета.
Диабет I типа возникает при инсулинной недостаточности в организме, когда бета-клетки поджелудочной железы не способны производить нужное количество инсулина или вообще не могут его секретировать. Единственным способом лечения является ввод инсулина извне, с помощью шприца и ежедневных уколов — плюс, разумеется, диета и строго определенный режим питания. Почему инсулин вводится именно таким неприятным способом? Потому, что инсулин — белок, и если вводить его перорально (то есть через рот в виде таблеток), он разложится в желудке и не попадет в кровь. Однако тут не имеется поводов для пессимизма, и мы можем указать по крайней мере три причины, по которым больным не стоит впадать в депрессию:
1. Уколы — не внутривенные и не внутримышечные, а подкожные, то есть являются простейшим типом уколов в медицинской практике, и почти каждый человек (даже слепой) способен сам вводить себе инсулин.
2. Уколы делаются специальными инсулинными шприцами или шприц-ручками с такой тонкой иглой, что боль практически не ощущается.
3. Есть сведения, что уже разрабатывается инсулин в виде таблеток, предназначенный для приема внутрь и, видимо, защищенный от разложения в желудке.
Диабет I типа может быть врожденным (т.е. проявиться уже в младенчестве) и обычно возникает у молодых — у детей, подростков и лиц в возрасте до 25—30 лет; вследствие этой причины его иногда называют ювенильным диабетом или диабетом молодых. Это название не совсем правильно, так как инсулинозависимым диабетом можно заболеть и в сорок, и в семьдесят лет, поэтому в настоящее время такой диабет классифицируется как диабет I типа. Повторим, что связан он с поражением бета-клеток поджелудочной железы, в результате чего они не способны секретировать инсулин.
При диабете II типа бета-клетки вырабатывают инсулин, но он плохо открывает «двери» в клетках для проникновения сахара, так как хуже соединяется с так называемым рецептором на клетке — «замочной скважиной» для инсулина-«ключа». У полных людей эти «замочные скважины» претерпевают изменения и скважин слишком много — чтобы их открыть, необходимо в два-три раза больше инсулина, чем при нормальной массе тела. Поджелудочная железа не всегда способна вырабатывать инсулин в таком количестве. В этой ситуации тучный больной диабетом II типа имеет шанс избавиться от заболевания — если сможет похудеть (в результате «замочных скважин» станет меньше — см. рис. 2.1).
Бывает и так, что часть секретируемого бета-клетками инсулина дефектна; в результате «испорченные» молекулы инсулина являются как бы «плохим ключом», не способным открыть двери клетки для молекул глюкозы. «Хороший ключ», то есть обычный «неиспорченный» инсулин, тоже вырабатывается бета-клетками, но иногда его слишком мало, чтобы обеспечить нормальный обмен веществ. Это совсем иная картина заболевания, и многие врачи даже считают диабет I и II типов разными болезнями. Методы их лечения тоже разные.
Больной диабетом II типа (или инсулинонезависимым — ИНСД) должен придерживаться строгой диеты, а также принимать лекарство в виде таблеток (минидиаб, манинил, диабетон и т.д.) и всевозможные средства гомеопатии и фитотерапии — например, настойку на черничном листе.
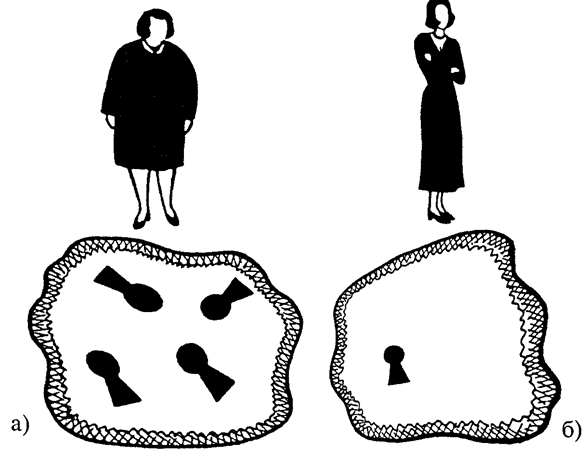
Рис. 2.1. Диабет II типа: у тучного человека слишком много «замочных скважин» в клетке (а), но, похудев, он может улучшить ситуацию (б).
При легкой форме заболевания можно ограничиться только диетой или диетой и гомеопатическими средствами. Что касается таблеток, то механизм их действия таков: они побуждают бета-клетки вырабатывать больше инсулина. В результате «хорошего» инсулина тоже становится больше и хватает, чтобы открыть все «замочные скважины» в клетке (которых у полных диабетиков II типа слишком много). Образно говоря, таблетки заставляют поджелудочную железу работать интенсивнее, как бы «выжимают» ее.
Диабет II типа развивается исключительно у лиц зрелого возраста и встречается гораздо чаще, чем ИЗСД — примерно в пять-шесть раз. Если он возникает в период от 30 до 40 лет, то безусловно является болезнью, нагрянувшей слишком рано и неожиданно, но после семидесяти лет, когда интенсивно протекают процессы старения и эндокринная система как бы «расшатывается», диабет может считаться одной из неизбежных болезней, связанных с увяданием организма. Особым и редким случаем является наследственное заболевание диабетом, возникающее в подростковом и юношеском возрасте и протекающее подобно диабету II типа. Согласно классификации ВОЗ его даже выделяют в отдельный тип: сахарный диабет пожилых в молодом возрасте — МОДИ-тип диабета.
Характерным отличием между ИЗСД и ИНСД является не только разный механизм заболевания и разные способы лечения, но и разный характер начала болезни. Диабет I типа нередко развивается с пугающей быстротой — за месяцы, а иногда за считанные дни; так, в медицинской литературе описан случай, когда молодая женщина, пережив сильный стресс (смерть мужа), заболела диабетом за т р и дня. Вот еще один случай, которому один из авторов (Михаил Ахманов) был непосредственным свидетелем: в течение нескольких недель диабет развился у годовалого ребенка, хотя оба его родителя не болели этой болезнью (возможно, диабет был у дедушки или бабушки). Это случилось в тот момент, когда ребенка отняли от груди и начали давать ему искусственное питание из легкоусвояемых углеводов. Сейчас этому мальчику уже пятнадцать лет, и, благодаря заботам родителей и медиков, он вырос совершенно нормальным пареньком.
Разумеется, такое внезапное заболевание — большая трагедия для ребенка и еще большая — для молодого человека. Трудно осознать, что ты неизлечимо болен, когда еще месяц, два или три назад ты был абсолютно здоров и тебе можно было все: есть, что захочется, если угодно — голодать, заниматься спортом и переносить без хлопот тяжелые физические нагрузки. Поэтому молодые люди в такой период нуждаются в особой поддержке семьи, друзей, коллег по работе и врачей. Им необходимо время, чтобы смириться со своей болезнью и научиться жить с диабетом. Скажем им в утешение следующее: многие диабетики отмечают, что после заболевания их взгляд на мир сильно переменился; они научились жить в условиях строгой дисциплины и в результате достигли много большего, чем в том случае, если бы остались здоровыми. Их достижения поистине впечатляют: канадец Бобби Кларк (болен диабетом с тринадцати лет) стал хоккеистом мирового класса, швед Пон-тус Юханссон и американец Джим Хантер являются чемпионами бейсбола, британец Гарри Мэббат, американец Вейд Вильсон и швед Пер Зеттерберг (диабет с девятнадцати лет) — профессиональные футболисты, а красавица Ни-коль Джонсон (диабет тоже с девятнадцати лет) завоевала титул «Мисс Америка — 1998». Словом, как не без юмора сказал Фридрих Дюрренматт, швейцарский драматург и диабетик, «Если б у меня не было сахарного диабета, здоровье давно бы меня доконало».
Но вернемся к нашей теме и отметим, что диабет II типа развивается гораздо дольше, чем ИЗСД, как правило, годами, и всегда включает довольно длительную преддиабетическую стадию (о ней мы еще поговорим особо). Казалось бы, разный механизм двух заболеваний, разное их начало и разный возраст больных позволяют с уверенностью диагностировать тип диабета, но такое утверждение будет неверным относительно больных зрелого возраста. У них начало ИЗСД может включать очень длительный период (5—10 лет), когда болезнь по внешним признакам неотличима от диабета II типа, и больной находится на таблетках, а не на инсулине.
Оба типа диабета, ИЗСД и ИНСД, называются в медицинской практике первичным диабетом, и необходимо твердо усвоить, что такой диабет в настоящее время неизлечим. Поэтому, говоря о лечении диабета, мы имеем в виду не полное излечение болезни, а лишь поддержание больного в таком состоянии, которое бы приближалось к нормальной жизнедеятельности. Поскольку термин «лечение» диабета может внушить ложную надежду, лучше и правильней использовать более современное понятие — «лечение и контроль за диабетом», под которым понимается компенсация диабета с помощью медикаментозных средств, приборов и диеты. Эти вопросы будут подробно рассмотрены в частях второй, третьей и четвертой.
Отдельным пунктом классификации является нарушение толерантности к глюкозе (НТГ), или скрытый диабет, — иначе говоря, преддиабетическое состояние, когда концентрация глюкозы в крови нормальная, и человек еще не болен, но уже и не совсем здоров. Это состояние неустойчивого равновесия может с равной вероятностью либо сохраниться на всю жизнь, либо исчезнуть, либо перейти в диабет II типа. Выявить его можно лишь с помощью глю-козотолерантного теста (сахарной кривой). Когда и в каких случаях проводится это исследование, решает врач.
Кроме первичного диабета, описанного выше, в медицине существует понятие о вторичном диабете, который, собственно, не является диабетом и обусловлен не заболеванием поджелудочной железы (кроме случаев операций на ней), а иными и довольно многочисленными болезнями. В данной ситуации было бы правильнее говорить не о диабете, а о диабетических явлениях — то есть о повышенном содержании глюкозы в крови. Этот эффект наблюдается не только при первичном диабете, но и в следующих случаях:
1. при акромегалии, связанной с нарушением процессов роста и избыточностью соматотропного гормона;
2. в случае болезни Кушинга, когда идет слишком обильное выделение гормонов надпочечников, повышающих уровень сахара в крови;
3. при заболеваниях щитовидной железы, приводящих к избыточной секреции гормона щитовидной железы;
4. в некоторых других случаях, при эндокринных заболеваниях, когда выделяется избыточное количество гормонов — антагонистов инсулина.
Вторичный диабет излечим, если излечимо то заболевание, которое приводит к повышению уровня глюкозы в крови. Снижают этот уровень теми же средствами, что и при первичном диабете: инсулином, таблетками, диетой.
Отметим, что существует и такое явление, как повышение сахара крови у женщин в период беременности — или, согласно классификации ВОЗ, сахарный диабет беременных. Обычно он проходит после родов, однако является тревожным сигналом, свидетельствующим об ослабленной функции поджелудочной железы (см. подробнее в главе 14).
Обратимся теперь к причинам возникновения диабета, понимая под этим термином именно первичный диабет I и II типов. К сожалению, до сих пор эти причины неясны, и относительно них остается лишь строить гипотезы. Возможно, болезнь носит вирусный характер, возможно, связана с генетическими дефектами или чем-то иным, но твердо установлено, что ею нельзя заразиться — так, как, например, заражаются гриппом или туберкулезом легких. Выявлен ряд факторов, способствующих возникновению диабета, и мы их сейчас перечислим и прокомментируем:
1. наследственная предрасположенность к диабету;
2. некоторые болезни, которые могут вызвать поражение бета-клеток — например, рак поджелудочной железы, панкреатит;
3. вирусные инфекции — краснуха, ветряная оспа, эпидемический гепатит и некоторые другие заболевания, включая грипп;
4. излишний вес, тучность, ожирение;
5. нервные стрессы.
Наиболее серьезным из этих факторов является наследственная предрасположенность к диабету. Диабет I типа наследуется с вероятностью 0,03—0,07 (3—7%) по линии матери, и с вероятностью 0,1 (10%) — по линии отца; если оба родителя больны диабетом, то вероятность его проявления у детей составляет 0,3—0,7 (30—70%). Диабет II типа наследуется с вероятностью 0,8 (80%) как по материнской, так и по отцовской линии, а если ИНСД болеют оба родителя, то вероятность его проявления у детей близка к ста процентам. Эти сведения необходимо учитывать молодым людям, вступающим в брак, и если их наследственность, как говорят врачи, «отягощена по диабету», они Должны подготовить своих детей к возможности заболевания. Эта рекомендация может показаться излишне жесткой, но представьте, как вы посмотрите в глаза своему ребенку, если он в пять или в пятнадцать лет заболеет неизлечимой болезнью?.. Не по вашей вине — по вашему неразумию.
Вероятно, наследственная предрасположенность — основной фактор, приводящий к заболеванию диабетом. Что касается различных инфекций, излишнего веса и нервных стрессов, они играют роль спускового механизма, «запускающего» болезнь. Человек, в роду которого не имелось диабетиков, может многократно перенести грипп и другие инфекционные заболевания, может испытывать сильные нервные перегрузки — и при этом вероятность получить диабет для него значительно меньше, чем для лица с отягощенной наследственностью. Однако следует учитывать два важных обстоятельства: во-первых, диабет может быть как наследуемым, так и приобретенным; и, во-вторых, сочетание нескольких факторов риска повышает вероятность заболевания диабетом. Так, для человека тучного и часто болеющего гриппом эта вероятность примерно такая же, как для лица с отягощенной наследственностью.
Наконец коснемся еще одного любопытного обстоятельства. Бытует мнение, что сахарному диабету подвержены в первую очередь поедатели сладкого, любители тортов, пирожных и конфет — словом, те, кто кладет в чай пять ложек сахара. Это миф — в том смысле, что излишнее употребление сладкого непосредственно к диабету не приводит. Но результатом любви к пирожным нередко бывает ожирение, а тучность, как отмечалось выше — один из факторов риска, провоцирующих диабетическое заболевание, Вполне возможно, что рост числа диабетиков в XX веке (особенно — в богатых и высокоразвитых странах) вызван излишним перееданием и недостатком физической активности, двумя главными причинами ожирения.
В заключение главы пополним наш перечень новыми терминами:
ПЕРВИЧНЫЙ ДИАБЕТ — диабет I или II типа, вызванный заболеванием поджелудочной железы. Первичный диабет неизлечим.
ВТОРИЧНЫЙ ДИАБЕТ — повышение уровня глюкозы в крови, вызванное не заболеванием поджелудочной железы, а иными болезнями. Вторичный диабет излечим.
ЛАТЕНТНЫЙ ДИАБЕТ — скрытый диабет, преддиабетическое состояние (его также называют нарушением толерантности к глюкозе).
ЛАБИЛЬНЫЙ ДИАБЕТ — самая тяжелая форма диабета I типа, когда наблюдаются резкие колебания уровня глюкозы в крови. Отметим, что существование лабильного диабета признается далеко не всеми врачами; многие из них считают, что можно компенсировать любой диабет, если приложить достаточные усилия. Поэтому эндокринологи-оптимисты говорят: нет лабильного диабета, а есть «лабильные врачи».
КОМПЕНСАЦИЯ ДИАБЕТА — поддержание сахара в крови максимально близким к параметрам здорового человека. Достигается с помощью лекарств, диеты и контроля за диабетом.
НАСЛЕДСТВЕННАЯ ОТЯГОЩЕННОСТЬ ПО ДИАБЕТУ — ситуация, когда диабетом болели родители или более отдаленные предки.
ПЕРОРАЛЬНЫИ ПРЕПАРАТ — лекарство, которое вводится в организм через рот (таблетка или микстура, которую достаточно проглотить).
Дата добавления: 2015-05-28; просмотров: 1212;
