ВОЗБУДИТЕЛЬ ТУБЕРКУЛЕЗА, СТРОЕНИЕ, ИЗМЕНЧИВОСТЬ МИКОБАКТЕРИЙ ТУБЕРКУЛЕЗА 17 страница
Следующие клинические формы уже относятся ко II группе — туберкулеза органов дыхания. Первичный туберкулезный комплекс и туберкулез внутригрудных лимфатических узлов в основном относятся к первичному туберкулезу, но следует помнить, что первичный туберкулез может проявляться не только в виде этих двух клинических форм.
В настоящее время первичный туберкулез с локальными проявлениями чаще характеризуется развитием туберкулеза внутригрудных лимфатических узлов, а первичный комплекс встречается гораздо реже. Для последнего характерны поражения как лимфатических узлов средостения, так и легочной ткани. Кроме этих двух признаков, при первичном комплексе часто бывают плеврит, эн-добронхит, диссеминация. Но для того, чтобы поставить диагноз данной клинической формы, нужно доказать, что эти изменения туберкулезного генеза связаны с первичным заражением. Поэтому диагноз «первичный комплекс» ставится чаще подросткам, детям. Первичный комплекс может быть у человека молодого возраста, но уже гораздо реже.
Бронхоаденит наблюдается в двух основных вариантах — опухолевидном и инфильтративном. Но практика последних лет показывает, что, кроме этих вариантов, описанных в прежние годы, сейчас существуют такие формы бронхоаденита, которые не укладываются ни в признаки опухолевидного бронхоаденита, ни в признаки инфильтративного бронхоаденита. Это минимальные поражения лимфатических узлов средостения, поражения, которые выявляются лишь с помощью специальных методов, в частности и брон-хологических методов. Поэтому в настоящее время выделяют третий вариант бронхоаденита — бронхоаденит с минимальным увеличением лимфатических узлов. Это пока условное название, другой термин не предложен.
При туберкулезе внутригрудных лимфатических узлов могут быть и другие изменения: очень часто поражаются бронхи, изменяются серозные оболочки, в частности плевра (особенно междолевая плевра), может быть диссеминация в легочную ткань и в другие органы. Однако главным признаком этой клинической формы является поражение лимфатических узлов средостения. Надо отметить, что такое поражение туберкулезного генеза бывает не только в результате свежего первичного заражения. Бронхоаденит может возникнуть в результате реактивации заживших очагов в лимфатических узлах средостения. Это бывает в основном у лиц пожилого возраста, встречается не очень часто.
Следующая форма — диссеминированный туберкулез легких, ранее она называлась гематогенно-дессиминированной формой туберкулеза. Дело в том, что диссеминированный туберкулез может быть разного генеза. Дессеминация, действительно, чаще всего встречается при гематогенном распространении процесса, но в последнее время описаны лимфобронхогенные диссеминации с развитием очагов преимущественно в средних и нижних отделах легких. Эта диссеминация чаще связана с активным процессом в лимфатических узлах средостения. Если говорить о группе больных с гематогенной диссеминацией, то нужно подчеркнуть, что по клиническому течению гематогенно-диссеминированный туберкулез может быть острым (в том числе милиарным), подострым и хроническим. Сейчас чаще всего мы наблюдаем хроническое течение диссеминированного туберкулезного процесса гематогенного генеза. Для этой формы характерны не только поражения легких, но и частое развитие очагов в других органах и тканях: костях, коже, гортани и др. При дис-семинированном туберкулезе гематогенного генеза требуется очень тщательное и всестороннее обследование больного из-за возможности развития экстраторакальных проявлений туберкулеза. Часто при этой форме поражаются серозные оболочки (плевра, брюшина, перикард) .
Следующая форма туберкулеза — очаговый туберкулез легких, он также характеризуется развитием очагов. Это ограниченный воспалительный процесс разного генеза. Различаются несколько вариантов очагового туберкулеза — и по генезу, и по клиническим проявлениям. Во-первых, очаговый туберкулез может возникать в результате эндогенной реактивации старых верхушечных очаговых отсевов. Во-вторых, он может возникать в результате суперинфекции, это также доказано. В-третьих, очаговый туберкулез легких может возникать в результате распространения инфекции из бронха или лимфатических узлов средостения лимфобронхогенным путем, и тогда очаговый процесс локализуется или в нижних, или в средних отделах легких, что необычно для туберкулеза. Далее, очаговый туберкулез в виде исключения может возникать гематогенным путем. Имеется поражение сустава или другая локализация процесса — и гематогенным путем может возникнуть ограниченный очаговый процесс. Чаще всего у таких больных мы ожидаем развития диссеминации, диссеминированного туберкулеза, но иногда возникает ограниченная диссеминация, и тогда мы ставим диагноз очагового туберкулеза легких. Пятый вариант — очаговый туберкулез легких может быть не началом туберкулеза, а исходом другой какой-то клинической формы. Очаговый туберкулез легких может образоваться в результате инволюции кавернозного процесса — на месте каверны может остаться очаг. Очаговый туберкулез может остаться после рассасывания диссеминации, на месте туберкулемы может остаться очаг. Значит, очаговый туберкулез легких может быть не только началом, но и исходом туберкулезного процесса. Поэтому очень важно не только поставить формальный диагноз «очаговый туберкулез легких», но и определить вариант этого туберкулеза.
Инфильтративно-пневмонический туберкулез легких встречается также в виде различных вариантов: облаковидный инфильтрат, круглый инфильтрат, перисциссурит. Такой туберкулез требует очень раннего лечения, иначе может быстро образоваться каверна.
Туберкулема — это клиническая форма туберкулеза — «появилась» недаво, описана Л. К. Богушем, М. М. Авербахом и другими авторами. Туберкулема — совершенно своеобразная клиническая форма туберкулеза. Раньше таких больных относили к группе лиц с инфильтративным туберкулезом, имеющих круглые инфильтраты. Но морфологические особенности и течение болезни совершенно иное: туберкулема течет торпидно, характеризуется хроническим течением. Годами это образование может не меняться, поэтому и появилась необходимость выделения данной формы в самостоятельную клиническую форму туберкулеза.
Кавернозный туберкулез легких тоже появился в нашей классификации недавно. Кавернозный туберкулез — промежуточная переходная форма между фазой распада в той или иной клинической форме и фиброзно-кавернозным туберкулезом. Кавернозный туберкулез легких характеризуется тем, что на первый план у больного выступает каверна. Признаки той формы туберкулеза, которая привела к образованию каверны, уже уходят на второй план, их уже не видно или почти не видно, а доминирующую роль начинает играть каверна. Но эта каверна еще не привела к тем последствиям, которые возникают у больных фиброзно-кавернозным туберкулезом. Для последнего характерно наличие особой каверны, как правило, фиброзной. И самое главное для этой формы туберкулеза — наличие фиброза в окружающей ткани. Вот этим фиброзно-кавернозный туберкулез отличается от кавернозного туберкулеза. Он отличается и наличием в стенке каверны и в окружающей каверну легочной ткани фиброза, элементов эмфиземы, брохоэктазов. У таких больных со временем развиваются и различные осложнения.
Следующая клиническая форма — цирротический туберкулез легких. Раньше он назывался циррозом легких, а сейчас диагноз цирротического туберкулеза ставят больным, у которых имеются не только цирротические изменения в легких, но и сохраняющиеся туберкулезные изменения в виде воспалительных фокусов, других морфологических образований и даже иногда в виде бронхоэктати-ческой каверны. Диагноз «цирротический туберкулез» подчеркивает, что, во-первых, у больного имеется цирроз на почве туберкулеза, во-вторых, туберкулезный процесс сохраняет свою активность. Периодически возникают вспышки туберкулеза, это незакончившийся туберкулез, это продолжающийся активный туберкулез.
Далее в классификации указан туберкулезный плеврит, в том числе и эмпиема, прежде эта форма называлась туберкулезом плевры. Наконец, выделен туберкулез верхних дыхательных путей, трахеи и бронхов как самостоятельная клиническая форма, не сопровождающаяся поражением легочной ткани. Это туберкулез или трахеи, или бронхов, или каких-то других отделов в области верхних дыхательных путей. Подчеркивается, что именно такая локализация туберкулеза является ведущей. Чаще всего туберкулез верхних дыхательных путей существует наряду с какой-то другой клинической формой — с кавернозным туберкулезом, брохоаденитом, первичным комплексом и др. Чаще у таких больных имеется невыявленный туберкулез внутригрудных лимфатических узлов. Эти изменения настолько незначительны, что выявить их трудно. Можно допустить поражение слизистой бронхов в результате эндогенного попадания микобактерии туберкулеза, но это бывает редко. Наконец, следующая форма — туберкулез органов дыхания, комбинированный с профессиональными заболеваниями легких. Итак, обращает на себя внимание многообразие клинических форм туберкулеза и вариантов каждой из них, это наглядно подтверждает тезис и о многообразии проявления туберкулеза.
Следующий раздел классификации — характеристика туберкулезного процесса. Во-первых, туберкулезный процесс характеризуется по локализации (протяженности). Локализация туберкулезного процесса по долям, а при ограниченных процессах по сегментам дается в виде словесного описания. Далее указывается фаза процесса: I группа — инфильтрация, распад, обсеменение — характеризует активный, прогрессирующий туберкулез; II группа — рассасывание и уплотнение — затихающий туберкулез, а рубцевание и обызвествление свидетельствуют о наступившем заживлении. Наконец, бактериовыделение обозначается БК+, а невыделение — БК-. Для того чтобы написать, что у больного БК+, нужно обнаружить микобактерии туберкулеза и с помощью разных методов выявить источник бацилловыделения, т. е. сам туберкулезный процесс в каком-либо органе. Если обнаружены микобактерии и нет никаких клинико-рентгенологических проявлений туберкулеза, надо повторно исследовать материал. Если повторно выявляется бацилловыде-ление, тогда считается, что больной бактериовыделитель, и задача врача найти источник бактерий.
Третья часть классификации — осложнения. Осложнения — это те проявления болезни, которые связаны или с самим туберкулезом, или с метатуберкулезными изменениями. Осложнениями могут быть кровотечение, спонтанный пневмоторакс, легочно-сердечная недостаточность, ателектаз, амилоидоз, почечная недостаточность, свищи бронхиальные, торакальные и другие, все прочие осложнения туберкулеза или осложнения, связанные с метатуберкулезными изменениями. Раньше этой части в нашей классификации не было. Это приводило к тому, что осложнения туберкулезного процесса далеко не всегда выносились в диагноз, поэтому в какой-то степени характеристика туберкулезного процесса обеднялась. Сейчас осложнения являются обязательной частью диагноза. Если есть осложнения, они должны быть вынесены в диагноз.
И, наконец, последняя часть классификации — остаточные изменения излеченного туберкулеза. Все клинические формы, которые перечислены выше, характеризуют активный туберкулез, а вот то, что описано в этой части классификации, относится к лицам, у которых уже имеется излеченный туберкулез, и в настоящее время нет никаких признаков активной болезни. В прежние годы больные туберкулезом не очень часто выздоравливали, и даже тогда, когда наступал благоприятный исход, трудно было доказать излечение. В настоящее время излечение как исход туберкулезного процесса закономерно, и подавляющее большинство выявленных больных излечивается, поэтому появилась необходимость узаконить формулировки остаточных изменений после излеченного туберкулеза. В прошлом в таких случаях делали самые разнообразные заключения, которые не имели никакой общей основы и не были предусмотрены в классификации. Остаточные изменения могут быть охарактеризованы как наличие фиброзных, фиброз-но-очаговых и буллезных изменений, кальцинатов в легких и лимфатических узлах, плевропневмосклероз, цирроз, бронхоэктаз, состояние после хирургического вмешательства. Излечение не всегда бывает стойким, у некоторых лиц развиваются рецидивы болезни. И вот эта категория пациентов с остаточными изменениями в какой-то степени является угрожаемой группой в плане реактивации туберкулеза. В настоящее время лица с остаточными изменениями туберкулезного генеза продолжают наблюдаться в противотуберкулезных диспансерах по VII группе диспансерного учета.
Таким образом, классификация характеризует не только активный туберкулез, но и последствия излеченного туберкулеза для того, чтобы за такими людьми вести диспансерное наблюдение. При возникновении различных неблагоприятных ситуаций, таких заболеваний, как острая пневмония, грипп с осложнениями, язвенная болезнь желудка (в том числе потребовавшая резекции части желудка), риск реактивации повышается. Таким лицам показано не только диспансерное наблюдение, но и при неблагоприятных ситуациях химиопрофилактика.
Естественно, классификация не отражает в полной мере многообразие туберкулеза, в том числе его патогенез: первичный, вторичный, связанный с заражением или реактивацией. Хотелось бы, чтобы классификация была в большей степени патогенетической, но пока еще не удалось найти подходящих формулировок. Для лечения больных ту-бекулезом очень важно, чтобы врач знал, впервые выявлен больной или он уже лечился ранее. В классификации это также не отражено. Если выставлен диагноз «очаговый туберкулез легких», неизвестно, больной впервые выявлен или уже наблюдался в течение 5—6 лет и лечился. Неизвестно, у больного рецидив или первое проявление болезни, или очередная вспышка при хроническом течении болезни. При выделении микобактерии туберкулеза очень важно знать, как обнаружены микобактерии — бактериоскопическим методом или посевом. В классификации это не отражается. Если обнаружены микобактерии и получен рост микобактерии, очень важно знать, какого типа микобактерии — человеческого, бычьего или птичьего. Очень важно знать, какова чувствительность этих микобактерии к химиопрепаратам. Классификация этого также не отражает. Иными словами, самая совершенная классификация по мере прогресса, по мере накопления новых сведений о том или ином заболевании постепенно устаревает, поэтому в классификацию все время вносят поправки и параллельно создают различные группировки с использованием различных признаков. Так, структура впервые выявленных лиц с наличием туберкулезных изменений выглядит следующим образом.
Больные с наличием бактериовыделения
Больные с четкими кли-нико-рентгенологическими признаками туберкулеза
Лица с малыми формами сомнительной активности
Бактерии обнаружены методом бактериоскопии
а) активный процесс
б) неактивный процесс
Бактерии обнаружены методом посева
Признаков, содержащихся в классификации, оказалось недостаточно для построения достаточно подробной диспансерной группировки, которая удовлетворяла бы потребности и клиницистов, и патоморфологов, и эпидемиологов, организаторов здравоохранения и диспансерных врачей. Поэтому появились предложения увеличить число признаков, по которым строится классификация, и больше всего на этом настаивали диспансерные врачи. По мере накопления опыта диспансерной работы стало ясно, что в плане диспансерного наблюдения больных нужно также разделять на определенные группы. Но эти группы формируются на основании уже не клинических, а эпидемиологических признаков — признаков, которые важны для проведения именно диспансерного наблюдения. В связи с этим были сделаны попытки как-то приспособить клиническую классификацию туберкулеза к ее использованию в диспансерной практике, для диспансерного наблюдения за больными. Все эти попытки будут безуспешными, пока не удастся создать единую классификацию туберкулеза, которая может использоваться и в клинике, и в диспансерной практике.
В настоящее время в нашей стране и за рубежом существует по две классификации: классификация клиническая, которая используется в клинической практике для формулировки диагноза, и классификация для диспансерного наблюдения — диспансерная и классификация статистическая, т. е. классификация, которая группирует больных туберкулезом для медицинской статистики. Международная классификация болезней — классификация статистическая, которой пользуются только для целей медицинской статистики. В международной классификации каждой болезни присвоен номер. И диагноз звучит только как номер. Международная классификация болезней шифрует все заболевания, присваивает каждому заболеванию свой номер, разновидности того или иного заболевания присваивается дополнительный номер, который указывается после номера данного заболевания. Эта классификация используется в основном для регистрации заболевания и причин смерти. В клинической практике она не применяется. Более того, даже для диспансерного наблюдения эта классификация непригодна. Поэтому, кроме этой международной статистической классификации болезней и клинической классификации, применительно к туберкулезу существует так называемая диспансерная группировка. Это тоже классификация больных туберкулезом и групп риска, она изложена в разделе, посвященном диспансерным методам работы.
6.2. ТУБЕРКУЛЕЗНАЯ ИНТОКСИКАЦИЯ
Туберкулезная интоксикация — клинический синдром у детей и подростков, обусловленный функциональными нарушениями без поражений, определяемых рентгенологическими и другими методами вследствие первичной туберкулезной инфекции. Такая интоксикация развивается при свежем заражении, реже при хроническом течении; в первом случае интоксикацию называют ранней, во втором — хронической. У больных отмечаются быстрая утомляемость, слабость, снижение аппетита, прекращение прибавления массы тела, постоянная субфебрильная температура или периодическое ее повышение до 37,1—37,5 °С. Иногда наблюдается бледность кожи, особенно при хроническом течении заболевания (слегка увеличиваются лимфатические узлы — шейные, подмышечные, локтевые,
паховые). Может также незначительно увеличиваться печень, реже селезенка. В крови отмечаются лимфоцитоз, повышение СОЭ, периодически могут развиваться сдвиг влево, моноцитоз. Ранняя туберкулезная интоксикация совпадает с первичным инфицированием микобактериями туберкулеза, поэтому у больных наблюдается вираж туберкулиновых реакций. Хроническая интоксикация бывает при затяжном течении первичного туберкулеза без четких локальных поражений. У таких больных обычно наблюдается выраженная реакция на внутрикожное или накожное введение туберкулина.
Важное значение для диагноза имеет указание на контакт с больным туберкулезом или животными. В трудных случаях для диагностики можно прибегнуть к подкожному введению туберкулина с одновременной оценкой иммунологических тестов, гемограммы, белковых фракций крови до и после введения туберкулина. При проведении диагностики туберкулезной интоксикации большое значение имеет всестороннее обследование ребенка или подростка с целью исключения заболеваний, которые могут вызвать подобный синдром: хронический тонзиллит, холецистит, аппендицит и др. В необходимых случаях могут быть применены различные рентгенологические и инструментальные методы, в том числе компьютерная томография и бронхоскопия. Иногда эти методы позволяют выявить ограниченные локальные изменения, что помогает установить локализацию процесса и сократить число больных с диагнозом туберкулезной интоксикации. Применяют химиотерапию изониазидом, лучше в комбинации с этамбутолом или этионамидом (протиона-мидом). Улучшение состояния наблюдается через 3—4 нед после начала химиотерапии, что свидетельствует в пользу диагноза «туберкулезная интоксикация»; общая продолжительность лечения составляет 6 мес. Большое значение имеют также санаторное лечение, полноценное питание, соответствующая нагрузка (шадящий режим), а в последующем — тренирующий режим. Дети и подростки с туберкулезной интоксикацией подлежат диспансерному наблюдению по III группе учета.
При неудовлетворительных домашних условиях или постоянном контакте с больным туберкулезом детей с туберкулезной интоксикацией помещают в специальные ясли, детский сад, школу-интернат, а также в специализированные санатории.
6.3. ПЕРВИЧНЫЙ ТУБЕРКУЛЕЗНЫЙ КОМПЛЕКС
Первичный туберкулезный комплекс — это клиническая форма туберкулеза, характеризующаяся наличием пневмонического очага и лимфангоита в легком, поражением региональных внутригрудных лимфатических узлов. Кроме этих изменений, нередко отмечаются специфический эндобронхит, междолевой или костальный плеврит, очаги отсева в верхушках легких. Различают осложненное и не-осложненное течение первичного комплекса. Множественные поражения или обширная воспалительная реакция характерны для осложненного первичного комплекса. Неосложненное течение ха-
7*
рактеризуется ограниченными изменениями (очаг 2—3 см в диаметре) в легких, незначительным увеличением внутригрудных лимфатических узлов и слабовыраженным лимфангоитом. Изредка наблюдается прогрессирующее течение, что проявляется образованием каверны в легком, развитием казеозно-некротических реакций в легком (казеозная пневмония) и внутригрудных лимфатических узлах. Другим вариантом прогрессирующего течения первичного комплекса является развитие генерализованного милиар-ного туберкулеза и менингита (менингоэнцефалита). Первичный комплекс развивается только вследствие первичного заражения туберкулезом. Наблюдается он в основном у детей и подростков, значительно реже у лиц молодого возраста. Типичным признаком наступившего первичного заражения туберкулезом служит вираж туберкулиновой реакции, т. е. впервые в жизни установленная положительная туберкулиновая реакция.
Клиническая картина первичного туберкулезного комплекса зависит от распространенности туберкулезных изменений и течения болезни. Неосложненный первичный комплекс, особенно у детей старшего возраста, подростков и взрослых, может протекать с минимальными клиническими проявлениями. В таком случае заболевание выявляется при рентгенофлюорографическом исследовании, которое осуществляется при проведении профилактических осмотров населения, а также при обследовании лиц с виражом туберкулиновых реакций, выявленным при проведении ежегодных туберкулиновых проб детям и подросткам. Осложненное и прогрессирующее течение проявляется клиническими симптомами, тяжесть которых зависит от локализации туберкулезных изменений, степени их выраженности, возраста и сопротивляемости организма больного. Наиболее тяжелая клиническая картина отмечается у детей младшего возраста, у которых имеются синдром интоксикации и «грудные» симптомы за счет поражения органов дыхания. В более старшем возрасте также есть сочетание этих двух синдромов. При несвоевременной диагностике и более давнем туберкулезном процессе отмечается более выраженная симптоматика.
При клиническом обследовании большое значение имеет тщательно собранный анамнез жизни и болезни. При этом особое внимание следует уделить возможным источникам заражения или суперинфекции (контакт с больными туберкулезом, больными туберкулезом животными), а также указаниям на заболевание туберкулезом близких родственников. Особую важность имеют сведения о результатах ежегодно применяющихся туберкулиновых проб, а также анализ данных о перенесенных заболеваниях. При осмотре больного ребенка, подростка или человека молодого возраста необходимо обратить внимание на наличие или отсутствие поствакцинальных знаков (рубчиков в месте введения вакцины БЦЖ). Внешний вид больного зависит от тяжести заболевания и продолжительности синдрома интоксикации. При ограниченных изменениях и слабовыра-женной интоксикации внешний вид может не меняться. При осложненном течении и длительной интоксикации снижается масса тела, отмечаются бледность и снижение эластичности кожи, тургора кожи. Периферические лимфатические узлы могут несколько увеличиться и прощупываться при пальпации. При обширной воспалительной реакции в легком определяется притупление перкуторного звука, дыхание над зоной поражения становится жестким, могут выслушиваться мелко- и среднепузырчатые хрипы, особенно при форсированном вдохе и после покашливания. Эти изменения более выражены при формировании деструктивных изменений. В этом случае, как правило, отмечается кашель, у детей старшего возраста и у подростков кашель может быть с мокротой, возможно кровохарканье.
Больным, кроме клинического, проводят рентгенологическое исследование, туберкулиновые пробы, исследование мокроты или промывных вод бронхов на наличие микобактерии туберкулеза (микроскопическое исследование и посев на питательные среды), по показаниям — бронхологические исследования, а также клинические анализы крови и мочи.
Рентгенологическое исследование включает анализ рентгенограммы органов грудной клетки в прямой и боковой проекциях, а также томограммы легких и их корней для выявления увеличенных лимфатических узлов, что имеет большое значение для постановки диагноза. Первичный туберкулезный комплекс дает весьма типичную рентгенологическую картину за счет пневмонического очага в легком, лимфангоита и увеличенных внутригрудных лимфатических узлов (рис. 6.1). Появление плеврита, очагов отсевов также четко проявляется соответствующими рентгенологическими изменениями. Микобактерии туберкулеза в мокроте редко обнаруживаются у детей, чаще — у подростков, особенно при появлении признаков распада и формировании каверны. Микобактерии методом микроскопии и посева могут быть выявлены в аспирате из бронхов, полученном при бронхоскопии. Бронхоскопия позволяет также обнаружить специфическое поражение бронха, которое иногда развивается у больных первичным комплексом.
Для постановки диагноза важное значение имеют результаты туберкулиновых проб Манту или градуированной накожной пробы Пирке. Положительная реакция свидетельствует о наличии сенсибилизации к туберкулину, т. е. о наступившем заражении. Особое значение, как указывалось, имеет впервые появившаяся положительная туберкулиновая реакция (вираж туберкулиновой пробы). Следует отметить, что положительные туберкулиновые реакции могут быть обусловлены проведенной вакцинацией или ревакцинацией БЦЖ, особенно если одновременно определяются поствакцинальные рубчики на плече. Поэтому у каждого больного необходимо по мере возможности дифференцированно оценивать значение положительной туберкулиновой реакции и дифференцировать положительную реакцию — вследствие заражения туберкулезом или проведенной вакцинации или ревакцинации БЦЖ. В крови у таких больных изменения лейкограммы чаще всего ограничиваются лимфоцитозом, сдвигом влево и увеличением СОЭ до 20—30 мм/ч. Основной вид
Рис. 6 1. Продолжение.
в рентгенограмма грудной клетки в боковой проекции, г — схема
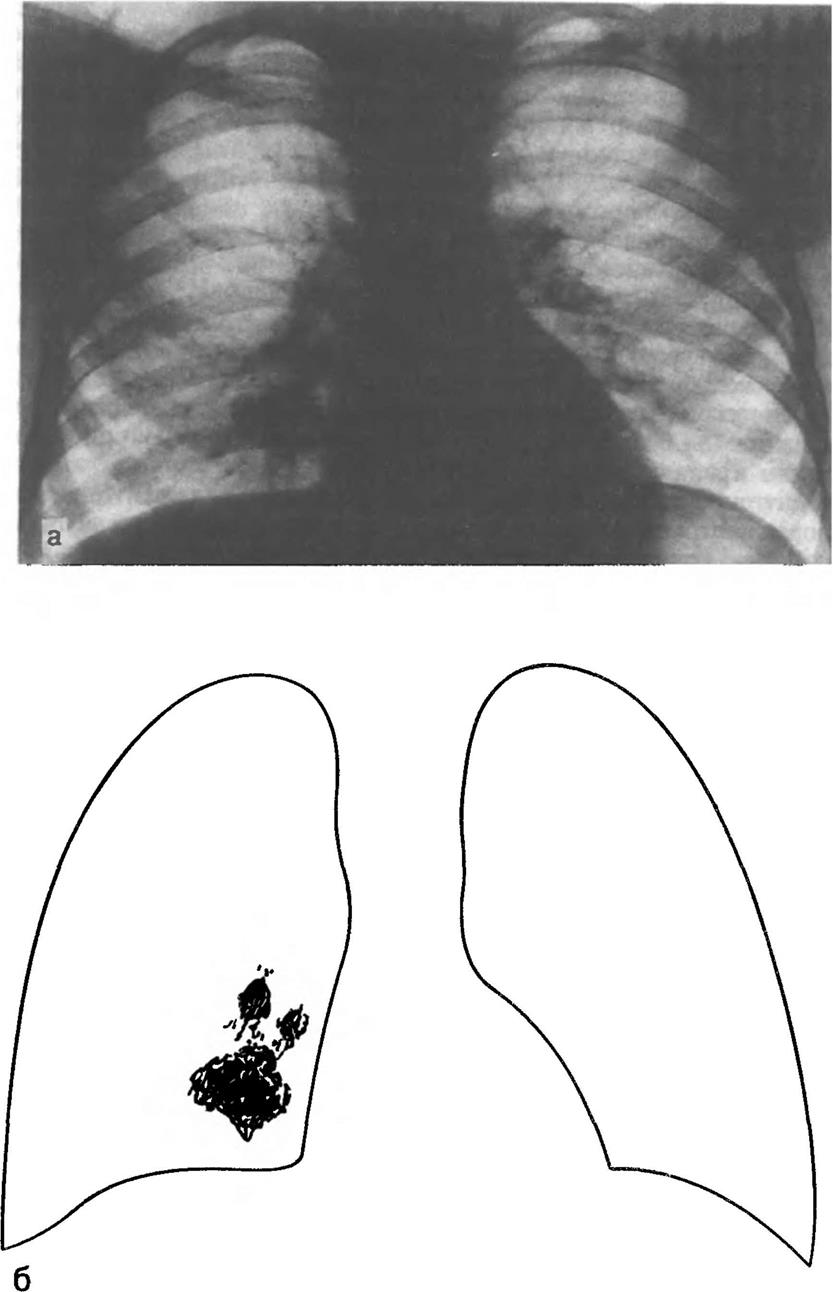
Рис 6 1 Первичный туберкулезный комплекс
а — рентгенограмма грудной клетки в прямой проекции, б — схема лечения — химиотерапия и патогенетические средства. На первом этапе лечения обязательна госпитализация, затем проводится санаторное и амбулаторное лечение. Больные наблюдаются по I группе диспансерного учета.
Репаративные процессы наступают медленно, особенно при прогрессирующем или осложненном первичном комплексе, заживление наступает через 3—4 года после начала болезни. Обратному развитию прежде всего подвергается очаг в легком, исчезает выпот в плевральной полости, заживают очаги отсева в легком. Дольше сохраняется активность туберкулезного процесса во внутригрудных лимфатических узлах, особенно при наличии казеозных изменений. У отдельных больных могут развиваться хронические формы туберкулеза, при прогрессирующем течении и таких проявлениях, как милиарный туберкулез, менингит и казеозная пневмония, может наступить летальный исход в случае запоздалой диагностики и недостаточно эффективном лечении.
6.4. ТУБЕРКУЛЕЗ ВНУТРИГРУДНЫХ ЛИМФАТИЧЕСКИХ УЗЛОВ
Этот вид туберкулеза развивается в результате первичного заражения у детей, подростков и лиц молодого возраста. Реже он возникает вследствие эндогенной реактивации имевшихся туберкулезных изменений в бронхиальных, медиастинальных, бронхопуль-мональных, паратрахеальных и трахеобронхиальных лимфатических узлах.
Различают инфильтративный, опухолевидный и малые формы туберкулеза внутригрудных лимфатических узлов. Опухолевидная форма проявляется увеличением размеров лимфатических узлов в результате воспалительной гиперплазии, что обнаруживается при рентгенологическом исследовании. Контуры лимфатических узлов на рентгенограмме и томограммах четкие. Инфильтративный туберкулез внутригрудных лимфатических узлов характеризуется не только увеличением узлов, но и развитием инфильтративных изменений в легочной ткани, в прикорневых ее отделах. Малые формы проявляются незначительным увеличением внутригрудных лимфатических узлов, что выявляется главным образом на томограммах с поперечным размазыванием в прямой или боковой проекциях. Этот вариант заболевания в последнее время встречается чаще, чем в прежние годы.
В диагностике туберкулеза внутригрудных лимфатических узлов, кроме рентгенологического исследования, большое значение имеют туберкулиновые пробы. При свежем заражении выявляется вираж туберкулиновых реакций, при длительном течении заболевания нередко отмечается высокая чувствительность к туберкулину, что проявляется «пышными» туберкулиновыми реакциями. Отрицательная реакция на туберкулин при увеличенных внутригрудных лимфатических узлах нехарактерна для туберкулеза и требует тщательной дифференциальной диагностики с другими заболеваниями (саркоидоз, лимфогранулематоз и др.).
Дата добавления: 2015-04-25; просмотров: 1049;
