Течение и клиническая картина
Чаще поражаются пальцы рук. С 1-го дня заболевания на тыльной поверхности пальца появляется болезненное зудящее пятно розово-красного цвета, с резкими границами, возвышающееся над окружающей кожей. Через несколько дней зуд нарастает, а спустя 2-3 нед. спадает отек, зуд прекращается, гиперемия исчезает, остается лишь шелушение кожи. Воспаление может распространяться на тыльную сторону кисти и на другие пальцы с присоединением лимфангиита и лимфаденита. Иногда возникает острый артрит межфаланговых суставов. Общее состояние страдает мало, температура тела обычно не повышается и только при смешанной инфекции может быть высокой.
Выздоровление обычно наступает самостоятельно через 3 нед. При попадании возбудителя в кровоток крайне редко развиваются инфекционный эндокардит или артрит.
При проведении дифференциального диагноза необходимо иметь в виду такие заболевания, как рожа и острый лимфангит. Последние, однако, сопровождаются более выраженными общими явлениями с высокой температурой тела. От панариция эризипелоид отличается меньшей остротой течения, наличием зуда, отсутствием локальной болезненности. Заболевание может перейти в хроническую форму, наблюдается также и рецидивирующее течение болезни.
4.7.3 Лечение и профилактика
В качестве лечения применяют иммобилизацию кисти, антибиотики в виде внутримышечных инъекций, УФ-облучение кожи, эффективны футлярные новокаиновые блокады с одновременным введением антибиотиков.
Антибиотики
Препарат выбора: бензатинбензилпенициллин, 1,2 млн ЕД в/м однократно (по 0,6 млн ед в каждую ягодицу).
Препарат резерва: эритромицин, по 250- 500 мг внутрь 4 раза в сутки в течение 7 сут.
Профилактика заболевания сводится к улучшению санитарно-гигиенических условий работы на предприятиях мясной и рыбной промышленности, к защите рук от микротравм и инфицирования.
4.8 Гнойный мастит
4.8.1 Этиология и патогенез.
Это заболевание чаще всего встречается у лиц женского пола в послеродовый период и в период лактации. В большинстве случаев оно развивается на второй неделе пуэрперия. Отмечена преимущественная локализация процесса в правой молочной железе, редко обе железы.
Примерно в 80% случаев возбудителем заболевания является золотистый стафилококк. Естественно, в возникновении процесса принимают участие различные, благоприятствующие этому факторы.
Непосредственно после родов организм родильницы весьма чувствителен к инфекциям. Родильницы, перенесшие кровопотерю, нередко подвержены вторичной анемии и гипопротеинемии.
В последние годы во многих странах участилось количество случаев пуэрперальных (послеродовых) маститов. Основными причинами столь резкого увеличения численности заболевших являются внутрибольничные инфекции, немотивированное и бесконтрольное применение антибиотиков в послеродовом периоде, недостаточные профилактические мероприятия, направленные на предупреждение и лечение лактостаза в процессе грудного вскармливания.
Инфекция может возникнуть эндогенным или экзогенным путем, гораздо чаще она бывает экзогенной. Входными воротами служат трещины соска (50%) и ареолы, ссадины, экземы соска, и другие микротравмы, возникшие при вскармливании грудью, и др. Экзогенная инфекция чаще его проникает лимфогенным путем, но иногда - галактогенным и гематогенным.
В патогенезе заболевания ведущую роль играет застой молока (т.е. лактостаз).
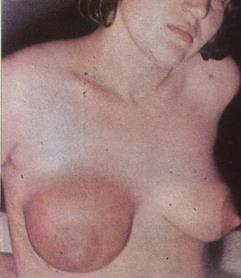
Рисунок 3.9 - Гнойный мастит
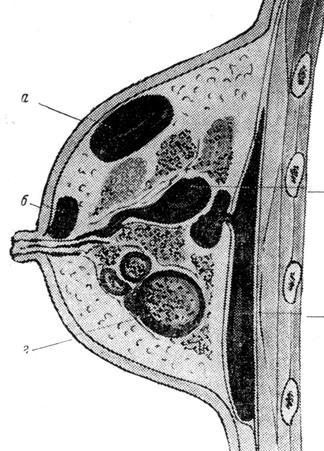
Рисунок 3.10 - Варианты расположения гнойных очагов при мастите
4.8.2 Клиника мастита
Начало заболевания острое, появляется боль в молочной железе, температура тела повышается до 38°С и более; многократно отмечается озноб. Пораженная молочная железа увеличена, кожа над областью инфильтрата гиперемирована, горячая на ощупь, подкожные вены расширены, на сосках трещины, подмышечные лимфатические узлы увеличены и чувствительны при пальпации. В начале заболевания инфильтрат в молочной железе не имеет четких границ, позднее он начинает определяться отчетливее, затем происходит его размягчение (нагноение). Нагноение сопровождается дальнейшим ухудшением состояния больной, температура становится ремиттируюшей, усиливается интоксикация, в периферической крови нарастают лейкоцитоз и СОЭ. Появление флюктуации указывает на образование гноя. Для уточнения диагноза гнойного мастита необходима пункция.
4.8.3 Лечение и профилактика
Лечение начинают при первых признаках заболевания. При наличии гнойного мастита оперативное лечение является первоочередной задачей. Оперативное лечение предусматривает широкое вскрытие гнойного очага с минимальной травматизацией молочных протоков. Своевременное и правильное выполнение операции предотвращает распространение патологического очага, в значительной степени способствует сохранению железистой ткани и достижению удовлетворительных косметических результатов.
После вскрытия гнойного очага назначают антибиотики (полусинтетическне пенициллины, цефалоспорины и др.). При участии анаэробной микрофлоры в развитии гнойного мастита могут быть эффективны линкомицин, клиндамицин, эритромицин, рифампицин, левомицетин, а также метронидазол. Антибиотики при гнойном мастите целесообразно применять в сочетании с поливалентным стафилококковым бактериофагом. С целью повышения специфической иммунологической реактивности при стафилококковом мастите назначают антистафилококковые гамма-глобулин, плазму, адсорбированный анатоксин. Неспецифическую защиту организма стимулируют путем переливания плазмы, введения иммуноглобулина или полиглобулина. Проводят инфузионную дезинтоксикационную терапию. В комплексной терапии мастита также используют антигистаминные препараты, анаболические стероиды. Глюкокортикоиды назначают одновременно с антибиотиками при резистентных к терапии формах мастита, склонности к артериальной гипотензии и септическому шоку. При серозном и инфильтративном мастите показаны масляно-мазевые компрессы с использованием вазелинового и камфорного масел, бутадионовой мази, линимента бальзамического (по А.В. Вишневскому).
Профилактика заключается в тщательном соблюдении личной гигиены в послеродовом периоде, своевременном сцеживании молока.
4.9 Газовая гангрена
Газовая гангрена - острое воспалительное заболевание, развивающееся вследствие попадания в ткани микроорганизмов, размножающихся без доступа воздуха. Характерны прогрессирующее нарастание отека, газообразование в тканях, омертвение последних, тяжелое состояние в результате отравления бактериальными токсинами и продуктами распада.
Анаэробная инфекция встречается главным образом как осложнение ран в военное и реже - в мирное время.
Термин «анаэробная инфекция» имеет несколько синонимов: газовая гангрена, анаэробная гангрена, госпитальная гангрена, голубая рожа и др.
Во время Великой Отечественной войны анаэробная инфекция встречалась у 1,5-2 % раненых. Из всех умерших в лечебных учреждениях армии от огнестрельных ран у 10,5 % причиной смерти была анаэробная инфекция.
4.9.1 Этиология.
Возбудителями газовой (анаэробной) инфекции являются следующие 4 вида анаэробных бактерий: Clostridium perfringens, Clostridium oedematiens, histolyticus, septicum, которые, проникая в глубокие раны с размозженными тканями, могут легко размножаться без доступа кислорода воздуха. Освобождающиеся при гибели анаэробных бактерий вещества, а также токсины, образуемые анаэробами, обусловливают общую интоксикацию организма.
4.9.2 Клиника.
Болезнь развивается остро. Повышается температура тела до 39- 39,5 °С, наблюдаются одышка, падение АД. Черты лица заострены, кожа бледная, желтовато-цианотичная, серая. Жалобы больных скудные. Вследствие интоксикации больной может быть эйфоричным. В первый же день появляется боль в ране и по ходу сосудов, чаще распирающего характера. Рана сухая, отделяемое из нее скудное, типа мясных помоев. Ткани в ране имеют вид вареного или гнилостно распадающегося мяса. Скопление газа в тканях выявляется как при ощупывании (крепитация), так и при рентгенографии. Кожа пораженного участка приобретает пятнистую окраску, начиная от белой и заканчивая синевато-багровой, местами черной. В крови быстро развивается анемия, нарастает лейкоцитоз, отмечаются сдвиг лейкоцитарной формулы влево, анэозинофилия, токсическая зернистость нейтрофилов, лимфопения, моноцитоз.
4.9.3 Лечение и профилактика
Лечение складывается из чисто хирургических вмешательств и введения под кожу антитоксических сывороток. Операцию производят в срочном порядке под общим обезболиванием. Делают широкие (так называемые «лампасные») разрезы тканей и вскрывают очаги, удаляя некротизированные ткани, особенно мышцы. Ампутацию выполняют в случаях тяжелой прогрессирующей интоксикации. В особо запущенных случаях после ампутации делают длинные (лампасные) разрезы через культю и выше. Рану после операции промывают антисептиками-окислителями - раствором калия перманганата, перекиси водорода, накладывают повязки с гипертоническим раствором натрия хлорида, с противогангренозным бактериофагом.
Применяют подкожные инъекции одновременно четырех различных антитоксических сывороток antiperfringens- 50 000 АЕ, antioedematiens - 50 000 АЕ; antihistolyticus- 30 000 АЕ; antisepticus- 50 000 АЕ. В среднем на курс лечения затрачивают до 500 000 АЕ.
Наряду с сывороткой больному необходимо вводить внутривенно антибиотики широкого спектра действия, проводить инфузионную терапию (нативная плазма, дезинтоксикационные растворы, 5 % и 40 % растворы глюкозы с инсулином), вводят сердечные средства, назначают препараты, снижающие температуру тела (анальгин), витамины группы В, аскорбиновую кислоту до 800 мг в сутки, применяют метод форсированного диуреза для детоксикации и т. п. Наибольшая летальность (53%) наблюдается при поражении головы, груди, живота, таза. При поражении нижних конечностей она составляет 36 %, верхних - 27 %.
Эффективным способом лечения таких больных является гипербарическая оксигенация.
Профилактика. Мерами профилактики служат: возможно более быстрая хирургическая обработка ран, введение антигангренозных сывороток и антибиотиков.
4.10 Остеомиелит
Остеомиелит- гнойная инфекция кости, поражающая все ее слои от надкостницы до костного мозга. Различают 2 разновидности остеомиелита:
· гематогенный остеомиелит
· травматический остеомиелит
Гематогенный остеомиелитвозникает в результате проникновения гноеродной микрофлоры в кость гематогенным путем из отдаленного очага инфекции в организме (напр., хронич. периодонтит).
Острый гематогенный остеомиелит проявляется обычно в детском и юношеском возрасте в период интенсивного роста костей. Мальчики болеют в 2-3 раза чаще, чем девочки.
Острым гематогенным остеомиелитом может быть поражена любая кость. Процесс локализуется преимущественно в длинных трубчатых костях, реже поражает плоские и еще реже - короткие кости. Наиболее часто поражаются бедренная, большеберцовая и плечевая кости. В зависимости от пораженного отдела различают остеомиелит метафизарный, диафизарный и эпифизарный.
Проникновение возбудителя в кровь при гематогенном остеомиелите может происходить различными путями - через слизистые оболочки ротовой полости, лимфоидное кольцо глотки, пораженную кожу. Большие значение в возникновении гематогенного остеомиелита имеют предшествующие гнойные процессы в других органах. Острый гематогенный остеомиелит начинается как диффузный воспалительный процесс в костном мозге, распространяющийся на гаверсовы каналы и надкостницу.
Воспалительный процесс вначале развивается не в костной ткани, а в сосудисто-соединительном аппарате кости. Воспаление имеет характер флегмоны, сопровождающейся некрозом костного мозга и впоследствии - компактной пластинки. Гнойное расплавление и отграничение очагов воспаления приводит к формированию гнойников, возникающих уже на 3-й - 4-е сутки. При прогрессирующем остеомиелите вслед за образованием поднадкостничного абсцесса следует прорыв гнойного скопления через надкостницу в окружающие мягкие ткани и через кожу наружу. После прорыва абсцесса состояние больного быстро улучшается, температура тела снижается, процесс принимает хроническое течение. В благоприятных случаях, особенно при раннем применении антибиотиков, абсцедирование может не наступить и ликвидация очага поражения происходит еще до образования секвестров.
Классификация. В зависимости от клинического течения выделяют три формы гематогенного остеомиелита: I) токсическую или адинамическую. Развивается быстро, молниеносно, преобладают общие септические явления, ведущие к быстрой смерти больных (в первые дни до развития местных явлений; 2) септикопиемическую, или тяжелую. Яркая картина острых местных изменений в кости сочетается с общими явлениями сепсиса; 3) легкую, или местную, при которой местные воспалительные явления преобладают над изменениями общего состояния.
Клиника гематогенного остеомиелита. При токсической форме на фоне быстрого подъема температуры тела и нарушения общего состояния быстро наступают потеря сознания, судороги, адинамия, падение сердечной деятельности. Местные явления обычно не успевают развиться, так как больные умирают в первые 2-3 дня. В настоящее-время при современных способах лечения антибиотиками широкого спектра действия токсическая форма встречается очень редко.
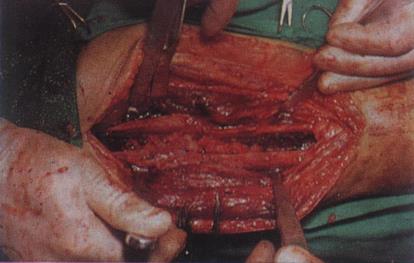
Рисунок 3.11 - Гематогенный остеомиелит бедренной кости. Видны вскрытые костные секвестры
При септикопиемической форме нарушение общего состояния развивается одновременно с местными изменениями. В течение первых 2 сут боль в конечности становится локальной. Пораженная конечность согнута в вынужденном положении (болевая контрактура). Активные движения в ней отсутствуют, пассивные ограничены. В мягких тканях вокруг области поражения кости быстро нарастают отек и гиперемия кожи.
Появление отека соответствует началу образования поднадкостничного абсцесса, воспалительные изменения кожи возникают после прорыва абсцесса в мягкие ткани. В это время удается определить глубокую флюктуацию. Одновременно может развиться сочувственный артрит одного или обоих прилежащих суставов. Реактивный серозный выпот в сустав может инфицироваться и превратиться в гнойный. Развивается гнойный артрит.
Местная форма остеомиелита отличается преобладанием локальных изменений и отсутствием септических явлений. Состояние удовлетворительное, лихорадка умеренного типа, воспалительные изменения в кости носят ограниченный характер.
Для диагностики гематогенного остеомиелита большую ценность представляет рентгенологическое исследование, однако начальные изменения в костях - остеопороз, утолщение и отслойка надкостницы - выявляются на 2-3-й неделе от начала заболевания.
Лечение острого гематогенного остеомиелита комплексное и проводится в условиях стационара. При транспортировке больного необходимо обеспечить иммобилизацию больной конечности стационарной или импровизированной транспортной шиной.
Для лечения в условиях стационара используют антибиотики широкого спектра действия в максимальной дозировке внутримышечно или внутривенно, витаминотерапию, сердечные средства, введение 5 % раствора глюкозы, гемодеза, плазмы крови, 1 % раствора норсульфазола внутривенно. Местно делают ранние разрезы с вскрытием костномозгового канала. Показаны активная аспирация гноя, надежное дренирование и постоянное капельное введение изотонического раствора натрия хлорида с антибиотиками широкого спектра действия к месту поражения в кости. Диета должна быть калорийной, молочно-растительной, с достаточным количеством витаминов, солей кальция. Показано обильное питье. В случае отказа от пищи назначают парентеральное питание.
Травматический остеомиелитразвивается при проникновении микрофлоры непосредственно в кость из раны, что происходит наиболее часто при открытых переломах конечностей. Бактерии заносятся не гематогенным путем, а непосредственно через раневой канал. Входными воротами для инфекции могут быть открытые переломы, травмы, связанные с оперативным вмешательством на костях, иногда введение спицы или наложение скелетного вытяжения.
Наиболее часто (70 % случаев) травматический остеомиелит развивается при огнестрельных переломах костей (огнестрельный остеомиелит). Развитию инфекции способствуют, помимо открытого повреждения кости, повреждения мягких тканей, сосудов, нервов и надкостницы. В области перелома мягкие ткани становятся мало жизнеспособными, ухудшается кровоснабжение, могут быть гематомы, инородные тела (куски одежды, осколки). Размозженные мягкие ткани подвергаются некрозу, сопровождающемуся обильным гнойным отделяемым. Нередко образуются гнойные затеки, флегмоны и флебиты. Большое количество продуктов распада и токсины вызывают длительный спазм артерий, повреждения нервов. Костные отломки и концы кости, лишенные надкостницы и питания, являются первичными секвестрами, которые в гнойной ране подвергаются не воспалению, а гнилостному разложению, что усиливает интоксикацию.
В дальнейшем воспалительный процесс с мягких тканей переходит на живую кость, что сопровождается образованием вторичных и третичных секвестров. При наличии трещин в кости воспаление распространяется выше и ниже очага повреждения, нередко переходит на сустав. Костный мозг на периферических концах отломков костей замещается соединительной тканью. Вследствие нарушения трофики, а также из-за больших дефектов кости и гибели надкостницы костная мозоль или не развивается, в связи с чем образуется ложный сустав, или развивается медленно, бывает непрочной, поэтому нередко возникают вторичные переломы.
Клиника травматического остеомиелита. В начале заболевания наблюдается картина местного гнойного воспаления, принимающего вялый и затяжной характер. Температура тела повышается до 38-39 °С. Отмечаются обильное выделение гноя с ихорозным запахом, рост температуры тела в течение первого месяца, в более поздний период лейкоцитоз отсутствует. На 2-3-м месяце развивается сепсис, для которого характерна картина раневого истощения при нарастающей анемии. Обращают на себя внимание нарастающее исхудание больного, потеря массы тела, прогрессирующее снижение гемоглобина и числа эритроцитов при нормальном количестве лейкоцитов, апатия. Местно определяются вялые грануляции, ихорозный гной, отеки конечностей, флебиты, свищи, затеки гноя. Отсутствует сращение на месте перелома.
Течение острое и хроническое. Длительное лихорадочное состояние при гноящейся ране. Нередки рецидивы через много лет.
Диагностика травматического остеомиелита. Большое значение имеют анамнез и затяжное течение нагноительного процесса в ране. Основным методом диагностики является рентгенологическое исследование, выявляющее остеонекроз и остеолизис кости и явления регенерации со стороны надкостницы. Нужно учитывать, что рентгенологические данные бывают убедительны через 1 мес. с момента заболевания. При хроническом остеомиелите ценные данные о динамике процесса дают повторные рентгеновские снимки, которые следует повторять через каждые 3-4 нед.
Профилактика и лечение травматического остеомиелита: ранняя первичная хирургическая обработка раны и раннее раскрытие гнойной полости, вскрытие всех затеков, удаление нежизнеспособных тканей, особенно костных отломков; иммобилизация; противовоспалительная терапия, а также комплексная общеукрепляющая, терапия. Если после раскрытия гнойной полости септическое состояние не ликвидируется и нарастает истощение, показана ампутация конечности.
При хроническом остеомиелите операция рекомендуется при ограничении очага поражения зоной склероза, образовании секвестральной капсулы, наличии секвестров и сращении перелома. При огнестрельном остеомиелите во избежание вспышки столбняка или анаэробной инфекции повторные хирургические вмешательства необходимо производить после профилактического введения противостолбнячной, а иногда и противогангренозной сыворотки.
4.11 Гнойные процессы пальцев: панариции, пандактили
Панариций-острое гнойное воспаление тканей пальца руки. На ладонной поверхности пальца кожа соединена с ладонным апоневрозом плотными сухожильными тяжами, между которыми имеется скопление жировой ткани. При воспалительных поражениях кожи или травмах воспаление быстро распространяется по ходу соединительнотканных тяжей на глубокие ткана: сухожилия, костные образования, суставы. Кроме того, скопление экссудата в замкнутых полостях между соединительнотканными перемычками приводит к нарушению кровообращения за счет сдавления питающих сосудов и быстрому развитию некрозов тканей. Панариций чаще возникает в результате мелких травм ладонной поверхности пальцев в быту, на производстве, реже он является результатом срывания заусениц или микротравм при маникюре. Предрасполагают к возникновению и затяжному течению панариция сахарный диабет, ВИЧ-инфекция, терапия глюкокортикостероидами, хронические нарушения кровообращения.
Панариций кожный - скопление гноя под эпидермисом кожи в виде ограниченного пузыря. Иссечение участка кожи быстро приводит к излечению, это можно выполнить без обезболивания, приподняв эпидермис пинцетом. Иногда после иссечения кожи определяется тонкий свищевой ход, ври надавливании на окружающие ткани из него выделяется гной. В этом случае речь идет о подкожном панариции с прорывом под эпидермис («панариций в виде запонки»), лечить который необходимо как подкожный панариций.
Паронихий - воспаление околоногтевого валика с покраснением и отеком, болевым синдромом различной интенсивности. Диагноз нетруден. В начальных стадиях лечение консервативное - ванночки с раствором перманганата калия, повязки с антисептиками (диоксидиновая мазь, левосии, левомиколь) после поднимания околонохтевого валика и подведения под него марлевой полоски. Паронихий может привести к подногтевому панарицию.
Панариций подногтевой чаще обусловлен инородными телами, попавшими под ноготь, нагноением подногтевых гематом. Диагноз несложен, основывается на болевом синдроме, болезненности при пальпации и типичном скоплении гноя под ногтем. Лечение оперативное, может быть выполнено в амбулаторных условиях под проводниковой анестезией по Оберсту - Лукашевичу. Обычно нет необходимости в удалении всей ногтевой пластины. Показанием к такому вмешательству является симптом «плавающей ногтевой пластины», т. е. скопление гноя под всей плоскостью ногтя с его отслойкой. Чаще производят частичное иссечение ногтя с удалением инородного тела.
Панариций подкожный - наиболее частая форма гнойного поражения пальца. Характерные симптомы - боль, покраснение кожи, отек, инфильтрация, резкое усиление боли при сгибании пальца. Чаще воспалительный процесс локализован на ногтевой фаланге. При пальпации зондом болезненности по ходу сухожилий или периартикулярных тканей нет. Консервативное лечение возможно в начальной стадии до гнойного расплавления тканей, лимфангита или резкого ограничения функции пальца, Значительное нарастание боли, особенно первая бессонная ночь из-за выраженного болевого синдрома, является показанием к операции. Консервативное лечение: покой в функциональном положении, возвышенное положение конечности, ежедневный контроль за распространением гиперемии и отека, поэтому нежелательно использовать ванночки и мази, которые могут изменить цвет кожи. При ежедневных сменах повязок используют ванночки с дезинфицирующими средствами (гибитан, хлоргексидин), после чего накладывают повязку с диоксидином. Антибиотикотерапия может проводиться при распространении инфекции, но до гнойного расплавления тканей. Лучше использовать пенициллин, цефалоспорины. Анальгетики показаны только в исключительных случаях. При прогрессировании болевого синдрома показано оперативное лечение. При локализации панариция на ногтевой фаланге можно использовать обезболивание по Оберсту - Лукашевичу. На ногтевой фаланге чаще применяют клюшкообразный разрез (с переходом на боковую поверхность пальца). Подобное вмешательство может быть выполнено в амбулаторных условиях. Больного с панарицием основной или средней фаланги необходимо госпитализировать. Операцию выполняют под проводниковым или внутривенным обезболиванием с обескровливанием конечности (наложение жгута на плечо). В ходе операции обязательно иссечение некротизированных тканей. Чаще используют разрезы по боковой поверхности фаланги ближе к ладони без пересечения межфаланговой складки.
После снятия жгута производят остановку кровотечения, для чего обычно достаточно временного прижатия пальцем. Накладывают повязку с диоксидиновой мазью, левосином, левомиколем.
В ходе операции обязательно проводят посев гноя на флору и чувствительность к антибиотикам. Обычно через 3-5 дней полностью стихает боль, исчезает гиперемия и отек, однако перевязки необходимо производить ежедневно до полного заживления раны, поскольку возможен рецидив заболевания.
Панариций сухожильный-гнойное воспаление, распространяющееся на сухожильное влагалище сгибателей пальца. Чаще развивается при прогрессировании гнойного процесса при неадекватном лечении подкожного панариция или позднем обращении больного к врачу. Выражен болевой синдром, палец резко отечен, болезнен, находится в состоянии ладонного сгибания, разгибание пальца резко болезненно. Температура высокая. При пальпации зондом максимальная болезненность по ходу сухожильного влагалища. Необходима экстренная госпитализация для оперативного лечения. Промедление с операцией быстро приводит к некрозу сухожилия с потерей функции пальца. Особенно опасны панариции I и V пальцев из-за возможности развития флегмоны кисти с затеком гноя через карпальный канал на предплечье и развитием U-образной флегмоны кисти. Операцию проводят под наркозом с обескровливанием конечности. Разрезы обычно производят на боковых поверхностях пальца с вскрытием сухожильного влагалища. При жизнеспособности сухожилия возможно дренирование влагалища микроирригаторами, при нежизнеспособности - иссечение некротизированных участков. После операции - иммобилизация в функциональном положении кисти и предплечья. Ежедневно контролируют состояние раны (возможно распространение инфекции).
Панариций суставной - нагноение суставной сумки межфалангового сустава. Характерны резкий болевой синдром, высокая температура. Палец волнообразно вздут, резко болезнен, выраженная болезненность при постукивании по оси пальца. При исследовании зондом болезненность не только в зоне сухожильного влагалища на уровне сустава, но и других параартикулярных тканей. Обязательная экстренная госпитализация. Необходимо рентгенологическое исследование для исключения деструкции костной ткани, хотя первые признаки деструкции появляются на 9-12-й день заболевания. При костной деструкции суставных концов костей, образующих сустав, говорят о костно-суставном панариции. Лечение консервативное только в самой начальной стадии и заключается в пункции сустава с введением антибиотиков широкого спектра действия, иммобилизация кисти и пальца в функциональном положении. При запущенном панариции и неэффективности консервативного лечения - операция (артротомия, дренирование полости сустава микроиррига-торами). Прогноз серьезный, особенно при костно-суставном панариции, функция пальца часто остается нарушеной.
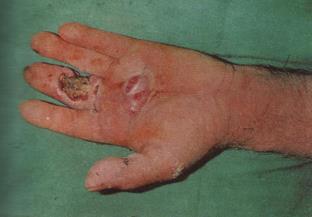
Рисунок 3.12 - Суставной панариций
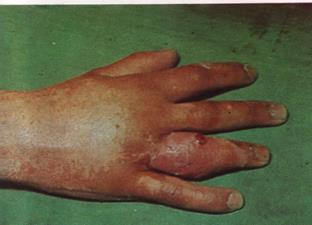
Рисунок 3.13 - Пандактилит
Панариций костный чаще локализуется на ногтевой фаланге, обычно является результатом нерационального лечения подкожного панариция. Длительное течение подкожного панариция, гнойное отделяемое из раны и свищей должно направить врача на поиск признаков костного панариция. Имеет место выраженный болевой синдром, значительное утолщение пальца, боль при пальпации или функциональной нагрузке. Рентгенологическое исследованиеуказывает на деструкцию костной ткани, однако деструктивные изменения, выявляемые рентгенологически, определяются обычно не ранее10-14-го дня. Лечение оперативное (удаление нежизнеспособных костных фрагментов, санация и дренирование раны). При своевременноми адекватном иссечении некротических тканей на рану могут быть наложены первичные швы. После операции показана иммобилизация кисти в функциональном положении, ежедневные перевязки, периодическое рентгенологическое исследование (прогрессирование деструкции кости). Прогнозсерьезный, функция пальца обычно страдает, что особенно важно при поражении I пальца кисти.
Пандактилит - тотальное воспаление всех тканей пальца, наиболее часто возникает как осложнение панариция любой локализации либо тендовагинита при нерациональном лечении их. В случае развития пандактилита гнойному расплавлению подвергаются кость, сустав, сухожилия и мягкие ткани пальца. Появляются множественные свищи, сквозь которые выделяются некротические массы, некротизированная клетчатка, костные секвестры и омертвевшие сухожилия. Палец внешне приобретает неправильную «уродливую» форму, резко отечен, кожа его синюшная либо синюшно-багровая, активные движения в межфаланговых суставах отсутствуют, выражен болевой синдром и явления общей интоксикации организма. Лечение пандактилита оперативное и заключается в удалении пораженного пальца с последующей массивной антибиотико- и дезинтоксикационной терапией.
Дата добавления: 2015-01-15; просмотров: 2755;
