Роговая оболочка 3 страница
Особое место занимают выявленные нарушения синтеза коллагена. Подобные изменения, как правило, сопровождаются дезорганизацией коллагеновых фибрилл [255, 681, 1134]. Полученными данными во многом можно объяснить изменения стромы роговицы [552, 553, 751].
Необходимо отметить, что вышеприведенные изменения могут влиять и на характер регенерации роговой оболочки. Сводится это к уменьшению способности кератоцитов к пролиферации и миграции в область повреждения, синтезу коллагена и влиянию клеток на организацию коллагеновых фибирилл. Снижение репаративной способности структур роговицы описано у пожилых людей после экстракции катаракты [549]. В подобных случаях старение неблагоприятно влияет на эффективность хирургических вмешательств. При проведении фильтрирующих операций по поводу глаукомы более длительная регенерация структур роговицы может иметь, наоборот, положительное значение. Необходимо отметить и то, что возрастные изменения роговицы оказывают определенное влияние на эффективность и рефракционных операций [191, 275, 1146].
Теперь мы кратко остановимся на возрастных изменениях эндотелия роговицы. В результате многочисленных исследований установлено, что в возрасте между 20 и 80 годами жизни плотность эндотелиальных клеток уменьшается в среднем на 0,6%. При этом усиливаются клеточный полиморфизм и гиперплоидизация [127, 136, 640, 767]. Тем не менее показатель плотности клеток у отдельных индивидуумов колеблется в широких пределах, в связи с чем этот
показатель не является надежным при определении связи между возрастом и структурой эндотелия [633]. Снижение количества эндотелиальных клеток связывают с изменением гормонального фона, влиянием ультрафиолетового излучения, действием токсических веществ. Например, отмечающееся при старении нарушение перекисного окисления со скоплением свободных радикалов приводит к повреждению эндотелия [401].
Снижение плотности клеток приводит к нарушению и основной функции эндотелия, а именно поддержанию осмотического давления стромы [810]. С возрастом ткань роговой оболочки также значительно хуже реагирует на гипоксию [836]. Значительно дольше происходит приживление транспалантанта [284, 574].
Таким образом, старение приводит к достаточно существенным изменениям как структуры, так и функции роговой оболочки, изменяя ее реактивность в норме и патологии. Это необходимо учитывать офтальмологу при оценке возможной эффективности проводимой терапии и, особенно, при разработке новых методов лечения.
Регенерация роговой оболочки.Различают следующие виды регенерации — физиологическая, репаративная и заместительная.
Физиологическая регенерация характеризует постоянное обновление клеточного состава ткани в обычных (физиологических) условиях, обеспечивая тем самым нормальное функционирование ткани. Качественные характеристики физиологической регенерации существенно отличаются в зависимости от происхождения и гистологического строения ткани. Например, если передний эпителий роговой оболочки в норме регенерирует посредством постоянно протекающих митотических делений базальных клеток, то задний эпителий обновляется за счет так называемой внутриклеточной регенерации, характеризующейся постоянным обновлением, в первую очередь, внутриклеточных органоидов.
Полное обновление переднего эпителия роговицы происходит примерно за неделю [30, 441, 688]. Раньше предполагали, что постоянное замещение слущивающихся поверхностных клеток происходит благодаря митотическим делениям клеток базального слоя. Дочерняя клетка при этом перемещается к поверхности. Теперь доказано, что в лимбальной области располагаются стволовые клетки, мигрирующие к центральным участкам роговичного эпителия [152, 217, 1111]. Стволовые клетки базального эпителия отличаются от остальных клеток как морфологически, так и наличием ци-токератинов. Таким образом, пополнение состава клеток эпителия происходит путем первоначальной миграции стволовых клеток из лимбальной области, а затем их пролиферацией в базальном слое эпителия. Косвенным под-
Глава 3. СТРОЕНИЕ ГЛАЗНОГО ЯБЛОКА
 тверждением этой миграции служат сообщения о перемещении пигментных клеток в виде клиньев из лимбальной области. Lauwerins et al. [641, 642] выявили мигрирующие клетки и назвали их транзиторными. Эти клетки в наибольшем количестве располагаются с темпоральной и назальной сторон недалеко от лимба. Они меньше в размерах, чем окружающие их эпителиальные клетки. Ядра этих клеток значительно крупнее.
тверждением этой миграции служат сообщения о перемещении пигментных клеток в виде клиньев из лимбальной области. Lauwerins et al. [641, 642] выявили мигрирующие клетки и назвали их транзиторными. Эти клетки в наибольшем количестве располагаются с темпоральной и назальной сторон недалеко от лимба. Они меньше в размерах, чем окружающие их эпителиальные клетки. Ядра этих клеток значительно крупнее.
Описано состояние, которое получило название «недостаточность стволовых лимбаль-ных клеток». Развивается оно при большинстве заболеваний поверхности роговой оболочки и ее механической и химической травмах [424]. Гистологически это состояние характеризуется васкуляризацией конъюнктивы лимбальной области, нарушением структуры базального эпителия, васкуляризацией и хроническим воспалением роговицы [270, 845]. Состояние недостаточности стволовых клеток является серьезным препятствием на пути приживления трансплантанта, существенно повышая вероятность его отторжения [498, 1111]. Разработан ряд оперативных вмешательств, направленных на помещение в поврежденную область участка эпителиальной ткани, полученной из лимбальной области не поврежденного (второго) глаза [569, 1069]. Этим методом проведено успешное лечение рецидивирующего птеригиума [90, 421], кератита [269], химического ожога глаза [755] и ряда других заболеваний. Естественно, что в тех случаях, когда повреждены оба глаза, подобное лечение проводить не представляется возможным. В таких ситуациях предлагается применять культуру стволовых клеток лимбальной области [589, 590, 978, 1109], клетки, выращенные на различных биологических подложках, в частности на амниотической базаль-ной мембране [424, 729, 730] и др. Первые результаты клинического применения этих методов дали обнадеживающие результаты.
Возвращаясь к описанию особенностей регенерации роговицы, необходимо напомнить, что понятие репаративной регенерации связывается с регенерацией, наступающей после повреждения ткани, т. е. с процессами, направленными на полное восстановление образовавшегося дефекта. Из структур роговой оболочки способен к «полноценной» репаративной регенерации только передний эпителий. При повреждении остальных образований происходит заместительная регенерация, при которой выполняется дефект ткани соединительной или глиальной тканью. Естественно, что при этом говорить о полном морфо-функциональном восстановлении ткани не приходится.
При рассмотрении вопросов регенерации роговой оболочки необходимо отметить и то, что тип и качество регенерации роговицы во многом зависят от глубины и обширности повреждения. Именно с этих позиций мы и охарактери-
зуем вопросы регенерации. Начнем с наименее выраженных травматических повреждений, сводящихся к разрушению только переднего эпителия роговицы (абразия).
Абразия развивается в результате ранения, при котором повреждаются несколько или все слои эпителия, но боуменова оболочка остается интактной. Заживление раны в таких случаях происходит путем наползания эпителиальных клеток на раневую поверхность с последующим их митотическим делением (пролиферация) и дифференциацией. Если заживление происходит без влияния осложняющих факторов (воспаление, токсическое влияние и т.д.), то эпителий полностью восстанавливается в довольно короткие сроки и рубца не образуется.
Клетки, расположенные на границе с дефектом, уплощаются, появляются псевдоподии, в которых выявляются актиновые фибриллы, необходимые для перемещения клеток [377, 379, 688, 823]. Эти клетки отделяются от базальной мембраны и начинают амебоидно перемещаться на раневую поверхность, покрывая ее. Перемещение прекращается только при полном покрытии дефекта благодаря включению механизмов «контактного торможения» [688]. Следующим этапом регенерации является митотичес-кое клеточное размножение, продолжающееся до момента восстановления толщины эпителиального слоя. При этом образуются и межклеточные контакты. На конечном этапе формируется контакт эпителия с базальной мембраной.
Полное восстановление эпителия при отсутствии повреждения базальной мембраны происходит за 6 дней, а при ее разрушении — за 6 недель. Столь длительный период восстановления связан с длительностью формирования полудесмосом между эпителиальными клетками и базальной мембраной [571, 688].
При тотальном повреждении переднего эпителия раневая поверхность роговицы покрывается эпителием конъюнктивы, и довольно быстро (за 48—72 часа). Первоначально этот эпителий тоньше, чем в норме, но митотическое деление клеток быстро приводит к его нормальной толщине. На протяжении недели или более конъюнктивальный эпителий принимает морфологические характеристики эпителия роговицы.
При «поверхностном» дефекте определяется дефект как переднего эпителия, так и боумено-вой оболочки. При этом нарушение структуры передних слоев стромы может быть, а может и не быть. Заживление в таких случаях происходит так же как при абразии, за исключением того, что митотическое размножение клеток приводит к образованию утолщенных участков эпителия, видимых в щелевой лампе в виде нежных помутнений.
Необходимо отметить, что признаков восстановления боуменовой оболочки или поверхностных слоев стромы нет, а дефект выполняется рубцовой тканью. Рядом исследователей
Роговая оболочка и склера

 выявлено, что при более нежном заживлении стромы роговицы, что наблюдается только при повреждении ее поверхностных слоев, происходит экспрессия фибронектина эмбрионального типа [784].
выявлено, что при более нежном заживлении стромы роговицы, что наблюдается только при повреждении ее поверхностных слоев, происходит экспрессия фибронектина эмбрионального типа [784].
«Глубокий дефект» характеризуется поражением эпителия, боуменовой оболочки, передней четверти толщины стромы роговицы.
На начальных этапах регенерации сохранившийся по краям ранения эпителий уплощается и наползает на раневую поверхность, пытаясь покрыть раневой дефект. Митотическое размножение эпителиальных клеток, покрывших раневой дефект, приводит к формированию эпителиального пласта, более толстого, чем в норме.
Дефект стромы выполняется фиброзной тканью, которая в месте повреждения истончается. При этом нормальная кривизна роговицы не восстанавливается. На месте боуменовой оболочки формируется соединительнотканный рубец.
Разрыв роговой оболочки (перфорирующее ранение).Заживление разрывов можно подразделить на 6 стадий:
1. Первая стадия наступает непосредст
венно после разрыва и характеризуется зия
нием раны в результате сокращения коллаге-
новых стромальных фибрилл и десцеметовой
мембраны.
Образовавшийся дефект ткани пломбируется сгустком фибрина, образующегося при контакте фибриногена с «вторичной» влагой передней камеры. Фибриновый сгусток в последующем является опорой для дальнейшего размножения фибробластов.
2. Вторую стадию можно назвать лейкоци
тарной. Начинается она, по крайней мере, через
30 минут. В этой стадии на протяжении не
скольких часов (5—6 часов) по направлению
к дефекту ткани мигрируют полиморфноядер-
ные, в основном, нейтрофильные лейкоциты.
Большинство нейтрофилов достигают области
ранения посредством слезы; часть — мигриру
ют из перилимбальных сосудов, а часть — из
камерной влаги. Основной функцией коротко-
живущих нейтрофилов является фагоцитоз.
Мононуклеары в небольшом количестве появляются в месте травмы через 12—24 часа и функционируют как макрофаги. Затем они трансформируются в фибробласты.
3. Третья стадия обозначается как эпители
альная. Начинается она спустя 1 час. Основной
чертой этой стадии является наползание на
раневую поверхность и митотическое деление
эпителиальных клеток.
Если нет большого зияния раны, то эпителий покрывает рану снаружи. При значительном расхождении краев эпителий прорастает в раневой канал. Эндотелий является ингибитором роста переднего эпителия по направлению внутрь глаза. По этой причине при поврежде-
нии эндотелия передний эпителии может разрастаться в передней камере [30]. Атипическая регенерация переднего эпителия роговицы, сопровождающаяся избыточной пролиферацией клеток и их погружным ростом в направлении стромы, возможна также после химического ожога или после повторного удаления эпителия.
4. В результате фибробластической стадии формируется новая соединительная ткань. Необходимо отметить, что эпителий является сильным стимулятором формирования соединительной ткани. Он играет ключевую роль в трансформации кератоцитов и мононуклеаров в фибробласты [688].
Если эпителий не покрывает рану, то заживление раны заметно задерживается. По данным ряда авторов, он также обладает способностью синтезировать коллаген.
Фибробластическая стадия начинается спустя 12 часов. В «чистой» ране роговицы фибробласты формируются, главным образом, из кератоцитов, расположенных в углу раны. Как указано выше, фибробласты возникают из мононуклеаров, мигрирующих из влаги передней камеры или из области перилимбальных сосудов. Выдвинута также концепция о блуждающих фибробластах, поступающих к месту повреждения из передней камеры (Багров С. Н., 1980; цит. по [30]).
Образующиеся фибробласты больших размеров интенсивно синтезируют коллаген и основное вещество (кислые гликозаминоглика-ны). Вновь сформированная ткань схожа с так называемой грануляционной тканью. Отсутствует лишь важный структурный компонент грануляционной ткани — кровеносные сосуды.
Нередко определяется нарушение репара-тивной регенерации стромы роговой оболочки, возникающее по ряду причин. Существенное замедление процессов репарации происходит при обширных ранениях, длительной денерва-ции роговой оболочки, воспалительных изменениях тканей роговицы и токсическом на них воздействии [16, 17, 30].
Процессы фибротизации раневого канала стромы роговой оболочки находятся под контролем множества различных биологически активных низкомолекулярных веществ, особенно так называемых факторов роста. К ним можно отнести трансформирующий фактор роста бета (ТФР-Р), фосфолипидный фактор роста (PLGFs), топический фактор роста нервов (NGF), эндогенные опиоиды и др. [218, 634, 1144, 1214, 1220].
Трансформирующий фактор роста бета (ТФР-Р) является мощным стимулятором фибротизации во всем организме [218, 701, 896], и в частности, в глазном яблоке [211, 212, 215]. Способность этого фактора роста стимулировать фибробласты реализуется через рецепторы, закрепленные на поверхности клетки [537].
181)
Глава 3. СТРОЕНИЕ ГЛАЗНОГО ЯБЛОКА
 Это ТФР-(3 рецепторы типа I, II и III. В процессах регенерации участвует и эндотели-альный фактор роста сосудов (VEGF). В нарушении регенерации тканей определенную роль играет и функциональная активность ряда генов, одним из которых является ген р53. Показано, что при келоидном рубцевании функция этого гена нарушена [953].
Это ТФР-(3 рецепторы типа I, II и III. В процессах регенерации участвует и эндотели-альный фактор роста сосудов (VEGF). В нарушении регенерации тканей определенную роль играет и функциональная активность ряда генов, одним из которых является ген р53. Показано, что при келоидном рубцевании функция этого гена нарушена [953].
Участие в контроле регенерации тканей генов и различных факторов роста открывает возможность регуляции регенерации путем использования методов генной инженерии, инги-бирования активности факторов роста монокло-нальными антителами и др. В последнее время ведутся интенсивные исследования в этих направлениях.
Так, показано, что эффективность антител, направленных против ТФР-р, приводит к уменьшению интенсивности рубцевания конъюнктивы [213, 214]. Авторами показано также, что использование моноклинальных антител способствует в эксперименте большей эффективности фильтрующих антиглаукоматозных операций, сохраняя длительное время фильтрационный канал. Моноклональные антитела в подобных случаях имеют преимущество перед препаратами типа митомицин, не обладая токсичностью для тканей глаза [214].
5. Эндотелиальная стадия начинается спустя 24 часа. Регенерация эндотелия имеет большое значение в восстановлении структурной и функциональной целостности роговицы. Регенерация эндотелия отличается от регенерации других эпителиальных образований определенными особенностями. Это связано с высокой специализацией клеток и практически полным отсутствием способности клеток к ми-тотическому делению [36, 564, 688]. Основной тип регенерации эндотелиальных клеток — внутриклеточный. Именнно гипертрофия клеток, увеличение их полиморфизма и нарастание содержания ДНК ядер (полиплоидия) являются морфологическим и функциональным проявлением этого типа регенерации [517; 518]. Лишь в условиях культуры ткани и при некоторых патологических условиях (например, после травмы) появляются морфологические признаки, указывающие на потенциальную способность эндотелиоцитов к митотическому делению [804, 1088].
Исходя из особенностей регенерации, сохранившиеся эндотелиальные клетки первоначально наползают на раневую поверхность, а затем дифференцируются. Поскольку деление клеток отсутствует, клетки значительно увеличиваются в размерах, появляется клеточный и ядерный полиморфизм. Становятся они гипер-плоидными. Спустя длительное время большинство эндотелиоцитов возвращается к своему изначальному размеру, но полного восстановления межклеточных контактов не происходит. Уменьшается плотность клеток. В связи с этим
не полностью восстанавливается и барьерная функция эндотелиального слоя.
Спустя несколько недель восстанавливается базальная мембрана (десцеметова мембрана), синтезируемая эндотелиоцитами.
Эндотелий нередко в процессе регенерации подвергается избыточному разрастанию по задней поверхности роговицы. Иногда он становится многослойным и между клетками образуется волокнистая ткань, напоминающая десцеметову оболочку (метаплазия) [14, 15].
6. Поздняя стадия начинается спустя неделю.
Фибробластическая ткань первоначально содержит много клеток и беспорядочно ориентированных волокон. Постепенно число клеток уменьшается. Фибробласты превращаются в фиброциты. На последних этапах наступает ретракция рубца, в результате чего рубец истончается. В случаях формирования васкуляри-зованной ткани в ней обнаруживаются лимфатические сосуды.
Рубец легко определяется клинически в виде участка помутнения. Гистологически рубец обнаружить трудно.
Необходимо подчеркнуть, что ход и качество регенерации структурных элементов роговой оболочки отличаются в зависимости от особенностей фактора, поверждающего роговицу. По-иному протекает процесс регенерации после химических и термических ожогов. Своими особенностями обладает регенерация после применения различных хирургических (кератопластика) и лазерных манипуляций (рефракционная фотокератэктомия, лазерная термокератопластика) [688]. Эти различия касаются как скорости регенерации отдельных структур, так и качества регенерации.
В заключение необходимо кратко остановиться на обсуждаемой до сих пор роли конъ-юнктивального эпителия в регенерации эпителия роговой оболочки. Давно известно, что повреждения роговой оболочки могут репари-ровать за счет конъюнктивы [345]. Повреждения роговицы стимулируют пролиферацию конъюнктивального эпителия и его наползание на рану [233, 430, 431]. В норме эпителий роговицы является барьером на пути распространения конъюнктивального эпителия на роговицу [1110]. В случае повреждения эпителия роговицы эпителий конъюнктивы наползает на роговицу с подлежащей стромой, несущей кровеносные сосуды. Распространяются с эпителием и бокаловидные клетки [1078, 1079]. Ряд авторов считают, что конъюнктивальный эпителий, распространившийся на роговицу, подвергается трансдифференциации и приобретает свойства эпителия роговицы [998]. При этом исчезают бокаловидные клетки в результате десквамации погибающих конъюнктивальных клеток [47].
На основании экспериментальных исследований ряд исследователей считают, что струк-
Роговая оболочка и склера
 турная трансдифференциация возможна, но при этом не наступает биохимической и функциональной [449, 575, 1078, 1079]. По этой причине наблюдаемый процесс они рассматривают как плоскоклеточную метаплазию конъюнкти-вального эпителия, сопровождающуюся потерей бокаловидных клеток.
турная трансдифференциация возможна, но при этом не наступает биохимической и функциональной [449, 575, 1078, 1079]. По этой причине наблюдаемый процесс они рассматривают как плоскоклеточную метаплазию конъюнкти-вального эпителия, сопровождающуюся потерей бокаловидных клеток.
Иной точки зрения придерживаются другие исследователи, которые отрицают наличие трансдифферециации конъюнктивального эпителия, считая, что как конъюнктивальный, так и роговичный эпителий сосуществуют без серьезных структрных изменений в процессе регенерации ранений роговицы. Более того, эпителий роговицы пытается сместить конъюнктивальный эпителий [266, 267, 268]. По этой причине они считают, что так называемая трансдифференциация конъюнктивального эпителия является не чем иным, как смещением его эпителием роговицы. Наиболее важным при травме роговицы, по мнению этих авторов, является как можно более быстрое восстановление «лимбального барьера», т. е. образования, характеризующего место встречи двух типов эпителия [268]. Причем восстановить барьер необходимо как можно быстрее по той причине, что конъюнктивальный эпителий очень быстро растет на роговицу. Именно наличие этого барьера не позволяет эпителию конъюнктивы наползать на роговицу, а также способствует дифференциации эпителиальных клеток роговицы. Восстановить «лимбальный барьер» возможно различными способами, включая хирургические.
Склера
Свое название эта часть фиброзной оболочки глаза получила от латинского понятия «sclera mannix», что означает «жесткая мембрана». Склера (sclera) защищает внутриглазные структуры от механических воздействий, противостоит изменению внутриглазного давления, поддерживает форму глаза и обеспечивает место крепления его наружных мышц.
Склера составляет примерно 5/6 поверхности глаза. Радиус кривизны ее равняется 11,5—12,0 мм. Диаметр склеральной капсулы у взрослых мужчин колеблется от 22 до 24 мм. У женщин он меньше на 0,5 мм. При рождении передне-задний диаметр равняется 16—17 мм, к трехлетнему возрасту увеличивается до 22,5 мм. Наибольшего размера он достигает к 13 годам.
У новорожденного склера относительно тонкая, в результате чего пигментные клетки уве-ального тракта просвечивают через нее, придавая склере синеватый оттенок. Незначительная толщина склеры является причиной растяжения ее при повышении внутриглазного давления, что наблюдается при врожденной глаукоме (бычий глаз). Постепенно склера утолщается
и приобретает белый цвет. Несмотря на большую толщину склеры у взрослых, при различных патологических состояниях (воспаление, травма) возможно формирование ее эктазий.
Склера в различных участках имеет различную толщину. Наиболее толстая она у зрительного нерва (0,8 мм), а самая тонкая — в местах прикрепления наружных мышц глаза (0,3 мм). Тем не менее вместе с сухожилиями толщина склеры в местах прикрепления мышц увеличивается до 0,6 мм. При этом коллагеновые волокна сухожилий наружных мышц глаза переплетаются с коллагеновыми волокнами склеры. Разрыв склеры в результате травмы обычно происходит непосредственно позади места крепления прямых мышц, в области экватора и параллельно краю прикрепления [1035]. Необходимо помнить и о том, что склера истончена именно в этих местах.
Отмечено, что склера с возрастом несколько утолщается, что связывают с изменением эластичности ее и увеличением содержания воды [1163]. С возрастом склера становится менее растяжимой; в ней уменьшается количество гликозаминогликанов и их качественный состав, появляются отложения свободных липидов, эфиров холестерина, сфингомиелина, которые придают склере желтоватый оттенок [146, 147, 854, 855]. Появляются и отложения солей кальция. Выглядят они в виде полосок длиной 6 мм и шириной 1 мм, расположенных впреди мест прикрепления к склере внутренней и наружной прямых мышц. Эти отложения называют се-нильными бляшками, и возникают они после 70 лет [199, 984]. Причина этих отложений неизвестна. Но предполагают, что в их возникновении имеет значение ишемия склеральной ткани, связанная с локальными проявлениями атеросклероза передних ресничных артерий [496]. Упоминается и о роли дегидрации склеры, связанной с наличием постоянного натяжения склеры наружными мышцами глаза. Не исключают роль повреждения ткани солнечной энергией.
Хотя склера является непрозрачной оболочкой, часть света все же проникает внутрь глаза. Именно это свойство склеры дает возможность производить диафаноскопию, позволяющую локализовать внутриглазные опухоли.
Склера обладает довольно высокой пропускной способностью для веществ различного молекулярного веса. Сравнительный анализ пропускной способности роговой оболочки и склеры провели Hamalainen et al. [437]. Оказалось, что пропускная способность склеры всего в десять раз выше пропускной способности роговой оболочки. Через склеру в глазное яблоко и, наоборот, проникают метаболиты и вещества довольно высокой молекулярной массы, включая IgG [64].
Показано, что непрозрачность склеры во многом определяется количественным содержа-
Глава 3. СТРОЕНИЕ ГЛАЗНОГО ЯБЛОКА
 нием в ней воды. В норме ее 68%. Если содержание воды падает ниже 40% или повышается более 80%, склера просветлевает [256, 511, 819]. Изменение прозрачности склеры при изменении содержания воды нередко наблюдается при оперативных вмешательствах. При отсечении наружных мышц глаза (операции по поводу косоглазия), отделении от склеры конъюнктивы происходит подсыхание конъюнктивы и появляются пятна, исчезающие после восстановления обычной гидратации.
нием в ней воды. В норме ее 68%. Если содержание воды падает ниже 40% или повышается более 80%, склера просветлевает [256, 511, 819]. Изменение прозрачности склеры при изменении содержания воды нередко наблюдается при оперативных вмешательствах. При отсечении наружных мышц глаза (операции по поводу косоглазия), отделении от склеры конъюнктивы происходит подсыхание конъюнктивы и появляются пятна, исчезающие после восстановления обычной гидратации.
Место перехода склеры в роговицу является переходной зоной — лимбом.
Как было указано выше, основной функцией склеры является механическая защита внутриглазных оболочек. Немаловажное значение имеет и такое свойство склеры, как ее регид-ность, которая обеспечивает постоянство внутриглазного давления. Внутриглазное давление вызывает некоторое натяжение коллагеновых волокон склеры. Хотя растяжимость незначительная, ряд авторов рассматривают склеру как вязкоэластичную систему. Это связано с тем, что ей свойственна типичная двуфазность деформации после приложения силы. Первоначальное приложение силы к склере сопровождается эластичным компонентом, который завершается быстродействующим, но очень кратким удлинением волокон. Затем наступает так называемый «вязкий» компонент, завершающийся медленным, но не полным восстановлением первичной длины. У детей с врожденной глаукомой это медленное сокращение склеры при увеличении внутриглазного давления приводит к развитию буфтальма. У взрослых степень растяжения склеры при повышении внутриглазного давления не прямо пропорционально соотносится со степенью повышения давления, поскольку с возрастом увеличивается ригидность склеры. Однако растяжение и истончение склеры являются особенностью прогрессирующей близорукости.
Прерывается склера только в двух местах — переднем отделе, где переходит в роговую оболочку, и сзади, где из глазного яблока выходит зрительный нерв.
Снаружи к склере прилежит эписклера и тенонова капсула, плотно срастающаяся с ней в области лимба.
Существуют в склере и участки, не обладающие свойственной ей прочностью. Это места проникновения в глазное яблоко нервов, артериальных сосудов и выхода из глаза венозных сосудов. Каналы, через которые проходят сосуды и нервы, называются эмиссариями.
Сходно с роговицей склера состоит из клеток (склероциты) и межклеточного вещества (коллагеновые волокна и основное вещество) (рис. 3.2.13, 3.2.14, 3.2.17).
Эмиссарии.Сосуды и нервы проходят в глазное яблоко под различным углом в плоскости склеры. Наибольшим отверстием для про-
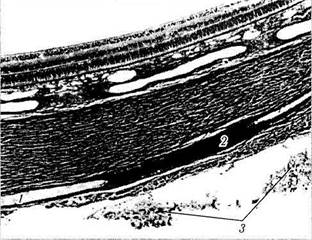
Рис. 3.2.13. Срез стенки глазного яблока в экваториальной области:
виден продольно разрезанный интрасклеральный канал, через который проходит ресничная артерия (/), окруженная слоем пигментированных меланоцитов (2). К склере с наружной стороны прилежит рыхлая волокнистая ткань — эписклера (3)
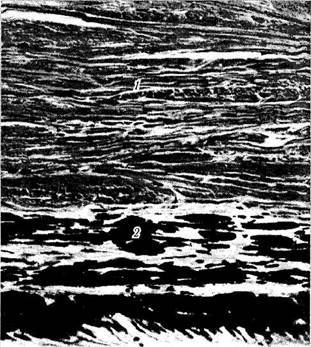
Рис. 3.2.14. Внутренние слои склеры и темная пластинка склеры (lamina fusca):
определяется параллельная ориентация пучков коллагеновых волокон, между которыми лежат склероциты (/). На границе с сосудистой оболочкой располагается волокнистая ткань, содержащая большое количество интенсивно пигментированных стро-мальных меланоцитов (2)
хождения сосудов и нервов, как указывалось выше, является место выхода зрительного нерва. Это место расположено у заднего полюса глаза и несколько назально. Вокруг него располагаются небольшие отверстия, через которые
Роговая оболочка и склера
 проникают в глаз задние ресничные артерии. В горизонтальном меридиане также есть два косо расположенных отверстия, через которые проникают две длинные ресничные артерии и сопровождающие их нервы. Соответствующие вены (вортикозные), дренирующие задний отдел увеального тракта, проходят в склере в четырех задних квадрантах. Впереди, непосредственно позади лимба, передние ресничные нервы перфорируют склеру по направлению к ресничной мышце. Примерно 7 передних ресничных артерий исходят из русла 4 прямых мышц. Наружная прямая мышца глаза имеет собственную артерию. Соответствующие передние ресничные вены, количество которых, по крайней мере, 14, сопровождают каждую артерию. Коллекторные каналы из шлеммова канала перфорируют склеру в области лимба. Часть их проходит в склере, в то время как другие распространяются по поверхности лимба и видны клинически («водяные» вены).
проникают в глаз задние ресничные артерии. В горизонтальном меридиане также есть два косо расположенных отверстия, через которые проникают две длинные ресничные артерии и сопровождающие их нервы. Соответствующие вены (вортикозные), дренирующие задний отдел увеального тракта, проходят в склере в четырех задних квадрантах. Впереди, непосредственно позади лимба, передние ресничные нервы перфорируют склеру по направлению к ресничной мышце. Примерно 7 передних ресничных артерий исходят из русла 4 прямых мышц. Наружная прямая мышца глаза имеет собственную артерию. Соответствующие передние ресничные вены, количество которых, по крайней мере, 14, сопровождают каждую артерию. Коллекторные каналы из шлеммова канала перфорируют склеру в области лимба. Часть их проходит в склере, в то время как другие распространяются по поверхности лимба и видны клинически («водяные» вены).
Дата добавления: 2015-03-26; просмотров: 1233;
