Лечение. • При потере сознания, остановке кровообращения и/или дыхания проводят сердечно-лёгочную реанимацию.
• При потере сознания, остановке кровообращения и/или дыхания проводят сердечно-лёгочную реанимацию.
• Коррекция гипоксии — кислородотерапия.
• Купирование болевого синдрома — ненаркотические анальгетики.
o Кеторолакв/в 30 мг (1 мл), дозу необходимо вводить не менее чем за 15 с (допустимо внутримышечное введение, при котором анальгетический эффект развивается через 30 мин).
• При выраженном болевом синдроме допустимо использование наркотических анальгетиков:
o Морфин1 % — 1 мл развести 0,9% раствором натрия хлорида до 20 мл (1 мл полученного раствора содержит 0,5 мг активного вещества) и вводить в/в дробно по 4-10 мл (или 2-5 мг) каждые 5-15 мин до устранения болевого синдрома и одышки, либо до появления побочных эффектов (артериальной гипотензии, угнетения дыхания, рвоты).
• При напряжённом пневмотораксе по жизненным показаниям показан торакоцентез: введите иглу самого большого размера (не короче 4,5 см) в плевральную полость во втором межреберье по среднеключичной линии на стороне, где дыхание полностью отсутствует или ослаблено. Как только через иглу начнет выходить воздух, фиксируйте её в этом положении.
• При развитии бронхоспазма.
o Сальбутамол2,5 мг через небулайзер в течение 5—10 мин. При неудовлетворительном эффекте ингаляцию повторить через 20 мин.
• Контроль показателей гемодинамики и сатурации крови кислородом, поддержание витальных функций (в соответствии с общереанимационными принципами).
Показания к госпитализации.
Все больные с пневмотораксом подлежат немедленной госпитализации в отделение торакальной хирургии или отделение реанимации и интенсивной терапии. Транспортировка в положении сидя или с приподнятым головным концом.
ЧАСТО ВСТРЕЧАЮЩИЕСЯ ОШИБКИ
• Отказ от немедленного торакоцентеза при подозрении на напряженный пневмоторакс.
• Применение никетамида (кордиамина*) патогенетически не обосновано, потому что препарат не оказывает непосредственного влияния на сердечно-сосудистую систему, но возбуждает сосудодвигательный центр продолговатого мозга и хеморецепторы каротидного синуса, вызывая увеличение частоты и глубины дыхательных движений (усугубление болевого синдрома). Необходимо помнить, что препарат малоизучен и имеет серьёзные побочные эффекты: тонико-клонические судороги (начинающиеся с круговых мышц рта), аритмии, рвоту, гиперемию и зуд кожных покровов, тревожность, болезненность в месте введения, аллергические реакции.
• Использование сульфокамфокаина противопоказано в связи с опасностью развития артериальной гипотензии и тяжёлых острых аллергических реакций. Инъекционные формы сульфокамфокаина содержат прокаин, оказывают прямое кардиотоксическое действие, повышает тонус периферических кровеносных сосудов, увеличивает секрецию бронхиальных желез. Препарат малоизучен.
Алгоритм неотложной помощипри пневмотораксе представлен на рис. 4-4.
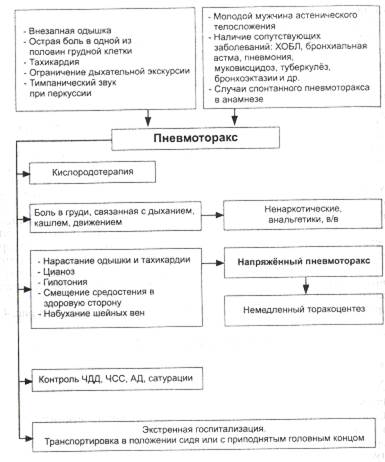
Рис. 4-4. Алгоритм неотложной помощи при пневмотораксе.
КРОВОХАРКАНЬЕ
Кровохарканье — появление в мокроте примеси крови.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
• Инфекции:
o бронхит (острый, но в большинстве случаев хронический);
o пневмония;
o абсцесс;
o туберкулёз;
o бронхоэктазы.
• Опухоли:
o рак;
o карциноид.
• Заболевания сердечно-сосудистой системы:
o ТЭЛА;
o инфаркт лёгкого;
o митральный стеноз и другие клапанные поражения сердца, вызывающие повышение давления в лёгочной артерии;
o левожелудочковая недостаточность — отёк лёгких;
o пороки развития лёгочных артерий и вен;
o аневризма аорты (просачивание крови в лёгочную ткань).
• Травмы:
o повреждение грудной клетки;
o послеоперационный период;
o биопсия, катетеризация.
• Другие причины:
o заболевания крови, нарушение свёртываемости крови;
o терапия антикоагулянтами;
o инородное тело;
o васкулиты.
У больных молодого возраста причиной кровохарканья чаще выступают инфекции, у больных пожилого возраста — бронхит, опухоли, туберкулёз, застойная сердечная недостаточность. Примерно у 20% больных с нормальной рентгенограммой этиология остается неизвестной.
По механизму развития кровохарканье может быть обусловлено:
• механической травмой или ранением сосудов (инородное тело, повреждение грудной клетки, биопсия и другие травматичные воздействия);
• патологическим процессом с образованием дефекта сосудистой стенки (аррозионное кровотечение при опухоли, каверне, бронхоэктазах и других патологических процессах);
• нарушением проницаемости сосудистой стенки (острые инфекционные заболевания и другие причины).
КЛАССИФИКАЦИЯ
По степени кровопотери:
• лёгкое (благоприятный прогноз): прожилки крови или равномерная примесь ярко-красного цвета в мокроте;
• тяжёлое (жизнеугрожающее): массивное кровотечение (отхаркивание большого количества крови в каждом плевке мокроты или более 1000 мл за 24 ч).
КЛИНИЧЕСКАЯ КАРТИНА
Основные черты клинической картины кровохарканья при некоторых заболеваниях представлены в табл. 4-6.
Таблица 4-6. Характеристика кровохарканья при некоторых заболеваниях
| Причина | Характерные признаки |
| Острый бронхит | Слизисто-гнойная мокрота с прожилками крови |
| Пневмония | Ржавая мокрота; острое заболевание с лихорадкой и одышкой; воспалительный очаг в лёгких |
| Абсцесс лёгких | Гнойная мокрота с прожилками крови; лихорадка; боль в грудной клетке плеврального характера |
| Туберкулёз | Гнойная мокрота с прожилками крови; снижение массы тела; лихорадка |
| Туберкулома | Шаровидный инфильтрат на рентгенограмме органов грудной клетки; туберкулёз в анамнезе |
| Бронхоэктатическая болезнь | Обильная гнойная мокрота; предыдущие эпизоды кровохарканья в течение месяцев или лет |
| Рак бронха | Длительное выделение слизистой мокроты с прожилками крови; снижение массы тела |
| Аденома бронха | Рецидивирующее кровохарканье у практически здоровых людей |
| Инфаркт лёгкого | Сгустки крови, не смешанные с мокротой; боль в грудной клетке плеврального характера и одышка; факторы риска тромбоза глубоких вен нижних конечностей, вен малого таза. |
| Отёк лёгких | Пенистая мокрота, окрашенная кровью (розовая), выраженная одышка; сопутствующее заболевание сердца |
| Пороки развития сосудов лёгких | Рецидивирующее кровохарканье; синдром Ослера-Вебера-Рандю с множественными телеангиоэктазиями |
| Контузия лёгких | Предшествующая травма грудной клетки |
| Геморрагический диатез | Кровохарканье вслед за упорным кашлем; кровотечение из других мест |
| Лёгочный васкулит | Гранулематоз Вегенера (вовлечение верхних и нижних отделов дыхательных путей, антинуклеарные антитела); синдром Гудпасчера (вовлечение лёгких и почек, антитела к базальной мембране клубочков) |
| Врождённые пороки сердца | Цианоз, симптом «барабанных палочек» |
| Другие причины лёгочной гипертензии | Митральный стеноз; первичная лёгочная гипертензия |
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
При кровохарканье наблюдают ярко-красный цвет отделяемого; кровохарканье, как правило, сопровождается кашлем, реакция мокроты щелочная.
При рвоте с кровью — коричневый цвет, кровь в виде сгустков, перемешана с пищевыми массами, реакция отделяемого кислая.
За кровохарканье можно ошибочно принять кровотечение из носоглотки или десен.
СОВЕТЫ ПОЗВОНИВШЕМУ
• Помогите больному свободно дышать (расстегните одежду, удалите зубные протезы).
•Уложите больного на спину, приподнимите головной конец (рис. 4-5А).
•При массивном кровотечении или потере сознания — устойчивое положение на боку (рис. 4-5Б).
•Не разрешайте больному вставать (полная иммобилизация).
•Постарайтесь успокоить больного.
•Не давайте больному есть и пить.
•Найдите те препараты, которые больной принимает, и покажите их врачу или фельдшеру СМП.
•Не оставляйте больного без присмотра.
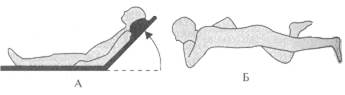
Рис. 4-5. А. Положение: с приподнятым головным концом. Б. Устойчивое положение на боку.
Дата добавления: 2015-03-17; просмотров: 779;
