Лечение. Задачами СМП являются неотложная терапия острых симптомов и осложнений пневмонии и определение показаний к госпитализации.
Задачами СМП являются неотложная терапия острых симптомов и осложнений пневмонии и определение показаний к госпитализации.
• При гипоксии показана ингаляция увлажнённого кислородачерез носовой катетер со скоростью 4-6 л/мин.
• Жаропонижающиепрепараты показаны при лихорадке выше 39 °С у больных без осложнений и сопутствующих заболеваний, а при наличии последних при температуре тела выше 38 °С.
o Парацетамол(обладает анальгетической активностью при болевом синдроме слабой и умеренной выраженности) принимают внутрь по 500 мг с большим количеством жидкости (максимальная разовая доза 1 г, максимальная суточная доза 4 г). Возможные побочные эффекты: агранулоцитоз, анемия, тромбоцитопения, аллергические реакции (после 5 дней лечения проводят анализ периферической крови). Противопоказания: гиперчувствительность. С осторожностью при печёночной и почечной недостаточности, беременности.
• Для обезболивания при плевральной боли применяют ненаркотические анальгетики.
o Кеторолакв/в 30 мг (1 мл), дозу необходимо вводить не менее чем за 15 сек (при внутримышечном введении анальгетический эффект развивается через 30 мин); препарат также обладает жаропонижающим эффектом. Не следует сочетать кеторолак с парацетамолом из-за повышения нефротоксичности.
o Лорноксикампринимают внутрь по 8 мг, запивая стаканом воды. Препарат также обладает жаропонижающим эффектом.
• При бронхообструкции(свистящее дыхание) показаны бронходилататоры.
o Сальбутамолингаляционно 1—2 дозы (100—200 мкг) аэрозоля или через небулайзер (2,5—5 мг). При выраженной бронхообструкции рассмотреть целесообразность системного введения глюкокортикоидов.
• При тяжёлой пневмонии и артериальной гипотензии(АД <90/60 мм рт.ст.) начать восполнение потери жидкости (при повышении температуры на 1 °С количество жидкости в организме уменьшается на 500 мл/сут).
o 0,9% р-р натрия хлорида — 400 мл в/в, быстрая инфузия.
o 5% р-р декстрозы — 400 мл в/в, быстрая инфузия.
o Внимание,не следует назначать жаропонижающие или анальгетические препараты, так как это может привести к усугублению артериальной гипотензии.
• При сохраняющейся артериальной гипотензии после восполнения ОЦК применяют вазопрессорные амины до достижения систолического АД 90 мм рт.ст.
o Допаминв/в капельно со скоростью 4-10 мкг/(кг х мин), но не более 15-20 мкг/(кг х мин) (развести 200 мг допамина в 400 мл 0,9% р-ра натрия хлорида или 5% р-ра декстрозы и вводить по 2-11 капель в минуту). Капельную инфузию нельзя прекращать резко; необходимо постепенное снижение скорости введения. Противопоказания: феохромоцитома, фибрилляция желудочков.
• Постоянный контроль функции дыхания и сердечно-сосудистой системы (ЧСС и АД).
• Готовность к проведению ИВЛ и реанимационных мероприятий.
ПОКАЗАНИЯ К ГОСПИТАЛИЗАЦИИ
• Тяжёлая пневмония или развитие осложнений являются показанием к экстренной госпитализации в отделение интенсивной терапии, транспортировка больного на носилках (предупреждение развития ортостатического коллапса), предпочтительно лёжа на больном боку.
• Среднетяжёлая пневмония у лиц старше 60 лет и/или с факторами риска — целесообразна госпитализация в пульмонологическое или терапевтическое отделение.
• Социальные показания: невозможность адекватного ухода и выполнения врачебных предписаний в домашних условиях.
Пациенты в стабильном состоянии, с нетяжёлой пневмонией и отсутствием социальных показаний к госпитализации могут быть оставлены на амбулаторное лечение.
РЕКОМЕНДАЦИИ ДЛЯ ОСТАВЛЕННЫХ ДОМА БОЛЬНЫХ
• Амбулаторное проведение рентгенографии грудной клетки в двух проекциях, общего анализа крови и, по возможности, биохимического исследования крови (мочевина, креатинин, аминотрансферазы, электролиты).
• Консультация и наблюдение участкового терапевта.
• В связи с тем, что рутинная микробиологическая диагностика пневмонии в амбулаторной практике недостаточно информативна и не оказывает существенного влияния на выбор антибактериального препарата, следует назначить пероральный приём антибиотика:
o нетяжёлая пневмония у пациентов в возрасте до 60 лет без сопутствующих заболеваний — амоксициллин или макролиды (альтернативные препараты — респираторные фторхинолоны);
o нетяжёлая пневмония у пациентов старше 60 лет и/или с сопутствующими заболеваниями — «защищённые» аминопенициллины или цефуроксим (альтернативные препараты — респираторные фторхинолоны).
ЧАСТО ВСТРЕЧАЮЩИЕСЯ ОШИБКИ
• Применение глюкокортикоидов для повышения АД не обосновано и повышает риск развития тяжёлых септических осложнений.
• Назначение иммуномодуляторов, биогенных стимуляторов, витаминов, антигистаминных ЛС нецелесообразно в связи с отсутствием доказательств их эффективности.
• Курсовое лечение НПВС нецелесообразно, потому что данные препараты следует назначать на ограниченный период времени до достижения жаропонижающего и/или аналгезирующего эффекта.
• Не следует рекомендовать приём следующих антибактериальных ЛС:
o гентамицина — аминогликозиды неактивны в отношении пневмококка и атипичных возбудителей;
o ампициллина внутрь — низкая биодоступность препарата (40%) по сравнению с амоксициллином (75-93%);
o ко-тримоксазола — высокая резистентность в России S. pneumoniae и Н. influenzae, наличие более безопасных препаратов.
• Не следует рекомендовать приём нистатина с профилактической целью, включая лиц с иммуносупрессией (неэффективен), потому что это приводит к дополнительным побочным эффектам терапии и необоснованным экономическим затратам.
СПОСОБ ПРИМЕНЕНИЯ И ДОЗЫ ЛЕКАРСТВЕННЫХ СРЕДСТВ
• Парацетамол,таблетки по 50 мг, 100 мг, 200 мг, 500 мг.
o Дети: суточную дозу назначают в 3—4 приёма. Максимальная суточная доза зависит от массы тела:
- до 6 мес (до 7 кг) — 350 мг;
- до 1 года (до 10 кг) — 500 мг;
- до 3 лет (до 15 кг) — 750 мг;
- до 6 лет (до 22 кг) — 1000 мг;
- до 12 лет (до 40 кг) - 2000 мг.
o Взрослые: 500 мг внутрь с большим количеством жидкости (максимальная разовая доза 1000 мг). Максимальная суточная доза 4000 мг.
• Кеторолак,ампулы по 1 мл (30 мг/мл).
o Дети: до 16 лет безопасность и эффективность не установлены.
o Взрослые: 30 мг в/м или в/в медленно (вводить не менее 15 с). Максимальная разовая доза 60 мг. Максимальная суточная доза 90 мг.
• Лорноксикам(например, ксефокам*), таблетки по 8 мг.
o Дети: до 18 лет безопасность и эффективность не установлены.
o Взрослые: 8 мг внутрь, запивая стаканом воды.
• Сальбутамол(например, вентолин*) аэрозоль для ингаляций дозированный (100 мкг/доза).
o Дети: по 100 мкг (важно соблюдать технику ингаляции или применять через небулайзер).
o Взрослые: по 100—200 мкг (важно соблюдать технику ингаляции).
• Допамин,4% р-р в ампулах по 5 мл (40 мг/мл).
o Дети: в/в в дозе 4-6 (максимально 10) мкг/(кг х мин). Применять с осторожностью.
o Взрослые: в/в в дозе 2-10 мкг/(кг х мин).
Алгоритм неотложной помощи при пневмониипредставлен на рис. 4-2.
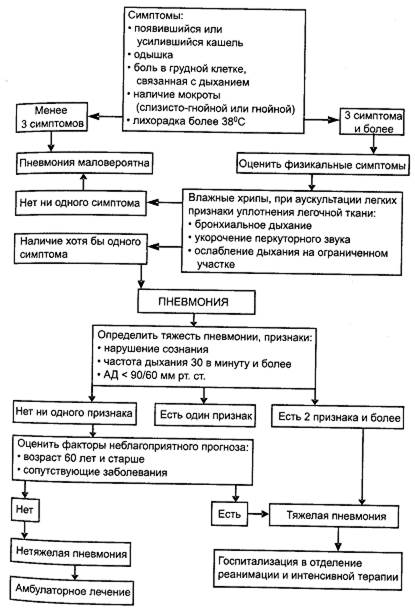
Рис. 4-2. Алгоритм неотложной помощи при пневмонии
ГНОЙНЫЕ ОСЛОЖНЕНИЯ ПНЕВМОНИИ
Острый гнойный плеврит(экссудативный плеврит) — воспаление плевры с образованием гнойного экссудата. Характерные клинические проявления:
• резкие боли в соответствующей половине грудной клетки;
• повышение температуры до 38,5—39 °С;
• дыхательная недостаточность;
• кашель с выделением гнойной мокроты.
При осмотре выявляют симптомы интоксикации, ограничение дыхательных движений одной половины грудной клетки, при перкуссии — притупление перкуторного звука, при аускультации — резкое ослабление дыхания (чаще оно вовсе не проводится).
Все больные с гнойным плевритом должны быть госпитализированы. При тяжёлом состоянии — в отделение интенсивной терапии.
Эмпиема плевры (пиоторакс, гнойный плеврит) — скопление гноя в плевральной полости. Начало острой эмпиемы плевры маскируют симптомы первичного заболевания. В течение 2—3 сут быстро развиваются симптомы, характерные для тяжёлой гнойной инфекции и экссудативного плеврита:
• боли в соответствующей половине грудной клетки при дыхании и кашле;
• температура тела 39—40 °С (суточные колебания 2—4 °С), возможен озноб;
• одышка.
Когда гнойный процесс переходит на ткани грудной клетки, боль в боку усиливается, возникают припухлость тканей и флюктуация (чаще всего в подмышечной области), образуется кожный свищ.
При прорыве гнойной полости (из лёгкого, печени и т.д.) в плевру возможна симптоматика плеврального шока:
• резкая боль;
• одышка;
• сердечно-сосудистая недостаточность.
Если в области дефекта висцеральной плевры образуется клапанный механизм, наблюдается клиническая картина напряжённого пневмоторакса.
При прорыве эмпиемы в просвет бронха усиливается кашель, резко увеличивается количество выделенной мокроты, соответствующей по своему характеру содержимому плевральной полости. При формировании бронхоплеврального свища достаточного диаметра гнойный экссудат отходит при определённом положении больного.
В начале острой эмпиемы обнаруживают:
• ограничение подвижности соответствующей половины грудной клетки при дыхании;
• при перкуссии — укорочение звука над зоной расположения экссудата;
• при аускультации — дыхание резко ослаблено или вообще не прослушивается;
• выбухание и болезненность в области межрёберных промежутков.
При прорыве эмпиемы в просвет бронха:
• грудная клетка на стороне эмпиемы отстаёт в акте дыхания;
• при перкуссии — в нижних отделах звук укорочен, верхняя граница тупости соответствует линии Дамуазо, при пиопневмотораксе уровень верхней границы тупости горизонтальный;
• при аускультации — дыхание ослаблено, у верхней границы экссудата может прослушиваться шум трения плевры.
Все больные с подозрением на эмпиему плевры должны быть госпитализированы в зависимости от тяжести состояния в отделение интенсивной терапии, хирургическое или терапевтическое отделения.
Абсцесс лёгкого— патологический процесс, характеризующийся формированием ограниченной полости в лёгочной ткани в результате её некроза и гнойного расплавления под действием неспецифических возбудителей.
В начале заболевания (до вскрытия абсцесса в бронх, в среднем первые 7—10 дней) у больных наблюдают:
•высокую, иногда гектическую температуру;
•озноб, повышенную потливость;
• боли в грудной клетке;
• признаки интоксикации
•сухой или малопродуктивный кашель;
• одышку и тахикардию.
При физикальном обследовании:
• ограничение дыхательной экскурсии грудной клетки на «больной» стороне, особенно при значительном объёме абсцесса или его субплевральной локализации;
• при перкуссии — укорочение звука над зоной абсцесса;
• при аускультации — жёсткий оттенок дыхания, часто крепитирующие хрипы, иногда шум трения плевры; над другими отделами лёгких нередко выслушивают разнокалиберные сухие и влажные хрипы. При наличии выпота в плевральной полости дыхание резко ослаблено или вообще может отсутствовать;
•при надавливании и постукивании по грудной клетке в проекции формирующегося гнойника — выраженная болезненность (симптом Крюкова).
После вскрытия абсцесса в бронх отмечают:
• обильное отхождение гнойной мокроты «полным ртом», нередко с неприятным запахом, иногда с примесью крови и зловонным запахом, не исключено лёгочное кровотечение;
• снижение температуры;
• уменьшение интоксикации;
• улучшение самочувствия.
При физикальном обследовании:
•при перкуссии — полость в лёгком;
• при аускультации — бронхиальное дыхание с амфорическим оттенком.
Пациентов экстренно госпитализируют в отделение интенсивной терапии или отделение торакальной хирургии.
БРОНХИАЛЬНАЯ АСТМА
Статья «Бронхиальная астмау детей»находится
в разделе 14 «Неотложные состояния в педиатрии»
Бронхиальная астма— заболевание дыхательных путей, в основе которого лежит хроническое воспаление и гиперреактивность бронхов с бронхиальной обструкцией, изменяющейся с течением времени. Причина вызова СМП — острый приступ удушья, обусловленный полностью или частично обратимой бронхообструкцией.
Астматический статус— тяжёлое и опасное для жизни состояние — затянувшийся приступ удушья, не купирующийся обычными противоастматическими ЛС в течение нескольких часов.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Причины, провоцирующие обострениебронхиальной астмы:
• контакт с причинно-значимым аллергеном;
• неспецифические раздражающие факторы внешней среды — табачный дым, выхлопные газы, физическая и эмоциональная нагрузка и другие;
• инфекционное заболевание;
• приём НПВС при аспириновой форме.
Механизмы обструкции дыхательных путей:
• спазм гладких мышц бронхов;
• отёк слизистой оболочки бронхиального тракта;
• гиперсекреция с образованием слизистых пробок;
• склероз стенки бронхов при длительном и тяжёлом течении заболевания.
Данные патологические процессы способствуют значительному повышению сопротивления бронхиального дерева, превышающему эластическую силу легких и грудной клетки, обеспечивающую выдох (экспираторное удушье).
КЛАССИФИКАЦИЯ
Обострение бронхиальной астмы может быть в виде острого приступа или затяжной бронхиальной обструкции.
• Острый приступ— эпизод прогрессивного нарастания кашля, одышки, появление свистящих хрипов, удушья, чувства нехватки воздуха или различное сочетание этих симптомов при резком снижении ПСВ.
• Затяжная бронхиальная обструкция— длительное (дни, недели) затруднение дыхания с клинически выраженным синдромом бронхиальной обструкции, на фоне которого могут повторяться острые приступы удушья различной степени тяжести.
По степени тяжести обострения бронхиальной астмы:
• лёгкая;
• среднетяжёлая;
• тяжёлая;
• жизнеугрожающая (астматический статус).
Дата добавления: 2015-03-17; просмотров: 912;
