Позвоночная и задняя нижняя мозжечковая артерии
Патофизиология. Позвоночная артерия, идущая от безымянной артерии справа и от подключичной артерии слева, имеет четыре анатомических сегмента. Первый сегмент продолжается от начала артерии до ее входа в отверстие поперечного отростка CVI или CV. Вторым является вертикальный сегмент, когда артерия проходит через отверстия в поперечных отростках позвонков CVI—СII. Третий сегмент — горизонтальный, на его протяжении артерия проникает через поперечное отверстие, огибая дугу атланта и пронизывая твердую мозговую оболочку на уровне большого затылочного отверстия. Четвертый сегмент начинается от точки прободения артерией твердой мозговой оболочки и продолжается до места слияния с другой позвоночной артерией, где формируется основная артерия. От четвертого сегмента исходят мелкие пенетрирующие ветви, снабжающие кровью медиальные и латеральные отделы продолговатого мозга, а также крупная ветвь — задняя нижняя мозжечковая артерия. Проксимальные сегменты последней снабжают кровью боковые отделы продолговатого мозга, дистальные ее ветви — нижнюю поверхность мозжечка. Существуют анастомозы между восходящими шейными, щитовидными-шейными артериями, затылочной артерией (ветвь наружной сонной артерии) и вторым сегментом позвоночной артерии (см. рис. 343-1). У 10% больных одна из позвоночных артерий развита недостаточно (атретична) для того, чтобы играть существенную роль в кровоснабжении стволовых структур головного мозга.
Предрасположенность к развитию атеротромботического поражения имеют первый и четвертый сегмент позвоночной артерии. Хотя атеросклеротическое сужение первого сегмента (начала артерии) может быть значительным, оно редко приводит к ишемическому инсульту с поражением ствола мозга. Коллатеральный кровоток от противоположной позвоночной артерии или восходящих шейных и щитовидно-шейных артерий или от затылочной артерии обычно бывает достаточным (см. рис. 343-1). В тех случаях, когда одна позвоночная артерия атретична, а в начальном участке другой имеется атеросклеротическое поражение, единственно возможными источниками коллатерального кровотока остаются восходящая шейная, щитовидно-шейная и затылочная артерия либо ретроградный ток крови из основной артерии через заднюю соединительную артерию (см. рис. 343-2 и 343-6). В подобных условиях кровоток в вертебрально-базилярной системе ухудшается и возникают ТИА. Кроме того, возможно формирование начального тромбоза дистальной базилярной и проксимальной вертебральной локализации. При блокировании подключичной артерии проксимальнее начала позвоночной артерии физическая нагрузка на левую руку может привести к перераспределению кровотока от вертебрально-базилярной системы к артериям верхней конечности, что иногда сопровождается симптомами недостаточности кровообращения в вертебрально-базилярной системе — подключичным синдромом обкрадывания. В редких случаях он приводит к выраженной ишемии в вертебрально-базилярной системе.
Атеросклеротическая бляшка в четвертом сегменте позвоночной артерии может локализоваться проксимальнее начала задней нижней мозжечковой артерии, вблизи начала задней нижней мозжечковой артерии или дистальнее него, а также в области слияния двух позвоночных артерий и образования основной артерии. Когда бляшка располагается проксимальнее начала задней нижней мозжечковой артерии, то критическая степень сужения сосуда приводит к поражению латеральных отделов продолговатого мозга и задненижней поверхности мозжечка.
Хотя атеросклеротическое поражение редко дает сужение второго и третьего сегментов позвоночной артерии, эти сегменты подвержены развитию расслоений, фиброзно-мышечной дисплазии и в редких случаях — поражение артерий за счет воздействия остеофитов и артритических изменений в отверстиях поперечных отростков позвонков.
Клиническая картина. ТИА, развивающиеся при недостаточности кровоснабжения в бассейне позвоночной артерии, вызывает головокружение, онемение на одноименной половине лица и в противоположных конечностях, двоение в глазах, дисфонию, дисфагию и дизартрию. Гемипарез наблюдается исключительно редко. Подобные ТИА непродолжительны (до 10—15 мин) и повторяются много раз в течение дня.
Если развиваются инфаркты, то чаще всего они поражают боковые отделы продолговатого мозга с вовлечением задненижней части мозжечка (синдром Валленберга — Захарченко) или без этого. Его проявления перечислены на рис. 343-7. У 80% больных синдром развивается после окклюзии позвоночной артерии, а у 20% — при окклюзии задней нижней мозжечковой артерии. Атеротромботическая
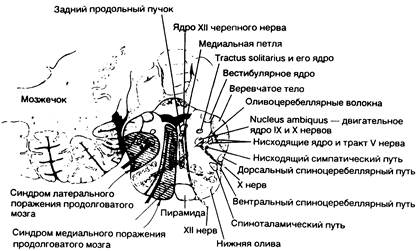
Рис. 343-7. Синдромы поражения мозговых структур. (Представлено Fisher С. М., М. D.)
| Клинические проявления | Пораженные структуры |
| 1. Синдром медиального поражения продолговатого мозга (окклюзия позвоночной артерии или ее ветви или нижнего отдела основной артерии) | |
| На стороне поражения: | |
| Паралич и атрофия половины языка | Ипсилатеральный XII нерв |
| На стороне, противоположной поражению: | |
| Паралич руки и ноги без вовлечения мускулатуры лица; нарушения тактильной и проприоцептивной чувствительности по гемитипу | Контралатеральный пирамидный путь и медиальная петля |
| 2. Синдром латерального поражения продолговатого мозга (окклюзия любого из пяти сосудов — позвоночной, задней нижней мозжечковой, верхней, средней или нижней латеральных медуллярных артерий) | |
| На стороне поражения: | |
| Боль, онемение, расстройство чувствительности на половине лица | Нисходящие пути и ядро V нерва |
| Атаксия конечностей, падение в сторону поражения | Четко не установлены — веревчатое тело, полушарие мозжечка, мозжечковые волокна, спинно-мозжечковый путь (?) |
| Нистагм, диплопия, осциллопсия. головокружение, тошнота, рвота | Вестибулярное ядро |
| Синдром Горнера (миоз, птоз, уменьшение потоотделения) | Нисходящий симпатический тракт |
| Дисфагия, дисфония, паралич небной занавески, паралич голосовой связки, снижение глоточного рефлекса | Выходящие волокна IX и Х нервов |
| Утрата вкусовой чувствительности | Вкусовое ядро и вкусовые пути |
закупорка пенетрирующих медуллярных ветвей позвоночной или задней нижней мозжечковой артерий приводит к возникновению парциальных синдромов ипсилатерального поражения бокового и срединного отделов продолговатого мозга.
Иногда наблюдается синдром медиального поражения, при котором в зону инфаркта вовлечена пирамида продолговатого мозга; оно вызывает контралатеральный гемипарез в верхней и нижней конечностях и не затрагивает мускулатуру лица. При поражении медиальной петли и выходящих из продолговатого мозга волокон подъязычного нерва отмечаются контралатеральное снижение мышечно-суставного чувства и ипсилатеральный паралич мышц языка.
Инфаркт мозжечка с сопутствующим отеком мозга может привести к внезапной остановке дыхания в связи с повышением внутричерепного давления в задней черепной ямке. Гиперсомния, симптом Бабинского, дизартрия и двусторонняя слабость мышц лица нередко отсутствуют или обнаруживаются лишь незадолго до наступления остановки дыхания. Неустойчивость при ходьбе, головокружение, тошнота и рвота могут входить в число немногих ранних симптомов и должны вызывать подозрение о возможности развития данного осложнения.
Лабораторное обследование. При ТИА с клиникой поражения латеральных отделов продолговатого мозга важно проводить определение адекватности кровотока в дистальной зоне бассейна позвоночной артерии и в задней нижней мозжечковой артерии. В связи с этим назначают ангиографию. При КТ можно обнаружить обширный инфаркт мозжечка в бассейне задней нижней мозжечковой артерии. ЯМР-томография дает возможность более раннего выявления инфаркта мозжечка и по мере технического усовершенствования позволит диагностировать латеральный инфаркт продолговатого мозга. Уже сейчас стала возможной визуализация четвертого сегмента позвоночной артерии, если в ней имеется кровоток. Высказывается предположение о том, что в дальнейшем при помощи ЯМР-технологии можно будет получать изображение атеротромботического материала в позвоночных и основных артериях, устанавливать их проходимость или окклюзию, заменяя тем самым ангиографическое исследование.
| Ипсилатеральное онемение руки, туловища и ноги | Ядра тонкого и клиновидного пучков |
| На стороне, противоположной поражению: | |
| Расстройства болевой и температурной чувствительности на половине тела и иногда лица | Спиноталамический путь |
| 3. Синдром полного половинного поражения продолговатого мозга (окклюзия позвоночной артерии): сочетание медиального и латерального синдромов. | |
| 4. Синдром латерального поражения моста и продолговатого мозга (окклюзия позвоночной артерии): сочетание латерального медуллярного и латерального нижнего понтинного синдромов | |
| 5. Синдром основной артерии (синоним — синдром единственной позвоночной артерии): сочетание различных стволовых синдромов и симптомов поражения бассейна задней нижней мозжечковой артерии | |
| Двусторонние симптомы поражения длинных проводников (двигательные и чувствительные нарушения, мозжечковые расстройства и поражения черепных нервов периферического характера) | Длинные проводники с двух сторон, мозжечковые пути, черепные нервы |
| Паралич или парез всех конечностей, а также всей бульбарной мускулатуры | Кортикобульбарный и кортикоспинальный тракты с двух сторон |
Лечение. При лечении больного с ишемией или инфарктом в бассейне позвоночной или задней нижней мозжечковой артерии возникают четыре важных вопроса. Во-первых, при окклюзии позвоночной или задней нижней мозжечковой артерии могут подвергнуться инфаркту задненижние отделы мозжечка и иногда боковые отделы продолговатого мозга. Развивающийся отек мозжечка можно лечить осмотическими препаратами (маннитол), но иногда требуется проведение хирургической декомпрессии. Во-вторых, при тромбозе четвертого сегмента позвоночной артерии тромб может распространяться в основную артерию или быть источником эмболий в основную артерию; эти эмболы застревают в верхней части основной артерии или в одной из ее ветвей. Поэтому в случаях латерального инфаркта продолговатого мозга могут появиться симптомы базилярной недостаточности. В подобных ситуациях настоятельно рекомендуется назначать неотложную антикоагулянтную терапию гепарином. Некоторые врачи настаивают на профилактическом применении этой методики при острой окклюзии позвоночной артерии, хотя есть подтверждения эффективности длительного лечения варфарином натрия. В-третьих, при клинически проявляющемся атеросклеротическом поражении одной позвоночной артерии с сопутствующей врожденной атрезией или уже сформировавшейся окклюзией контралатеральной позвоночной артерии могут развиться ишемия в бассейне основной артерии и ее проксимальный тромбоз. В подобных обстоятельствах показана безотлагательная антикоагулянтная терапия гепарином с последующим длительным приемом варфарина натрия. В-четвертых, в тех же случаях, но при локализации дающего клинические симптомы атеротромботического поражения в позвоночной артерии непосредственно проксимальнее задней нижней мозжечковой артерии рекомендуют операцию по обходному сосудистому шунтированию между затылочной и задней нижней мозжечковой артериями. Эффективность этой операции не доказана, в связи с чем вопрос о ее проведении может быть поставлен лишь после того, как лечение антикоагулянтами не дало результатов.
Дата добавления: 2015-03-17; просмотров: 1847;
