Л "> 1 4 страница. Дифференциальная диагностика лимфангиомы с дермоидной кистой дна полости рта основывается на том, что последняя имеет ограниченную округлую форму с четкими
Дифференциальная диагностика лимфангиомы с дермоидной кистой дна полости рта основывается на том, что последняя имеет ограниченную округлую форму с четкими границами, хорошо контурируется, может располагаться в подъязычной или в подподбородочной области или, раздвигая мышцы дна полости рта, определяется одновременно в той и другой области. Дер-моидная киста смещается за счет сокращения мышц дна полости рта. В пунктате — салоподобное содержимое, иногда с холестеатомными массами, клетками многослойного, плоского, ороговевающего эпителия.
Лимфангиому дна полости рта необходимо дифференцировать от ретенционной кисты подъязычной слюнной железы. Такая киста имеет тонкую оболочку, покрытую слизистой оболочкой рта. В отличие от границ лимфангиомы границы кисты легко и четко определяются. Эти кисты часто вскрываются с истечением содержимого в рот, при этом значительно уменьшаясь или полностью исчезая. Затем кисты медленно или быстро вновь увеличиваются, что может повторяться многократно. В пунктате ретенционной кисты выявляется слюна.
Дифференциальная диагностика лимфангиом с гемангиомой основана на отсутствии типичных симптомов, характерных для последнего новообразования (изменение окраски кожи и слизистой оболочке за счет сильно расширенных кровеносных сосудов, при поверхностных гемангиомах). При геман-гиоме, венозной дисплазии и арте-риовенозных коммуникациях измененные в цвете участки кожи и слизистой оболочки бледнеют при надавливании, выражен симптом наполнения и сдавливания, при пункции в шприц свободно поступает кровь.
Для уточнения диагноза и дифференциальной диагностики лимфангиомы с другими заболеваниями и врожденными пороками развития ЧЛО, для выявления степени распространенности и взаимоотношения с жизненно важными органами шеи и дальнейшего планирования объема и тактики хирургического лечения необходимо использовать УЗИ. Метод эхографии не-инвазивен, достаточно прост и информативен, что имеет большое значение при работе с детьми. При подозрении на наличие сосудистой опухоли необходимо провести эхо-допплерографию с целью установления интенсивности и скорости кровотока.
Лимфангиому языка необходимо дифференцировать от нейрофибро-матоза, при котором изменения структуры слизистой оболочки спинки языка выявляются как плотные, несколько большие по размеру, чем пузырьки при лим-фангиоме, образования и представляют собой не что иное, как увеличенные грибовидные сосочки.
При локализации ограниченной лимфангиомы в области корня языка следует проводить ее дифферен^ циальную диагностику с дистопией доли или всей щитовидной железы. При такой локализации этой опухоли окончательный диагноз у всех
больных должен ставиться только после консультации эндокринолога сканирования области расположения щитовидной железы и определения ее функции.
Дифференциальная диагностика лимфангиомы языка от воспаленной язычной миндалины основана на том, что последняя представляет собою скопление лимфоидной ткани, покрытой неизмененной слизистой оболочкой, и имеет дольчатое строение.
В сомнительных случаях окончательный диагноз может быть установлен только после морфологического исследования новообразования.
Лечение. Многообразие клинического проявления лимфангиомы, длительность течения заболевания, деформации лицевого скелета — все это диктует организацию комплексного лечения детей с участием многих детских специалистов.
Хирургический метод является ведущим методом лечения лимфангиом лица, полости рта и шеи. Принцип хирургического лечения —- радикальное удаление новообразования неосуществим при расположении этой опухоли на лице и языке и возможен только при ограниченных формах. Объем оперативного вмешательства зависит от степени выраженности опухоли в пораженной области. Проведение хирургического лечения при обширных лимфангиомах лица и шеи целесообразно в возрасте старше 1 года. После воспаления опухоли ее удаление следует осуществлять не ранее чем через 3—4 нед после клинического выздоровления ребенка.
При воспалении лимфангиомы лица, полости рта и шеи необходимы:
• противовоспалительная медикаментозная терапия препаратами, уменьшающими проницаемость сосудистой стенки (растворы кальция хлорида, кальция глюкона-
та,аскорутин), протеолитические ферменты, дегидратационная терапия;
• антибактериальная терапия сульфаниламидными препаратами, антибиотиками;
• борьба с общей интоксикацией организма путем коррекции водно-солевого обмена переливанием изотонического раствора натрия хлорида, полиглюкина, ге-модеза;
• гипосенсибилизирующая терапия антигистаминными препаратами;
• общеукрепляющее лечение;
• пункция опухоли с аспирацией содержимого (по показаниям);
• гирудотерапия.
Местно применяют повязки с мазями противовоспалительного и антибактериального действия на гидрофильной основе.
При воспалении лимфангиомы языка и слизистой оболочки полости рта предусматривают регулярную обработку полости рта антисептическими растворами: 0,25 % раствором перекиси водорода, 0,5 % раствором перманганата калия, 0,2 % раствором хлоргекси-дина с последующей обработкой кератопластическими препаратами — маслом шиповника, облепихи. Курс лечения в среднем 7— 10 дней.
При значительно выраженном и длительно текущем воспалении некоторым детям проводят повторные курсы лечения. Показателем излечения воспалительного процесса считается полное стихание местных проявлений воспаления, улучшение общего состояния ребенка с нормализацией картины периферической крови и мочи.
В основе комплексного лечения детей с лимфангиомой мягких тканей полости рта, лица и шеи лежит принцип диспансеризации с момента рождения (проявления лимфангиомы) до 18 лет.
Диспансеризация детей с лимф-ангиомой лица, полости рта и шеи складывается из последовательных планово проводимых видов лечения:
• санации хронических очагов инфекции полости рта, носоглотки и зева с целью предупреждения воспаления опухоли;
• медикаментозной терапии при воспалении опухоли;
• хирургического вмешательства — частичного или полного одномоментного или поэтапного;
• ортодонтического лечения (по показаниям);
• логотерапии (по показаниям);
• обследования педиатра, гастроэнтеролога.
Вирусные и инфекционные заболевания, наличие хронического очага инфекции в полости рта, зеве и носоглотке являются ведущими причинами воспаления лимфангио-мы, поэтому санация полости рта, зева и носоглотки является обязательным мероприятием в плане комплексного лечения.
В лечении и реабилитации детей с лимфангиомой участвуют детский челюстно-лицевой хирург, педиатр, ортодонт, логопед, психолог, физиотерапевт, педиатр-гастроэнтеролог. Лечение и все реабилитационные мероприятия необходимо проводить только в условиях специализированного детского хирургического стоматологического стационара и поликлиники.
12.2.5. Нейрофиброматоз
Нейрофиброматоз — тяжелое системное заболевание, характеризующееся развитием множественных нейрофибром в подкожной клетчатке. У больных с нейрофибромато-зом, как правило, выявляются расстройства эндокринной и вегетатив-
ной систем. Нейрофиброматоз считают наследственным заболеванием. Этиология заболевания недостаточно выяснена. Об участии в развитии нейрофиброматоза эктодермы свидетельствуют случаи поражения нервной системы, кожи, участие мезодермы — изменения, наблюдаемые в костной системе, и тот факт, что при злокачественном превращении нейрофибром обычно развиваются саркомы. У детей с нейрофиброматозом обнаруживаются такие нарушения эмбрионального развития ЦНС, как глиоматоз-ные очаги, глиомы. Больные, страдающие этим заболеванием, нередко умственно или физически неполноценны.
В соответствии с Меморандумом ВОЗ (National Neurofibromatosis Foundation) выделяют два нозологиче-ски самостоятельных заболевания.
Нейрофиброматоз I — известен как болезнь Реклинхгаузена, или периферический нейрофиброматоз, для которого характерно наличие множества гиперпигментированных областей (пятен цвета «кофе с молоком») и нейрофибром. Наследуется по аутосомно-доминантному типу. Частота в популяции 1:4000.
Нейрофиброматоз II — центральный, или двусторонний акустический нейрофиброматоз, характеризуется опухолевым поражением VIII черепного нерва и другими ин-тракраниальными новообразованиями. Первый симптом — глухота — развивается в первые 10 лет жизни. Наследуется по аутосомно-доминантному типу. Частота в популяции 1:50 000.
Клиническая картина. Первые симптомы заболевания в виде увеличения объема мягких тканей одной половины лица могут быть выявлены при рождении ребенка или в первые годы жизни. Ткани мягкие, по структуре ничем не отличаются от нормальных. Кожа нормальной окраски, тургор ее не нарушен. Слизистая оболочка рта у детей 1 года —
1 лет имеет нормальный вид. В первые 4 года — 5 лет жизни поставить правильный диагноз трудно, так как патогномоничные признаки новообразования не выражены.
Возможны дополнительные симптомы — головные боли, головокружения, нарушение речи, интеллектуальная недостаточность, двигательные нарушения, судороги, опухоли центральной и периферической нервной систем.
Диагностика заболевания в детском возрасте затруднена в основном из-за динамики развития клинических проявлений и отсутствия зависимости в выраженности морфологических нарушений и функциональных расстройств. В первые годы жизни предположить диагноз нейрофиброматоза можно по отдельным непостоянным сопутствующим клиническим симптомам: большой размер одной ушной раковины, одной половины носа, наличие макродентии молочных или зачатков постоянных зубов. Постепенно с возрастом начинают проявляться типичные симптомы заболевания.
Наиболее ранний симптом после 4—5-летнего возраста — появление пигментных пятен на коже туловища (грудь, живот, спина) кофейного цвета. Постепенно меняются структура и окраска кожи лица в пораженной области — кожа в патологическом очаге как бы стареет быстрее здоровых участков (снижается тургор, появляются морщины и пигментная окраска). Этот симптом становится четко выраженным к 10—12-летнему возрасту (рис. 12.22).
Слизистая оболочка полости рта в очаге поражения также изменяет нормальную структуру, теряет блеск, становится гладкой («лаковой») и приобретает чуть желтоватый оттенок. В толще мягких тканей щеки (наиболее поражаемая область у детей) к 10—12 годам пальпируются тяжи или опухолевые узлы. Нарушается функция ветвей
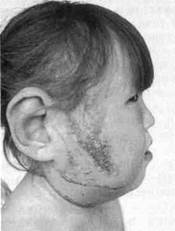
Рис. 12.22. Нейрофиброматоз половины лица, пигментные пятна.
лицевого нерва и развивается парез мимических мышц лица.
Рентгенологическое исследование лицевого скелета выявляет нарушение формообразования челюстных костей. Кость имеет очаги остеопо-роза. При исследовании костей черепа обнаруживаются изменения турецкого седла (при развитии глиомы зрительного нерва), которое увеличивается в размере.
При внутрикостной локализации опухолевых узлов наблюдаются вздутие кости, в частности в нижней челюсти, увеличение объема альвеолярных отростков челюстей и размера зубов на стороне поражения. Характерна асимметрия черепа, особенно костей лица: уменьшение размера лицевых костей всей половины черепа на стороне поражения и перестройка костной структуры по типу гипертрофического остеопороза, недоразвитие скуловой кости и истончение скуловой дуги на стороне поражения.
В зоне узлов возможно нарушение формирования нижней челюсти — недоразвитие мыщелкового и венечного отростков, уменьшение размера ветви и тела челюсти, час-
| • глиома зрительного нерва; • два и более узелков Леша на радужке при исследовании спомощью щелевой лампы; • наличие у родственников первой степени родства (родные братья, сестры, дети) нейрофиброматоза I типа согласно вышеперечисленным критериям. Диагноз нейрофиброматоза I типа должен рассматриваться, если у пациента обнаружено не менее двух из семи перечисленных критериев при условии отсутствия других болезней, их вызывающих. Критерии постановки диагноза нейрофиброматоза II типа: • обнаружение опухолевых масс, удовлетворяющих диагнозу не-вриномы слухового нерва в обоих внутренних слуховых каналах при исследовании с помощью КТ или МРТ; • наличие у родственников первой степени родства двусторонней не-вриномы слуховых нервов и одного из следующих критериев у про-банда: а) односторонняя опухоль во внутреннем слуховом канале, соответствующая диагнозу не- вриномы слухового нерва при исследовании с помощью КТ или МРТ; б) плексиформная нейрофиброма или два из следующих крите риев: —менингиома, глиома, нейрофиброма любой локализации; —любая внутричерепная или спинномозговая опухоль, обнаруживаемая с помощью МРТ. Диагноз нейрофиброматоза II типа должен рассматриваться при обнаружении у пациента одного из двух приведенных критериев. Лечение нейрофиброматоза I типа хирургическое, однако полного излечения достичь не удается. Показания к операции определяются степенью функциональных и эсте- |
| Рис. 12.23.Ретенционная киста подъязычной слюнной железы. |
тичная адентия с беспорядочным расположением непрорезавшихся зубов в теле челюсти.
Рентгенологические признаки костно-суставных изменений при нейрофиброматозе I типа: сколиоз, кифосколиоз, псевдоартроз боль-шеберцовой кости, деформация грудной клетки, псевдоартрозы лучевой и локтевой кости, ключицы, но наиболее частый сопутствующий симптом — сколиоз.
Диагностика и дифференциальная диагностика основаны на анализе анамнеза, особенно семейного. Дети с нейрофиброматозом нуждаются в МГК. Клинические признаки, не имеющие абсолютной специфики в разные возрастные периоды, требуют дополнительных исследований. Проводят УЗИ-доп-плерографию, при которой можно определить структуру, распространенность процесса, особенности кровотока.
Результаты КТ и МРТ могут служить диагностическими критериями нейрофиброматоза I и II типов, так как позволяют выявить внутричерепные опухоли, уточнить характер костных изменений, изменение объема черепа.
Критерии постановки диагноза нейрофиброматоза I типа:
• обнаружение при дневном свете не менее 5 пятен цвета «кофе с молоком» диаметром более 5 мм у детей допубертатного периода, и не менее 6 таких пятен диаметром более 15 мм в постпубертатном периоде;
• наличие двух и более нейрофиб-ром любого типа или одной плек-сиформной нейрофибромы;
• множественные мелкие пигментные пятна (типа веснушек) в подмышечных или паховых складках;
• дисплазия крыла клиновидной кости или врожденное истончение кортикального слоя длинных костей с псевдоартрозом или без него;
тических нарушений. Хирургическое лечение не дает стойкого эстетического эффекта. При деформации прикуса показаны ортодонти-ческое лечение и рациональное протезирование. Дети должны находиться на диспансерном учете. Комплексное лечение проводят по индивидуальным показаниям.
12.2.6. Опухолеподобные образования из железистого эпителия
К опухолеподобным образованиям из железистого эпителия относятся кисты и опухоли слюнных желез.
Кисты слюнных желез по своему происхождению ретенционные. По частоте они занимают первое место среди всех опухолей и опухолеподобных образований полости рта у детей (71 % от опухолеподобных). Чаще всего наблюдаются ретенционные кисты малых слюнных желез. Из больших слюнных желез кисты встречаются чаще в подъязычной (рис. 12.23).
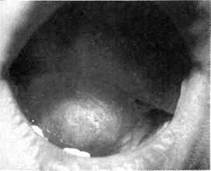
|
Большинство кист возникает при закупорке выводного протока, возникшей в результате травмы или воспаления. Травма может быть одномоментной и хронической (при нарушении прикуса, острыми краями зубов). Причиной ретенционных кист подъязычной слюнной железы
может быть врожденная атрезия под-нижнечелюстного протока. Ретенционные кисты больших и малых слюнных желез чаще встречаются в возрасте 4—7 и 7—12 лет, исключение составляют ретенционные кисты, возникающие в результате врожденной атрезии поднижнечелюстно-го протока, которые выявляются в возрасте 1 мес — 1 года. Клинически эти кисты представляют собой образования округлой или овальной формы, мягкой консистенции, безболезненные при пальпации, диаметром до 3 см и более. Слизистая оболочка над ними истончена (просвечивает густое желтоватое содержимое). Ретенционные кисты малых слюнных желез часто локализуются на слизистой оболочке нижней губы, щек, языка, редко на слизистой оболочке верхней губы, однако могут располагаться и на любом другом участке слизистой оболочки рта. Их удаляют методом вылущивания.
Если возникновению кисты предшествовала хроническая травма, перед хирургическим лечением нужно устранить причину, так как возможен неоднократный рецидив.
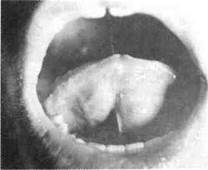
|
| Рис. 12.24.Ретенционная киста Блан-дин-Нунна нижней поверхности языка. |
Ретенционные кисты, возникшие в области нижней поверхности языка (Блан-дин-Нунна железы), часто дают рецидив после их удаления, что связано сособенностями строения этих желез (рис. 12.24). При
образовании кист в результате врожденной атрезии поднижнече-люстного протока хирургическое лечение не требуется. Эти кисты исчезают самостоятельно к концу 1-го года жизни ребенка (начинают функционировать дополнительные выводные протоки подъязычной слюнной железы и содержимое кисты истекает).
У детей младшего возраста киста больших размеров мешает сосать и глотать, иногда затрудняет дыхание. У детей старшего возраста нарушается речь. Ощупывание опухоли безболезненно, при этом определяется ясное зыбление.
Кисты подъязычной слюнной железы чаще образуются в заднем отделе, а кистозное расширение под-нижнечелюстного протока отмечается главным образом в передних отделах подъязычной области. Это образование лишь слегка приподнимает подъязычный валик, не придавая слизистой оболочке характерного синюшного оттенка, как при кистах, рассмотренных ранее. В ряде случаев при дифференциальной диагностике для выбора рационального вида операции приходится прибегать к эхографии, сиалогра-фии. Дифференцируют кисту от ки-стозной или кавернозной лимфан-гиомы.
Выбор метода лечения зависит от размеров образования и возраста ребенка. Оперативное вмешательство по поводу кист подъязычной слюнной железы проводят с удалением слюнной железы в стационарных условиях независимо от возраста ребенка.
Опухоли слюнных железделятся на эпителиальные, неэпителиальные, неклассифицированные.
Опухоли слюнных желез у детей встречаются редко, что является причиной высокой частоты диагностических ошибок. Наиболее полная классификация опухолей слюнных желез представлена во втором издании МГКО (1991).
Из группы аденом у детей встречается плеоморфная аденома (полиморфная, смешанная опухоль). Более точно она называется «плео-морфной аденомой», так как отражает в отличие от полиморфной аденомы наличие разных структур в опухоли.
Клинически плеоморфная аденома проявляется у детей в 11 — 15 лет, преимущественно в области околоушной, реже поднижнечелюстной (20 %) слюнной железы.
По данным клиники за 20 лет, среди всех видов опухолей слюнных желез плеоморфные аденомы составляют 54,5 %; они чаще встречаются у девочек в 13—15 лет (62,5 %).
Клинически опухоль может быть плотной, бугристой, но может иметь участки размягчения (за счет слизистого компонента). Плеоморфная аденома ограниченно подвижна, безболезненна при пальпации, не нарушает функции лицевого нерва, кожа над опухолью обычной окраски.
У детей опухоль развивается в виде одного узла, медленно, не прорастая в окружающие ткани, имеет фиброзную капсулу, не дает метастазов. Макроскопически (на разрезе) опухоль или однородна, плотна, белого цвета, или в ней отмечаются участки ослизнения мягкой, студневидной, иногда хряще-подобной консистенции с островками костной ткани.
Диагностика. Дифференциальную диагностику плеоморфной аденомы проводят с другими новообразованиями слюнных желез, воспалительными заболеваниями — хроническими паротитами и лимфаденитами. Наиболее информативным методом, подтверждающим наличие опухоли и ее морфологический характер, остается цитологическое исследование. Этот метод дает возможность в кратчайший период дифференцировать опухоль и воспалительный характер патологиче-
ского процесса, позволяет избежать типичной ошибки, а именно проведения неадекватного противовоспалительного лечения с применением физиотерапии.
В детской практике наиболее информативным методом является эхография. При УЗ И выявляется гипоэхогенное образование различного размера, обычно с четкими контурами, устанавливается его анатомо-топографическое расположение по отношению к слюнной железе и окружающим структурам. УЗИ имеет значение в выборе объема и характера оперативного лечения. Отсутствие на отдельных участках четко выраженной капсулы предопределяет расширение объема лечения во избежание рецидива плеоморфной аденомы.
Не утратил значения рентгенологический метод исследования слюнной железы с введением контрастного вещества в систему выводных протоков, особенно при диагностике плеоморфной аденомы и лимфаденитов, хронических паротитов. При опухолях выявляется дефект наполнения с четкими границами, при воспалениях — множественные мелкокистозные дефекты наполнения паренхимы железы и деформация выводных протоков. Ценность исследования снижается из-за необходимости выполнения его только вне обострения воспаления околоушной слюнной железы.
По морфологической структуре плеоморфной аденомы выделены три варианта этой опухоли: 1) тубу-лярно-трабекулярная с выраженным миксоидным или миксохонд-роидным компонентом; 2) с преимущественно хондроидным компонентом; 3) солидная. Первые два варианта у детей встречаются чаще.
Лечение плеоморфной аденомы хирургическое. Показания к субтотальной резекции слюнной железы с удалением опухоли зависят от ее размера, локализации и взаиморасположения п. facialis.
Рецидивы опухоли возможны и чаще бывают после энуклеации опухоли, что, вероятно, обусловлено наличием вариантов плеоморфной аденомы, когда на отдельных участках опухоли капсула может отсутствовать или опухоль имеет дивертикулы в окружающую узел ткань.
Лучевая терапия не эффективна.
Аденолимфома — дизонтогенети-ческое новообразование, которое локализуется преимущественно в околоушной слюнной железе. Эта опухоль характеризуется сочетанием железистого и лимфоидного компонентов, выявляется исключительно редко в возрасте 12—16 лет.
Клиническая картина этих новообразований не имеет патогномо-ничных признаков, сходна с картиной плеоморфной аденомы, хронического лимфаденита. Аденолимфома имеет пластичную консистенцию, чаще располагается в нижнем полюсе железы. Функция п. facalis не нарушена.
Наиболее достоверно диагностируется на основании цитологического исследования, при котором выявляются два основных компонента — эпителиальный, как в аденоме, и лимфоидный со зрелыми лимфоцитами.
УЗИ используют с целью дифференциальной диагностики с воспалительными заболеваниями и лимфаденитами. Аденолимфома в отличие от лимфаденита имеет один узел. Не исключена и атипичная картина в виде плотного и бугристого образования, более похожего на плеоморфную аденому.
Лечение хирургическое — субтотальная резекция слюнной железы. Рецидивов у детей мы не наблюдали, однако в литературе они описаны.
Из группы карциному детей нередко встречается мукоэпидермоид-ная опухоль. По нашим данным за 20 лет, из всех видов опухолей слюнных желез их было 44 %. Этот
вид опухоли выявляется в возрасте после 10—12 лет. Она состоит из клеток эпителия, способного дифференцироваться как в слизистые, так и эпидермоидные клетки, т.е. в многослойный плоский эпителий, продуцирующий слизь; имеются клетки промежуточного типа.
Клиническая картина этой опухоли характеризуется ростом эластичного или мягкоэластичного образования, иногда с более плотными очагами. Кожа над опухолью может быть спаяна со слюнной железой, изменена в цвете (гиперемирована), иногда болезненна при пальпации. Возможно увеличение регионарных лимфатических узлов: либо за счет гиперплазии лимфоидной ткани, либо за счет метастазов.
Диагностика и дифференциальная диагностика затруднены. При УЗИ выявляется неоднородное гипоэхо-генное новообразование, имеющее инфильтративный рост. При контрастной рентгенографии обнаруживаются разорванность и нарушение наполнения протоков III, IV, V порядка. Наиболее сложна цитологическая диагностика из-за наличия различного характера клеточных элементов — слизистых, эпидермо-идных, вакуолизированных, мало-или недифференцированных. Степень дифференциации элементов вариабельна, по их соотношению решается вопрос о степени дифференциации (высокой или низкой), что также условно.
Все эти особенности проявления мукоэпидермоидных опухолей диктуют целесообразность проведения лечения совместно с онкологом комбинированным методом. Лучевая терапия проводится в предоперационном периоде. Умеренно- и высокодифференцированные муко-эпидермоидные опухоли ввиду их радиорезистентности подлежат только хирургическому лечению. Детей с опухолями слюнных желез нужно ставить на диспансерный учет.
12.3. Опухоли и дисплазии лицевых костей
Опухоли и дисплазии костей ЧЛО составляют у детей 40 % от всех видов новообразований ЧЛО.
Некоторые общие особенности проявления опухолей у детей уже были изложены частично (см. раздел 12.1). Вопросы происхождения, проявления, диагностики и лечения опухолей и дисплазии костей лицевого черепа у детей рассматриваются ниже.
Классификация, отражающая специфику развития и проявления костных опухолей в ЧЛО, разработана А.А. Колесовым (1964). В ней опухоли по происхождению поделены на 3 группы: остеогенные, не-остеогенные, одонтогенные, а по развитию на доброкачественные и злокачественные. В этой клинической классификации можно выделить типичные формы, встречающиеся у детей и подростков, с учетом того, что есть некоторые морфологические типы опухолей, чаще наблюдаемые у детей, и есть возрастная принадлежность к проявлению у них опухолей определенного морфологического типа.
У детей встречаются преимущественно опухоли соединительнотканного происхождения, что подтверждает их дизэмбриогенетиче-ский тип развития.
В.В. Рогинский (1980) предложил клинико-морфологическую классификацию доброкачественных новообразований с учетом наиболее часто встречающихся нозологических вариантов доброкачественных опухолей и опухолеподобных процессов в период детского возраста. В этой классификации доброкачественные опухоли подразделяются на мезенхимальные, эктодермаль-но-мезенхимальные и опухолепо-добные процессы.
К особенностям, определяющим рост костных опухолей у детей, относятся специфика внутриклеточ-
ного обмена, незрелость эндокринной системы и иммунологическая активность, что приводит к выраженному активному росту, определяет различие в клиническом проявлении одного и того же типа опухоли в разные возрастные периоды и создает значительные трудности в диагностике и дифференциальной диагностике их у детей.
Эктодермальные и одонтогенные опухоли ЧЛО (в том числе у детей) имеют анатомо-топографическое обоснование возможности развития (что связано с формированием зубов).
Опухолеподобные процессы по интенсивности и агрессивности их развития в ЧЛО у детей остаются наиболее сложными для диагностики и выбора методов лечения. Многие из опухолеподобных костных поражений являются имитаторами процессов неопухолевого генеза или имитируют злокачественные опухоли из-за реактивной агрессивности роста, разрушающего костную ткань, распространяющегося на окружающие ткани. Возможно, что многие из опухолеподобных образований в данный период не верифицируются как опухоли.
12.3.1. Общие принципы диагностики и лечения
Основные трудности диагностики костных опухолей челюстей состоят в том, что на ранних стадиях их развития характерными симптомами являются увеличение объема, деформации, нарушения прикуса, отсутствие функции опускания нижней челюсти. Часто считают, что болевой симптом, доминирующий при отдельных новообразованиях, вызван заболеваниями зубов, одонтогенным гайморитом, воспалительными заболеваниями, и назначают лечение, приводящее к усилению роста опухоли (удаление зуба, противовоспалительная терапия, физиотерапия и др.).
лей челюстных костей необходимо проводить комплексное исследование: клиническое, рентгенологическое и морфологическое.
В клинической диагностике опухолей челюстных костей значительную роль играют первые жалобы больного, сопоставление длительности течения заболевания с размерами опухоли и ее локализацией.
Анамнез. В начале заболевания дети и их родители нередко обращают внимание на травму, боль, припухлость, подвижность зубов, ограничение подвижности нижней челюсти, что бывает и при неопухолевых заболеваниях ЧЛО. Однако сведения о времени появления и последовательности возникновения этих симптомов могут оказать помощь при дифференциации этих патологических процессов.
Дата добавления: 2014-12-14; просмотров: 1631;
