Блоки верхней конечности
Верхняя конечность весьма удобна для проведения местных анестезиологических методов, так как однократная инъекция позволяет блокировать почти всю конечность. Подкожный доступ к плечевому сплетению был впервые описан в 1911 г., но доступ, основанный на концепции нервного влагалища, более эффективен.
Анатомия плечевого сплетения
Иннервация верхней конечности исходит главным образом из плечевого сплетения, которое формируется передними первичными корешками от пятого до восьмого шейного и первого грудного нервов. Корешки сплетения неоднократно разделяются и соединяются для формирования стволов, отделов, пучков и конечных нервов (рис. 5.11). Корешки выходят из межпозвоночных отверстий и комбинируются в три ствола на первом ребре. Кожный ствол разделяется на ключице на передний и задний отделы; передние отделы снабжают структуру сгибания руки, а задние- иннервируют разгибатели. Отделы рекомбинируются в три пучка, которые окружают вторую часть подмышечной артерии позади малой грудной мышцы и затем формируют терминальные ветви (рис. 5.12).
Корешки лежат между передней и средней лестничной мышцами и покрыты оболочкой, образованной из предпозвоночной фасции, которая разделяется для охвата лестничных мышц. Это фасциальное покрытие простирается в подмышечную область, что приводит к распространению введенного в оболочку раствора вдоль линии сплетения. Окончания кожного и глубокого нервов верхней конечности показаны на рис. 5.13.
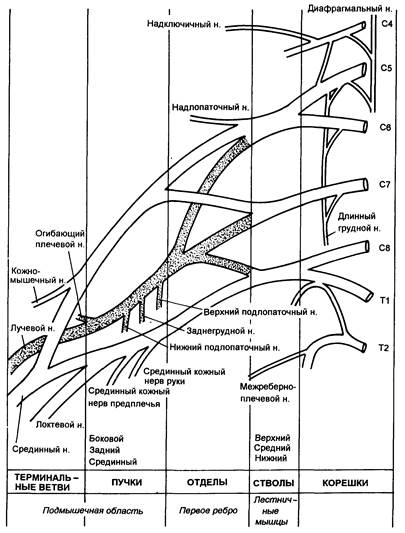
Рис. 5.11. Формирование плечевого сплетения.
Часть кожной иннервации верхней конечности исходит не из плечевого сплетения; верхняя внутренняя часть руки иннервируется межреберно- брахиальным нервом (Т2) и может блокироваться отдельно, если турникет предполагается использовать долго. Для более детального знакомства с анатомическим описанием читателю рекомендуется обратиться к стандартным учебникам.
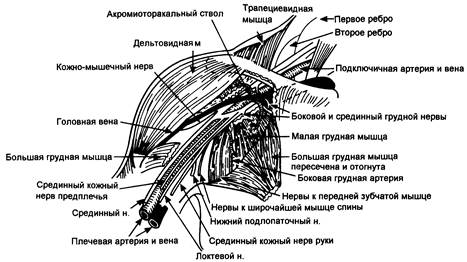
Рис. 5.12. Взаимосвязь плечевого сплетения и прилегающих структур.
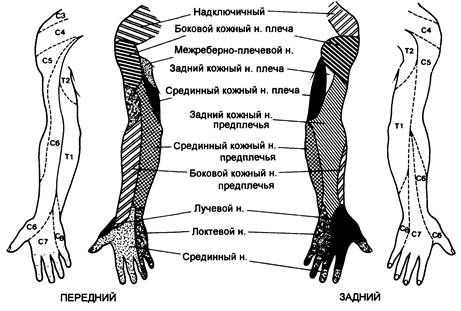
Рис. 5.13. Дерматомная иннервация верхней конечности. Снаружи - иннервация кожи; внутри - иннервация глубоких структур.
Подмышечный блок
Позиционирование. Пациент находится в положении лежа на спине с отведенной рукой не более чем на 90° и локтем, согнутым не более чем на 90" (рис. 5.14). Дальнейшее отведение руки с ее расположением за головой более удобно, но при этом натягиваются подмышечные сосуды и затрудняется проведение блока.
Метод. Пальпируется подмышечная артерия на как можно большем расстоянии. Кожу инфильтрируют местным анестетиком чуть выше пальпирующего пальца. Иглу с короткой заточкой вводят через эту зону после пункции стандартной иглой 19-го калибра. Прикрепляют нервный стимулятор, и иглу продвигают к верхушке подмышечной впадины под углом, направляя ее вдоль подмышечной артерии (но не пенетрируя артерию). При прохождении иглы через фасциальную оболочку может слышаться щелчок. Стимуляция вызывает сгибание или разгибание в области запястья или локтя. При продуцировании этого явления достаточно низким током вводится раствор местного анестетика.
Для достижения стабильной блокады подмышечных и мышечно-кожных нервов, отходящих от оболочки на уровне коракоидного отростка, требуется 40 мл раствора (для взрослого пациента). Во время инъекции и сразу после нее осуществляется давление пальцами чуть дистальнее иглы для продвижения раствора в проксимальном направлении; венозный турникет бесполезен для этих целей. После завершения инъекции руку поворачивают в сторону пациента, продолжая поддерживать давление пальцами. Этот маневр может обеспечить дальнейшее распространение локального анестетика за головку плечевой кости.
Межреберно- плечевой нерв блокируется с помощью 5 мл раствора. Это может осуществляться без дальнейшей пункции кожи перенаправлением иглы в подкожные структуры вокруг внутренней стороны руки.
Недостатки и осложнения. Начало действия может задерживаться на 30-40 мин. Если мышечно-кожный нерв не блокируется, то отсутствует аналгезия латеральной стороны руки. Пункция подмышечной артерии редко вызывает затруднения, однако она может привести к образованию гематомы или непреднамеренному внутрисосудистому введению. При пункции подмышечной артерии не следует отказываться от проведения блока; раствор местного анестетика вводится после пенетрации задней стенки артерии и тщательного выполнения аспирационного теста. Изредка может иметь место повреждение нерва, обычно вследствие неправильного положения анестезируемой конечности или нераспознанного в послеоперационный период компрессионного синдрома.
Надключичный блок
Надключичный доступ к плечевому сплетению предпочитается многими анестезиологами, а относительно недавно описанный Winnie подключичный периваскулярный доступ повышает безопасность этого метода.
Преимущества. Начало действия может наблюдаться уже через 10-15 мин; аналгезия всей руки более вероятна, причем для взрослых достаточно 25- 30 мл раствора.
Недостатки. Риск пневмоторакса присутствует всегда, но в опытных руках его степень весьма невысока. Паралич диафрагмального нерва, по-видимому, возникает часто, но обычно он бывает асимптоматич-ным. Однако подключичный блок является методом выбора в случае уменьшения респираторного резерва. В случае выполнения двустороннего блока один из них должен проводиться по аксиллярному доступу. Паралич возвратного гортанного нерва может привести к осиплости. Довольно часто имеет место симпатический блок, приводящий к синдрому Горнера. Субарахноидальное или экстрадуральное распространение раствора местного анестетика возможно, но весьма редко.
Межлестничный блок
Этот блок выполняется при самом высоком доступе к плечевому сплетению и может быть наиболее пригодным при проксимальных вмешательствах на верхней конечности. Блок С8 и Т1 может вызвать определенные затруднения, ввиду чего этот доступ менее пригоден для операций на кисти. Осложнения аналогичны таковым при надключичных блоках. Возможны также пункция позвоночной артерии и прямая интраспинальная инъекция.
Препараты
Желательно использование лидокаина или прилокаина (1,5-2%) с добавлением адреналина 1:200 000 (или без него) или же бупивакаина (0,375-0,5%). Если требуются большие объемы, применяются более разведенные растворы.
Дата добавления: 2014-12-09; просмотров: 4356;
