Оборудование. Отсутствие квалифицированной помощи Пациент Врожденные Синдромы Дауна, Пьера Робена
Неисправность
Недоступность
Отсутствие квалифицированной помощи
| Пациент Врожденные | Синдромы Дауна, Пьера Робена, Т. Коллинза, Марфана Ахондроплазия, гигрома, энцефалоцеле | |
| Приобретенные | Недостаточная подвижность нижней челюсти Недостаточная подвижность шеи Дыхательные пути Ожирение, беременность Акромегалия | Тризм (абсцесс/инфекция, перелом, столбняк) Фиброз (постинфекция/лучевая терапия/травма) Ревматоидный артрит, анкилозирующий спондилит Опухоли, шинирование нижней челюсти Ревматоидный артрит/остеоартрит, анкилозирующий спондилит Переломы шеи/нестабильность/ фиксация Отек (абсцесс/воспаление, травма, ангиоотек, ожоги) Сдавление (зоб, гематома) Рубцевание (лучевая терапия, инфекция, ожоги) Опухоли/полипы, инородные тела, параличи нерва |
Этиология
В табл. 2.9 показаны типичные причины трудной интубации. Одной из наиболее важных причин является неопытность или неадекватная подготовка анестезиолога, часто осложняемая проблемами с оборудованием. Ряд причин трудной ларингоскопии связан с пациентом. В табл. 2.10 перечислены анатомические особенности, ассоциирующиеся
с трудной ларингоскопией. Среди них атланто-окципитальное расстояние служит наилучшим предвестником трудностей, но требует рентгенологического исследования. Многие из этих факторов являются вариантами анатомической нормы, но они могут быть также врожденными или приобретенными.
Врожденные. Многие синдромы связаны с многочисленными анатомическими отклонениями, такими как маленький рот, большой язык и расщепленное небо. Пациенты с энцефалоцеле, гигромой и гидроцефалией могут иметь ограниченную подвижность головы и нижней челюсти. Синдромы Дауна и Моркво ассоциируются с нестабильностью шейного отдела позвоночника.
Таблица 2.10. Анатомические факторы, ассоциирующиеся с трудной ларингоскопией
Короткая мускулистая шея
Выступающие резцы (оленьи зубы)
Длинное и высокое небо
Скошенная нижняя челюсть
Недостаточная подвижность нижней челюсти
Увеличенная передняя глубина нижней челюсти
Увеличенная задняя глубина нижней челюсти (ограниченная возможность открытия рта, необходимость рентгенологического исследования)
Уменьшенное атлантоокципитальное расстояние (недостаточное разгибание шеи, необходимость рентгенологического исследования)
Приобретенные. Приобретенные факторы могут влиять на открытие рта и подвижность нижней челюсти, на подвижность шеи или собственно дыхательных путей. Снижение подвижности нижней челюсти является частой причиной трудной ларингоскопии. Травма и инфекция могут вызвать рефлекторный спазм жевательных и медиальных крыловидных мышц (тризм). Он чаще всего наблюдается при дентальных абсцессах и переломах челюсти и обычно смягчается анестетиками. Напротив, недостаточная подвижность нижней челюсти, которая обусловлена фиброзом височно-челюстного сустава, обычно бывает фиксированной. Это может быть осложнением хронической инфекции, ревматоидного артрита, анкилозирующего спондилита и лучевой терапии. Любая локальная припухлость или отечность мягких тканей также может ограничивать подвижность нижней челюсти.
Ограниченная подвижность головы служит еще одной важной причиной трудной ларингоскопии, так как оптимальное положение для ларингоскопии требует разгибания головы в атланто- окципитальном
сочленении. У пациентов с ревматоидным артритом, остеоартритом или анкилозирующим спондилитом имеется риск повреждения этого сустава. Подвижность шейного отдела позвоночника может быть также снижена вследствие хирургической фиксации, фиброза и отечности мягких тканей головы и шеи. При нестабильности шейного отдела позвоночника (например, при переломах, опухолях, ревматоидном артрите) движения шеи нежелательны.
Заболевания собственно дыхательных путей могут служить серьезным препятствием для вентиляции, равно как и для нормального проведения ларингоскопии. Отечность мягких тканей лица/верхних дыхательных путей вследствие дентальных абсцессов, других инфекций, медикаментозной гиперсенситивности, ожогов и травмы может серьезно нарушать анатомические соотношения вплоть до жизнеугрожающих обструкций дыхательных путей. Инородные тела, опухоли, рубцы после воспалительных процессов, ожогов и лучевой терапии также могут быть причиной грудной ларингоскопии. Изменение положения голосовых связок вследствие паралича возвратного нерва гортани может затруднить прохождение трубки через гортань. Установка интубационной трубки в трахее может быть трудной вследствие сдавления или искривления опухолью щитовидной железы, гематомой (травматической, операционной), а также опухолью вилочковой железы или лимфатического узла.
К более редким расстройствам относятся сосудистые кольца и ларинготрахеомаляция. В клинической практике причина трудной ларингоскопии нередко бывает многофакторной, например у пациентов с ожирением, беременностью и ревматоидным артритом.
Ведение
Предоперационная оценка. Предоперационная оценка дыхательных путей (табл. 2.11) жизненно важна. Идентификация пациентов с потенциально трудными дыхательными путями (см. табл. 2.9 и 2.10) даст время для выбора оптимальной анестезиологической тактики. Всегда следует ознакомиться с протоколами предшествовавших анестезий. Однако запись о нормальной интубации в прошлом не может служить гарантией успешного проведения анестезии в будущем, так как не исключены изменения анатомии дыхательных путей. Наглядный пример этого-изменения при беременности. Анестезиолога должны насторожить стридор и хриплый голос пациента. Поскольку выявить всех пациентов с трудными дыхательными путями невозможно, анестезиолог должен быть готовым к ведению неожиданно трудной интубации.
Описано немало дополнительных клинических тестов для прогнозирования трудной интубации. Ни один из них не является вполне надежным, однако их применение может обогатить рутинное исследование дыхательных путей. Тест Маллам-пати является широко используемой и простой классификацией вида ротоглотки при максимальном раскрытии рта с высунутым языком
Таблица 2.11. Предоперационная оценка дыхательных путей
1. Общий вид шеи, лица, верхней и нижней челюсти
2. Подвижность нижней челюсти
3. Разгибание головы и подвижность шеи
4. Зубы и ротоглотка
5. Мягкие ткани шеи
6. Последние рентгенограммы грудной клетки и шейного отдела позвоночника
7. Анестезиологический анамнез
(рис. 2.1). Практически этот тест предполагает более высокую частоту трудной ларингоскопии в случае плохой визуализации задней стенки глотки. Прогностическая ценность теста возрастает, если тиреоментальное расстояние (от выступающей части щитовидного хряща до костной точки подбородка при максимальном разгибании головы) менее 6,5 см. Классификация Маллампати коррелирует с картиной, наблюдаемой при ларингоскопии (рис. 2.2). Трудности ларингоскопии, возникающие в случае «стадии З», обычно преодолимы при помощи заднего смещения гортани и(или) при применении эластичного проводника. Пациент, у которого надгортанник не визуализируется при ларингоскопии (стадия 4), обычно имеет очевидные до операции анатомические отклонения. Ведение таких пациентов требует применения специальных методов, например волоконно-оптической ларингоскопии.
Предоперационная подготовка.Премедикация антисаливационными препаратами снижает секреторную активность дыхательных путей. Это полезно перед ингаляционной индукцией и жизненно необходимо при волоконно-оптической ларингоскопии у бодрствующего пациента для максимального усиления эффекта топической местной анестезии. Возможно также назначение анксиолитиков, но они противопоказаны пациентам с обструкцией дыхательных путей. Весьма важно присутствие хорошо подготовленного ассистента, а также доступность опытного анестезиолога; кроме того, необходимо наличие специального набора для трудной интубации, куда входят эластичные проводники различных размеров, ларингоскопы и интубационные трубки.
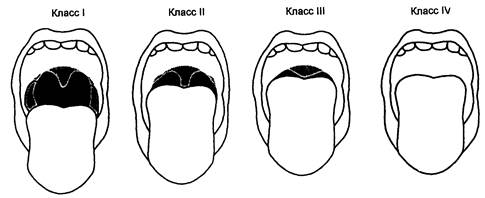
Рис. 2.1. Классификация видов глотки при выполнении теста Маллампати (пациент должен полностью высунуть язык, максимально открыв рот).
Класс I: видны небные дужки, мягкое небо, небная занавеска.
Класс II: видны только мягкое небо и небная занавеска.
Класс III: видно только мягкое небо.
Класс IV: мягкое небо не видно.

Рис. 2.2. Степень обзора при ларингоскопии.
Степень I: видны голосовые связки.
Степень II: видны задняя часть голосовых связок и черпаловидные хрящи.
Степень III: виден надгортанник.
Степень IV: надгортанник не виден.
Обратите внимание: вид глотки (см. рис. 2.1) служит клиническим ориентиром в отношении вероятного вида гортани при ларингоскопии.
Регионарная анестезия. При возможности ее следует всегда использовать у пациентов с трудными дыхательными путями, хотя пациент, анестезиолог и оборудование должны быть готовы к общей анестезии в случае возникновения осложнений.
Общая анестезия. В том случае, когда интубация трахеи не является жизненно важной, для обеспечения проходимости дыхательных путей или при необходимости проведения мышечной релаксации и вентиляции безопасным выходом из положения можно считать применение воздуховода (например, ларингеальной маски) с сохранением спонтанного дыхания. Если интубация неизбежна, то оптимальная анестезиологическая тактика зависит от степени предполагаемых трудностей, наличия обструкции дыхательных путей и риска регургитации и аспирации. Если ожидаются определенные трудности, не следует использовать длительно действующие релаксанты для улучшения интубации. После обеспечения надежного венозного доступа и адекватного мониторинга легкие должны быть преоксигениро-ваны; правильное положение головы и шеи пациента принципиально важно. Наиболее безопасная анестезиологическая тактика может быть выбрана из приведенных ниже описаний клинических ситуаций.
1. Пациенты с повышенным риском аспирации и регургитации (т. е. с полным желудком, внутрибрюшной патологией, беременностью). Ингаляционная индукция у таких пациентов неприемлема. У рожениц предпочтительна регионарная анестезия (см. главу 12, том 2). Преоксигенация и быстрая последовательная индукция с использованием суксаметония могут проводиться при невысокой степени ожидаемых трудностей. В случае неудачной интубации надо остановить введение релаксантов, пробудить пациента и прибегнуть к помощи опытного специалиста.
Если предполагаются значительные трудности, рекомендуется интубация бодрствующего пациента (см. ниже).
2. Пациенты с невысокой степенью предполагаемых трудностей и без обструкции дыхательных путей (например, со средней степенью ограничения подвижности шеи и нижней челюсти). После гипнотической дозы внутривенного анестетика и подтверждения возможности вентиляции легких вручную через маску для обеспечения наилучших условий для интубации может быть введен суксаметоний. Если трудности все же возникают, пациента пробуждают и пересматривают план действий. При возможности анестезию углубляют ингаляционными анестетиками при самостоятельном дыхании пациента; для улучшения интубации трахеи переходят к альтернативным методам (см. ниже).
3. Пациенты с тяжелой степенью ожидаемых трудностей, но без обструкции дыхательных путей (выраженное ограничение подвижности нижней челюсти и шеи). Приемлемым методом является ингаляционная индукция или волоконно-оптическая ларингоскопия либо у бодрствующего пациента, либо после ингаляционной индукции. Нельзя применять релаксанты до подтверждения возможности вентиляции легких
вручную и визуализации голосовых связок.
4. Пациенты с обструкцией дыхательных путей (например, с ожогами, инфекцией, травмой). Может быть использована ингаляционная индукция; в противном случае следует рассмотреть методику с бодрствующим пациентом. Мышечные релаксанты нельзя применять до подтверждения интубации трахеи.
5. Экстремальная клиническая ситуация. Трахеостомия при местной анестезии может оказаться наиболее безопасным методом.
Ингаляционная индукция. Желательна премедикация антисалива-ционными препаратами. Анестезия осторожно углубляется посредством повышения концентрации ингаляционного анестетика в 100% кислороде до уровня, обеспечивающего безопасное выполнение ларингоскопии. Севофлюран позволяет создать наилучшие условия, отвечающие этим требованиям. Если визуализация гортани вполне достаточна, интубация может осуществляться с применением суксаметония или без оного. Если обзор гортани ограничен, использование эластичного проводника поможет провести трубку через гортань. Сначала в гортань вводится проводник, нахождение которого в трахее подтверждается ощущением колец трахеи или наличием сопротивления при достижении кончиком проводника бронхов меньшего размера. Затем интубационная трубка надевается на проводник и продвигается по нему в трахею, как по рельсам; при этом продвижение часто облегчается вращением трубки против часовой стрелки на 90°, так как это способствует прохождению скошенного среза интубационной трубки через связки. Если сделать это не удается, можно, поддерживая анестезию, применить волоконно-оптическую ларингоскопию, назотрахеальную интубацию вслепую или ретроградную интубацию. Последний метод включает введение эпидурального катетера по игле Tuohy через крикотиреоидную мембрану в рот и уже с его помощью продвижение трубки в трахею. Правильность положения трубки в трахее подтверждается одним из способов, описанных выше. Эта процедура может осложниться кровотечением или травмой, ввиду чего другие методы в менее опытных руках, скорее всего, окажутся более безопасными.
Интубация у бодрствующего пациента. Волоконно-оптическая ларингоскопия и интубация требуют специального оборудования, достаточного опыта и времени. Процедура может быть выполнена через нос или рот после топической анестезии, достигаемой посредством распыления и(или) полоскания слизистой оболочки носа и ротоглотки вязкими препаратами. Введение 3-5 мл 2% лидокаина через крикотиреоидную мембрану индуцирует кашель и анестезирует слизистую оболочку трахеи и гортани. У бодрствующего пациента может быть выполнена и обычная ларингоскопия. После кри-котиреоидной инъекции лидокаина ларингоскопия осуществляется поэтапно. Ротоглотка орошается лидокаином до тех пор, пока уровень анестезии не позволит преодолевать сопротивление пациента глубокому введению ларингоскопа и визуализации гортани.
Дата добавления: 2014-12-09; просмотров: 1690;
