Патогенез парапротезной инфекции
Особенностями инфекционного процесса вокруг синтетического материала являются склонность к хрониза-ции воспаления, толерантность к проводимому консервативному лечению и отсутствие тенденции к самостоятельному купированию воспаления.
Роль микроорганизмов в развитии инфекции после реконструктивных операций при использовании синтетических материалов широко обсуждается на страницах отечественных и зарубежных журналов. Многократные исследования, направленные на изучение частоты выделения тех или иных патогенных микроорганизмов при инфицировании трансплантатов, показали, что наиболее частыми возбудителями являются низковирулентные штаммы золотистого и эпидер-мального стафилококка.
По данным некоторых авторов, частота высевания коагулазонегатив-ных стафилококков из артериальной стенки у больных, перенесших протезирование, достигает 43 % при отсутствии каких-либо клинических проявлений инфекции [Macbeth G.A., 1984]. В то же время высеваемость микроорганизмов при наличии клинической картины хронической инфекции составляет при использовании стандартных методик лишь 60— 70 %. Таким образом, создается парадоксальная ситуация, когда наличие микроорганизмов не является ни необходимым, ни достаточным фактором для развития клинической картины нагноения, а клинические проявления воспаления могут быть вызваны неинфекционными причинами.
Ведущая роль стафилококков в развитии ППИ связана с их способностью продуцировать так называемый гликокаликс, или экстрацеллюляр-ный матрикс. Адсорбированная к им-плантату биопленка защищает микроорганизмы от воздействия иммунных факторов и антибиотиков и позволя-
ет им в течение длительного времени персистировать на поверхности эн-допротеза.
В патогенезе ППИ, помимо взаимодействия микроб — макроорганизм, играют роль механизмы, связанные с реакцией тканей на инородное тело и особенности персистирования микроорганизмов на поверхности им-плантата.
Внедрение инородного материала в ткани вызывает реакцию неспецифического гранулематозного воспаления, которая сопровождается активной продукцией макрофагами и гигантскими клетками высокотоксичных перекисных соединений и свободных радикалов. В неослож-ненных случаях этот процесс заканчивается формированием нежной, бедной клеточными элементами капсулы.
В некоторых случаях выраженная "агрессивная" реакция гранулематозного воспаления может служить самостоятельной причиной поздних осложнений, симулирующих ППИ и известных как псевдоинфекция [De Santis, Speziale F., 1992]. Механизм этих осложнений может быть также связан с иммунными реакциями на антигенные структуры протеза, механическими (пульсация) или химическими факторами. Диагноз псевдоинфекции основывается на отрицательных результатах повторных бактериологических исследований и на характерной цитологической картине хронической перипротезной воспалительной реакции в виде гигантских многоядерных клеток инородных тел, макрофагов, лимфоцитов и плазматических клеток.
На фоне дистрофических изменений в тканях вокруг имплантата факторы антимикробной защиты оказываются неэффективными, что приводит к нарушению фагоцитоза и развитию феномена "дремлющей инфекции".
Значительную роль в патогенезе ППИ играют структура и поверхность имплантата. Известно, что протезы из политетрафторэтилена демонстриру-
ют лучшую резистентность к инфекции, чем плетеные. По нашим данным, частота бактериемии при нагноении вокруг протезов "Gore-tex" составила 18,8 %, а при наличии плетеных протезов ("Север", "Bard") — 29,2 % (р < 0,05).
Кроме того, на состояние окружающих тканей влияет их постоянная травматизация при пульсации протеза.
Ведущим путем первичного инфицирования протезов является интра-операционное обсеменение во время имплантации. Нарушение жестких правил асептики приводит к попаданию микроорганизмов в рану с рук хирургов, с пылевыми частицами из воздуха операционной или в результате нарушения стерильности протеза. Источниками инфекции могут также служить кожа, лимфатические узлы, патологически измененная артериальная стенка. Микроорганизмы могут попадать в зону сосудистой реконструкции при сопутствующих условно стерильных вмешательствах, таких как аппендэктомия, холецист-эктомия, резекция кишки.
Кроме того, экспериментально доказана возможность гематогенного инфицирования и проникновения микробов из мочеполового тракта или кишечника per diapedesum [Bandyk, 1994], однако клиническое значение этих путей определить трудно.
Вторичное инфицирование протеза происходит на фоне таких послеоперационных осложнений, как поверхностное нагноение раны, краевой некроз кожи, парапротезная гематома, скопление серозной жидкости или лимфорея. Именно поэтому мы выделяем первичную и вторичную па-рапротезную инфекцию. При первичной инфекции процесс начинается на поверхности протеза и проходит по описанному выше механизму (рис. 6.68).
Вторичное инфицирование объединяет все случаи распространения воспалительного процесса с окружающих тканей на протез. В этих случаях целесообразно указывать в диа-
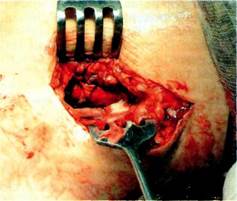
Рис. 6.68.Первичная парапротезная инфекция — абсцесс правого бедра через 3 года после подвздошно-бедренного протезирования.
гнозе первичное осложнение (лим-форея, гематома, краевой некроз кожи, нагноение послеоперационной раны), приведшее к развитию ППИ (рис. 6.69).
По срокам развития осложнения принято выделять раннюю и позднюю парапротезную инфекцию, однако это разделение носит весьма условный характер. Большинство авторов к раннему относят случаи развития инфекции в первые 4 мес после реконструктивной операции [Затева-хин И.И., Комраков В.Е., 1998; Pilai L., BandykD.F., 1994; Selan 1997),
что примерно соответствует окончанию периода формирования после-
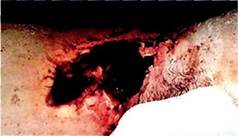
Рис. 6.69.Инфицирование бедренно-подколенного протеза на фоне краевого некроза кожи.
операционного рубца, другие авторы уменьшают этот срок до 30 дней [Bals P., 1997].
По клиническому течению целесообразно выделение острой ППИ, протекающей с характерными клиническими признаками острой гнойной инфекции, и хронических форм, проявляющихся наличием ложных аневризм анастомозов или свищей.
Золотистый стафилококк в удельном весе всех случаев инфицирования достигает 60 % [Hicks R.C., Greenhalgh R.M., 1997]. По данным C.Santini и соавт. (1997), частота вы-севаемости золотистого стафилококка из крови больных достигает 79 %, а из ран — до 57 %. Грамотрицатель-ная флора вызывает раннюю парапротезную инфекцию примерно у i/з всех больных с парапротезными инфекциями. Среди других инфекционных агентов, вызывающих раннее инфицирование трансплантатов, придают значение также E.coli и Ps.aeruginosa. Bunt в обзоре литературы в 1983 г. приводит следующую частоту выделения возбудителей: St.aureus - 43 %, E.coli - 17 %, St.epidermidis — 14 %, Pseudomonas — 10 %, Proteus - 8 %, Klebsiella - 4 %. В поздние сроки увеличивается частота инфекции, вызванной эпидер-мальным стафилококком.
Среди факторов риска можно выделить системные, местные и "хирургические". К первым относятся диабет, уремия, онкологические заболевания, прием иммунодепрессантов и стероидов. Именно у больных, страдающих этими заболеваниями, риск возникновения инфекции трансплантатов остается наиболее высоким. К местным факторам в первую очередь следует отнести наличие исходных источников инфицирования, таких как трофические язвы или гангренозные изменения на конечностях. "Хирургические" факторы, пожалуй, играют наиболее важную практическую роль, поскольку их устранение может значительно снизить риск возникновения инфицирования. Прежде
всего это касается соблюдения правил асептики, образования послеоперационных гематом и лимфореи, обусловленных недостаточным гемостазом и повреждением лимфатических коллекторов при медиальном доступе к бедренным сосудам (особенно при повторных операциях).
Риск инфекции статистически достоверно повышается при выполнении экстренных операций при острой ишемии или разрывах аневризм аорты, а также при ранних повторных операциях. Следует отметить, что каждая повторная операция также повышает вероятность развития поздних инфекционных осложнений. Особенно это касается пациентов, у которых для реконструкции были использованы синтетические материалы. И наконец, тип реконструктивных операций также влияет на частоту развития инфекции.
Проведенный анализ развития инфекции трансплантатов позволил нам установить, что наиболее часто инфицирование трансплантата наблюдалось после реконструктивных операций на аортобедренном сегменте. Изучение отдаленных результатов операций, проведенных в этой зоне у 254 пациентов, позволило установить, что частота гнойных осложнений достигает 4,7 %. Частота ППИ после экстраторакальных реконструктивных операций, по нашим данным, составила 0,8 %.
Дата добавления: 2014-12-05; просмотров: 1362;
