Глава 67
ОСТРЫЙ ПАНКРЕАТИТ
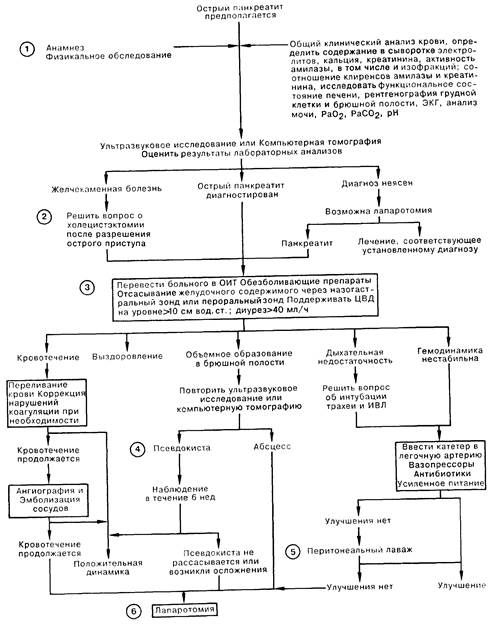
1. Диагноз острого панкреатита основывается на совокупности клинических признаков и лабораторных данных. В анамнезе больные с острым панкреатитом нередко имеют алкоголизм, гиперлипидемию, гиперпаратиреоидизм, а также инфекционные заболевания. Чаще всего больные жалуются на острую боль в верхних отделах живота, боль в спине, тошноту; иногда отмечается рвота. Нередко развивается лихорадка; перистальтические шумы могут отсутствовать. Абсолютных диагностических критериев острого панкреатита не существует. Уровень амилазы сыворотки, на сегодняшний день наиболее достоверный признак повреждения клеток поджелудочной железы, не является специфичным и может быть повышен лишь в начальной стадии острого панкреатита. Среди других используемых диагностических тестов следует отметить отношение клиренс амилазы/клиренс креатинина, которое при остром панкреатите превышает норму, составляющую 2—4% (это отношение также увеличено при диабетическом кетоацидозе, тяжелых ожогах, а также в послеоперационном периоде). Более специфичным диагностическим тестом считается определение изофракций амилазы. В качестве методов исследования для первичной оценки состояния поджелудочной железы компьютерная томография и ультразвуковое исследование полностью заменили рентгенологические методы. Сравнительно большая или меньшая информативность КТ или УЗ исследования зависит от конкретной клинической ситуации.
2. Острый панкреатит может развиваться на фоне желчнокаменной болезни. В случаях, когда причиной острого панкреатита является заболевание желчных путей, немедленное хирургическое вмешательство на билиарном тракте лишь ухудшает состояние больного и повышает вероятность летального исхода; поэтому холецистэктомию следует отложить до уменьшения остроты процесса.
3. Лечение больного с тяжело протекающим острым панкреатитом должно проводиться в ОИТ. У большинства больных осложнений не развивается и наступает выздоровление, но иногда панкреатит переходит в угрожающее жизни состояние с расстройством функции различных органов. Ranson приводит ранние прогностические признаки высокого риска летального исхода и развития серьезных осложнений: прогноз плохой, если при поступлении возраст больного более 55 лет или при диагностике заболевания констатируют лейкоцитоз свыше 16000, уровень глюкозы крови более 11,1 ммоль/л, ЛДГ более 350 МЕ/л, АсАТ более 250 ЕД/л; или в течение первых 48 ч отмечается снижение гематокрита более чем на 10%, повышение азота мочевины крови более чем на 1,8 ммоль/л, уровень кальция сыворотки менее 2 ммоль/л, РаО2 менее 60 мм рт. ст., дефицит оснований > 4 мЭкв/л, а также предполагаемая секвестрация жидкости больше 6000 мл. По количеству признаков неблагоприятного течения случаи острого панкреатита можно разделить на среднетяжелые (менее 3 признаков) и тяжелые (больше 3 признаков). При тяжелом панкреатите велика вероятность развития серьезных осложнений, а смертность достигает 30%.
4. Значительное количество псевдокист, образовавшихся вскоре после эпизода острого панкреатита, спонтанно рассасываются в течение 6 нед после появления. Длительное наблюдение (т.е. воздержание от оперативного вмешательства при отсутствии спонтанного рассасывания кист) грозит развитием таких осложнений, как разрыв кисты, формирование абсцесса, появление желтухи, кровотечения.
5. Перитонеальный лаваж является вспомогательным методом в лечении ранних осложнений острого панкреатита тяжелого течения; его проведение обычно не оказывает благоприятного влияния на выживаемость.
6. Несмотря на то что большинство больных с приступом острого панкреатита выздоравливают без оперативного вмешательства, хирургические методы иногда используются как в целях диагностики, так и для лечения острого панкреатита. Диагностическая лапаротомия может потребоваться для исключения других заболеваний, симулирующих острый панкреатит или сопутствующих ему, таких как гангренозный холецистит или мезентериальный тромбоз. Операция может быть показана и для лечения осложнений острого панкреатита (кровотечения, абсцесс или длительно существующая псевдокиста).
Дата добавления: 2014-12-30; просмотров: 753;
