ПЛЕВРАЛЬНЫЙ ВЫПОТ
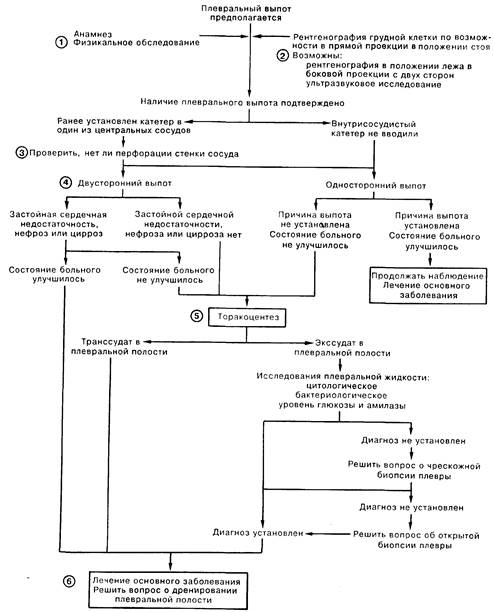
1. Подозрение на плевральный выпот возникает в том случае, если больной жалуется на боль, характер которой указывает на поражение париетальной плевры, либо при иррадиации боли в плечо. Другими распространенными симптомами, обычно связанными с большим количеством выпота, являются кашель и диспноэ. Иногда бессимптомный выпот обнаруживают на рентгенограмме грудной клетки, сделанной совсем по другому поводу. К типичным признакам плеврального выпота относятся увеличение размеров пораженной половины грудной клетки, выбухание межреберных промежутков, притупление перкуторного звука, а также ослабление голосового дрожания и дыхательных шумов над зоной выпота. Шум трения плевры указывает на ее воспаление.
2. Рентгенограмма грудной клетки в прямой проекции, выполненная больному, находящемуся в положении стоя, чаще всего позволяет обнаружить выпот. У больных в тяжелом состоянии получение подобного снимка может оказаться невозможным, а рентгенограмма в прямой проекции в положении лежа на спине может не выявить имеющийся выпот. В этой ситуации рекомендуется сделать двусторонние снимки в боковой проекции в положении лежа, которые позволяют выявить свободный плевральный выпот в количестве от 5 мл, а также определить состояние окружающей паренхимы легких. При невозможности выполнить снимки в положении лежа можно провести ультразвуковое исследование, которое также позволяет обнаружить плевральную жидкость.
3. Случайная перфорация катетером стенки правого предсердия, верхней или нижней полой вены может привести к появлению жидкости в плевральной полости вследствие попадания туда крови или вводимых инфузионно растворов. Следует обязательно проверить положение катетера путем отсасывания жидкости по катетеру и тщательного изучения рентгеновских снимков грудной клетки.
4. Двусторонний выпот при застойной сердечной недостаточности(ЗСН), нефрите, циррозе не требует проведения торакоцентеза при улучшении состояния больного; следует продолжать динамическое наблюдение и терапию основного заболевания. В остальных случаях обычно приходится выполнять торакоцентез. При одностороннем выпоте торакоцентез производят для уточнения диагноза или при ухудшении состояния больного.
5. Экссудат определяется на основании по крайней мере 2 из следующих критериев: отношение количества белка в плевральной жидкости к сывороточному белку должно быть более 1/2; отношение количества лактатдегидрогеназы (ЛДГ) в плевральной жидкости к количеству ЛДГ сыворотки крови должно быть более 3/5, уровень ЛДГ в плевральной жидкости должен составлять более 2/3 от верхней границы определяемой в данной лаборатории нормы для сывороточной ЛДГ. Транссудат удовлетворяет либо только одному из этих критериев, либо вообще ни одному. Причин для появления транссудата не так уж много, среди них нужно назвать застойную сердечную недостаточность, нефроз, гломерулонефрит, цирроз, микседему и саркоидоз. Напротив, экссудативный плеврит возникает при значительно большем количестве заболеваний (неопластические процессы, инфекция, коллагенозы, травматические повреждения). Поэтому исследование экссудата требует выполнения следующих диагностических мероприятий: цитологическое и бактериологическое исследования плевральной жидкости, определение содержания глюкозы, амилазы, а также поиск характерных для красной волчанки LE-клеток в плевральной жидкости. В том случае, если в ходе анализа плевральной жидкости получена недостаточная информация, иногда требуется проведение биопсии плевры, при этом основное внимание должно быть обращено на возможность опухолевого, туберкулезного или грибкового поражения. Показанием к открытой биопсии плевры являются отрицательные результаты прочих методов исследования, а также состояние больного, оправдывающее эту инвазивную диагностическую процедуру.
6. Установление дренажной трубки при эмпиеме (бактериальный экссудативный плеврит) способствует проведению скарификации для исключения опухолевой причины экссудата, а при гемотораксе позволяет контролировать объем кровопотери. Дренирование плевральной полости может быть также показано в ситуации, когда значительный объем выпота серьезно затрудняет нормальный газообмен либо механически стесняет дыхательные движения легких.
Глава 42
ОСТРЫЙ ОТЕК ЛЕГКИХ ПРИ НИЗКОМ ДАВЛЕНИИ В ЛЕГОЧНОЙ АРТЕРИИ
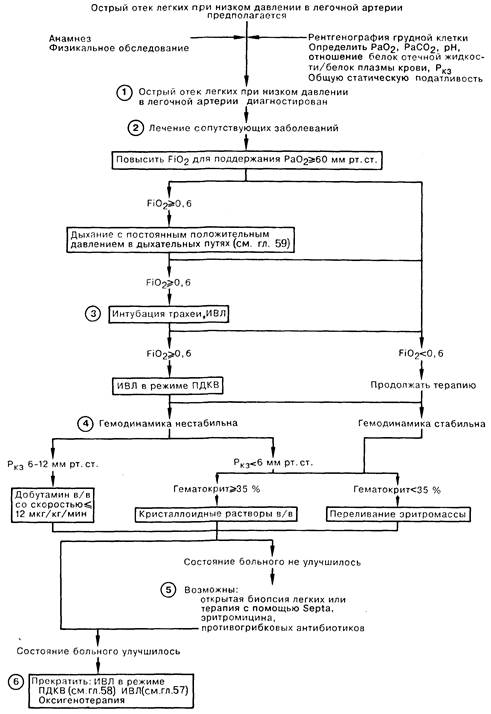
1. Признаками отека легких при низком давлении в легочной артерии (ОЛНД) (респираторный дистресс-синдром у взрослых, РДСВ) являются диффузные легочные инфильтраты на рентгенограмме грудной клетки, значительная рефракторная к низким концентрациям вдыхаемого кислорода гипоксия, а также снижение легочной и общей статической податливости. Кроме того, для этого синдрома характерны нормальные или пониженные цифры легочного капиллярного давления заклинивания (Ркз) и значение отношения белок в отечной жидкости/белок плазмы крови более 0,75. Эти диагностические критерии позволяют выявить ОЛНД при многих заболеваниях, в том числе при первичной легочной инфекции. Иногда Ркз составляет 17-22 мм рт, ст., что не исключает возможности диагностики отека легких с первично повышенной проницаемостью альвеолярных мембран, но указывает на необходимость коррекции терапии в связи с перегрузкой объемом либо сопутствующей левожелудочковой недостаточностью.
2. Среди состояний, которые наиболее часто осложняю тся развитием РДСВ, следует назвать сепсис, аспирацию желудочного содержимого, многократную гемотрансфузию и длительную гипотснзию. РДСВ у больных с сепсисом характеризуется чрезвычайно высокой смертностью, достигающей 85-90%. К другим причинам РДСВ относятся: тяжелый острый панкреатит, жировая эмболия, неполное утопление, прием лекарственных препаратов (например, героин, ацстилсалициловая кислота), а также синдром диссеминированного внутрисосудистою свертывания (ДВС). От момента появления клинических симптомов РДСВ до начала острой дыхательной недостаточности проходит обычно менее 24 ч, но этот период может составлять и 2-3 сут.
3. Первая помощь больным с ОЛНД заключается в обеспечении адекватной оксигенации артериальной крови и стабилизации гемодинамики больного. При лечении некоторых пациентов удается обойтись без интубации трахеи, но в большинстве случаев значительный положительный эффект может быть достигнут при проведении ИВЛ с высоким дыхательным объемом и положительным давлением в конце выдоха (ПДКВ) с целью увеличения среднего давления в дыхательных путях и обеспечения раздувания ателектазированных и заполненных жидкостью альвеол, а также улучшения газообмена. Оптимальный уровень ПДКВ зависит от конечной цели терапии. Обычно ПДКВ используют для повышения оксигенации и снижения фракции кислорода в дыхательной смеси до 0,5—0,6. ПДКВ следует поддерживать на минимально возможном уровне во избежание баротравмы и снижения сердечного выброса, что наблюдается при высоких значениях этого давления. Большое внимание уделяется мониторингу таких показателей адекватности перфузии органов, как объем мочеотделения, уровень сознания больного, рН крови, определяемый методом термодилюции сердечный выброс.
4. Гипотензия у больного с давлением заклинивания менее 6 мм рт. ст. служит показанием для увеличения объема внутрисосудистой жидкости путем переливания эритромассы, в том случае если гематокрит не превышает 35%; при других состояниях рекомендуется инфузия кристаллоидных (но не коллоидных) растворов. При гипотензии у больного сРкз составляющим 6- 12 мм рт. ст., можно начать капельное введение вазопрессоров для поддержания адекватного сердечного выброса и оксигенации тканей, не допуская в то же время подъема давления в левом предсердии до уровня, который мог бы вызвать отек легких.
5. Острый ОЛНД может встречаться при. наличии высокого риска развития первичной легочной инфекции, а именно у больных с иммунодефицитом. Поэтому врач, наблюдающий больного с РДСВ, должен учитывать вероятность сопутствующей поддающейся терапии инфекции легких. Необходимость применения кортикостероидов остается под вопросом, за исключением случаев ОЛНД вследствие жировой эмболии. В настоящее время проводятся проспективные исследования по изучению эффективности антиоксидантов и ингибиторов простагландинов в терапии ОЛНД.
6. Прекращение ИВЛ и ПДКВ у больных с ОЛНД должно быть постепенным. Показанием для прекращения ИВЛ служит отсутствие выраженного инфекционного процесса в легких, адекватная оксигенация артериальной крови при FiO2 < 0,5, общая статическая податливость > 25 мл/см Н2О; в качестве первого шага, ступснчато, по 3-5 см вод. ст., снижают ПДКВ.
Глава 43
ОСТРЫЙ ОТЕК ЛЕГКИХ ПРИ ВЫСОКОМ ДАВЛЕНИИ В ЛЕГОЧНОЙ АРТЕРИИ
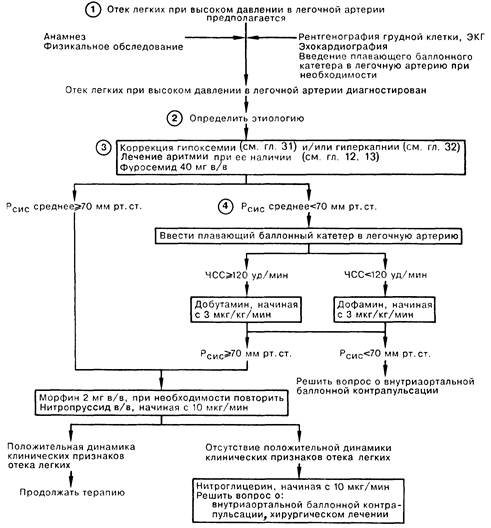
1. Диагноз острого отека легких на фоне повышенного легочного венозного давления может быть установлен на основе данных анамнеза и физикального обследования. В анамнезе иногда можно обнаружить факторы, способствовавшие острому отеку легких (например, жалобы на боль в груди, которая может быть отнесена на счет острой ишемии миокарда и дисфункции левого желудочка, или указания на недавно начавшуюся аритмию). Диагностическую концепцию, возникшую на основании клинических признаков отека легких, обычно подтверждает рентгенография грудной клетки, на которой можно обнаружить признаки отека легких и кардиомегалию. Иногда данные клинического обследования не позволяют сделать однозначного вывода; в этом случае для установления диагноза отека легких с повышенным давлением в легочной артерии необходимо провести измерение капиллярного давления заклинивания в ЛА.
2. Этиология острого отека легких с высоким давлением в ЛА зависит от лежащего в его основе заболевания сердца. Провоцировать отек легких могут заболевания, непосредственно отражающиеся на функции миокарда (ишемическая болезнь сердца, кардиомиопатии, миокардит), врожденные или приобретенные пороки сердца (например, стеноз устья аорты или недостаточность аортального клапана, стеноз или недостаточность митрального клапана), аритмии сердца, выраженная анемия.
3. Коррекция гипоксемии проводится увеличением фракции кислорода в дыхательной смеси. При значительно выраженной дыхательной недостаточности может возникнуть необходимость интубации трахеи и проведения ИВЛ перемежающимся положительным давлением. Лечение аритмии в каждом конкретном случае заключается в медикаментозной терапии, кардиоверсии либо эндокардиальной стимуляции. Снижения давления в легочной артерии в первую очередь можно добиться введением диуретиков. Вводимый в/в фуросемид оказывает немедленный эффект благодаря дилатации вен еще до проявления его диуретического действия. Снижение преднагрузки также способствует уменьшению потребности миокарда в кислороде; морфин вводят в дозе 2 мг в/в, если значение среднего системного давления равно или более 70 мм рт. ст. При удовлетворительном уровне среднего системного давления снижения преднагрузки можно добиться в/в инфузией нитропруссида. Если лечение по такой схеме не приведет к улучшению состояния больного, следует начать в/в инфузию нитроглицерина; при неэффективности и этого препарата нужно рассмотреть возможность проведения внутриаортальной баллонной контрапульсации. При наличии показаний следует рассмотреть необходимость хирургического лечения, например аортокоронарного шунтирования.
4. Если среднее системное давление сохраняется на уровне менее 70 мм рт.ст., особенно у больного с низким сердечным выбросом, улучшить функциональное состояние миокарда можно в/в введением добутамина (при ЧСС > 120 уд/мин) либо в/в введением дофамина (при ЧСС < 120 уд/мин). Показанием к применению контрапульсации является невозможность поднять среднее системное давление до уровня более 70 мм рт. ст. одной лишь медикаментозной терапией. Добившись повышения среднего системного давления более 70 мм рт.ст., следует начать в/в введение морфина или нитропруссида.
Глава 44
ДЕКОМПЕНСАЦИЯ ДЫХАНИЯ У БОЛЬНЫХ С ХРОНИЧЕСКИМИ ОБСТРУКТИВНЫМИ ЗАБОЛЕВАНИЯМИ ЛЕГКИХ
1. У больных с хроническими неспецифическими заболеваниями легких (ХНЗЛ) декомпенсация дыхания может наступить внезапно или нарастать постепенно. Больному, состояние которого ухудшается без надежды на скорую положительную динамику в результате одной лишь медикаментозной терапии, следует немедленно провести интубацию трахеи и начать ИВЛ до выяснения причин данной декомпенсации.
2. Наиболее частой причиной острой дыхательной недостаточности у больных с ХНЗЛ является обострение хронического бронхита с прогрессирующим бронхоспазмом. Несмотря на то что большинство бронхитов вызваны вирусами и эффективность антибиотиков не подтверждена, многие врачи эмпирически назначают тетрациклин или ампициллин в дозе 500 мг через каждые 6 ч. Даже в отсутствие свистящего дыхания потенциально поддающаяся коррекции обструкция дыхательных путей требует лечения ингаляционными формами бета-2-адреномиметических препаратов [сульфат орципреналина (Астмопент) по 10 мг в виде аэрозоля каждые 30-60 мин], в/в введения теофиллина (эуфиллин в насыщающей дозе 5 мг/кг, впоследствии по 0,5 мг/кг каждый час для достижения сывороточной концентрации теофиллина 10—20 мкг/мл), а также в/в введения кортикостероидов (метилпреднизолон по 125 мг каждые 6 ч).
3. Изменения в легких, обнаруживаемые при перфузионном и вентиляционном сканировании у больных сХНЗЛ, часто не зависят от наличия или отсутствия тромбоэмболии легочной артерии. Для окончательного диагноза необходимо проведение легочной ангиографии, кроме случаев, когда обнаружены сегментарные и субсегментарныс дефекты на перфузионных сканнограммах без аналогичных по локализации изменений на вентиляционных.
4. Внебольничные пневмонии у больных с ХНЗЛ обычно вызываются пневмококками или Н. influcnzac, и для их лечения, как правило, достаточно в/в введения ампициллина или цефамандола по 1 г каждые 6ч. В то же время тяжелым больным, в особенности в случае госпитальной пневмонии, антибактериальная терапия до получения результатов бактериологического исследования должна назначаться исходя из результатов окраски мазка мокроты по Граму либо эмпирически и включать антибиотики, эффективные в отношении золотистого стафилококка и грамотрицательных возбудителей. Антибактериальная терапия широкого спектра действия в вышеописанной ситуации может включать в/в введение нафциллина по 1 г каждые 4 ч и тобрамицина по 1,5 мг/кг каждые 8 ч.
5. Определенные сложности могут возникнуть при дифференциальной диагностике первично правожелудочковой и первично левожелудочковой сердечной недостаточности, особенно при наличии заболевания сердца у больного с ХНЗЛ. Лечебные мероприятия по поводу недостаточности левого желудочка оправданы при наличии клинических и рентгенологических признаков отека легких. В числе инструментальных методов исследования, используемых для количественной оценки сердечной и легочной функций, следует назвать определение давления заполнения левого желудочка с помощью катетеризации легочной артерии, радиоизотопное сканирование для определения лево- и правожелудочкового выброса, а также выполняемые у постели больного исследования функции дыхания.
6. Компьютерная томография может быть полезна для того, чтобы отличить буллезную эмфизему от пневмоторакса, но чаще всего необходимости в ее проведении не возникает.

Дата добавления: 2014-12-30; просмотров: 1031;
